Nádorová trombóza v. jugularis interna
Kazuistika a přehled jejích epidemiologických, patogenetických a klinických aspektů
Tumour Thrombosis of Internal Jugular Vein
A Case Report and Overview of Its Epidemiologic, Pathogenetic and Clinical Aspects
Tumour thrombosis of internal jugular vein (Trousseau’s syndrome) is a rare acute otorhinolaryngological condition. Its symptoms are hardly distinguishable from those of a thrombosis caused from other reasons (non-tumorous hypercoagulopathies, central vein cannulation, intravenous drug application etc.) and thrombophlebitis. In some patients the diagnosis of malignancy is not known at the onset of the seemingly spontaneous internal jugular vein (IJV) thrombosis. In these cases, causative tumours, the incidence of which is higher than that of tumours associated with phlebothromboses of lower extremities, are found usually in the gastrointestinal tract, lung and kidney. Therapy of a tumour IJV thrombosis consists of administration of anticoagulants. Surgical intervention is limited to the inefficacy of conservative therapy and purulent complications in the thrombus. In this article a case is reported, in which histological analysis of the resected thrombotized internal jugular vein, where malignant cells had been found, led to detection of a hitherto occult primary pulmonary carcinoma.
Key words:
internal jugular vein, thrombosis, tumour, Trousseau’s syndrome.
:
M. Prošková 1; I. Stárek 1; A. Hluší 2; P. Flodr 3
:
ORL klinika LF UP a FN, Olomouc
; přednosta prof. MUDr. I. Stárek, CSc.
Hematoonkologická klinika LF UP a FN, Olomouc
1; přednosta prof. MUDr. K. Indrák, CSc.
Ústav patologie LF UP a FN, Olomouc
2; přednosta doc. MUDr. M. Tichý, CSc.
3
:
Otorinolaryngol Foniatr, 60, 2011, No. 2, pp. 91-95.
:
Case History
Nádorová trombóza v. jugularis interna (Trousseaův syndrom) je vzácně se vyskytující náhlou otorinolaryngologickou příhodou. Klinický obraz je těžko odlišitelný od trombóz jiných etiologií (nenádorové hyperkoagulační stavy, centrální kanylace, intravenózní aplikace drog atd.) a od tromboflebitidy. U některých pacientů není kauzální diagnóza zhoubného nádoru při vzniku zdánlivě spontánní trombózy v. jugularis interna (VJI) známa. V těchto případech se okultní tumory, jejichž udávaná incidence je větší nežli u nádorových flebotrombóz dolních končetin, nacházejí především v gastrointestinálním traktu, plicích či ledvinách. Názory na terapii nádorové trombózy VJI nejsou jednotné, většinou jsou podávána jen antikoagulancia. Za indikaci k chirurgické intervenci jsou považovány neúčinnost konzervativní terapie a hnisavé komplikace trombu. V článku je uveden popis jednoho případu, kdy histologické vyšetření resekované trombotizované VJI, kde byly nalezeny maligní buňky, přispělo k odhalení dosud okultního primárního karcinomu plic.
Klíčová slova:
v. jugularis interna, trombóza, tumor, Trousseaův syndrom.
ÚVOD
Trombóza v. jugularis interna (VJI) je závažnou otorinolaryngologickou událostí, hrozící místními i celkovými komplikacemi, jež mohou vyústit až ve smrt nemocného. Etiopatogeneticky jde o nehomogenní patologický stav, kdy jedním z více možných kauzativních faktorů je hyperkoagulační stav nemocného, způsobený genetickými anomáliemi, medikamenty či zhoubnými tumory. Nádorová trombóza VJI je vzácná, a proto může v klinické diferenciálně diagnostické rozvaze zduření na krku chybět. Ve sdělení proto uvádíme vlastní zkušenosti s touto onkologickou žilní komplikací a poukazujeme na její patogenetické, diagnostické a léčebné aspekty.
KAZUISTIKA
Na ORL kliniku se dostavil 62letý muž pro týden narůstající zduření na pravé straně krku, provázené bolestmi a subfebriliemi. Rok před nástupem těchto potíží mu byla diagnostikována idiopatická plicní fibróza, pro kterou užíval kortikoidy. 10 roků abstinující kuřák udával asi 30letou cigaretovou expozici. Při ORL vyšetření jsme zjistili tuhou, palpačně bolestivou, podélnou rezistenci před kývačem vpravo, kůže nad ní byla zarudlá, ostatní lokální status byl negativní. Klinický nález a vysoké zánětlivé markery (CRP 138, leukocytóza 16 000) budily podezření na přítomnost hluboké hnisavé krční afekce. Pro tuto diagnózu nasvědčovalo i suspicium retrofaryngeálního abscesového ložiska na MRI, které dále prokázalo uzávěr pravostranné VJI, na jejíž stěnu naléhaly lehce zvětšené krčních uzliny. Provedli jsme explorativní revizi relevantních krčních prostor. Při nepřítomnosti fasciitidy či abscesu byla jediným patologickým nálezem vedle zvětšených uzlin objemná trombotizovaná VJI vpravo, distální a proximální konec trombózy překračoval chirurgicky dostupné, kraniální i kaudální hranice cévy. Při nejasné příčině trombózy byla VJI odstraněna v rozsahu od m. digastricus až ke klíčku spolu s několika zvětšenými uzlinami, intimně naléhajícími na její stěnu.
Histologické vyšetření resekátu potvrdilo trombózu s fokálně se organizující nespecifickou granulační tkáň, pronikající stěnou cévy až do okolní tukové tkáně. V těchto strukturách byly zachyceny buňky nízce diferencovaného nekeratinizujícího karcinomu (obr. 1).
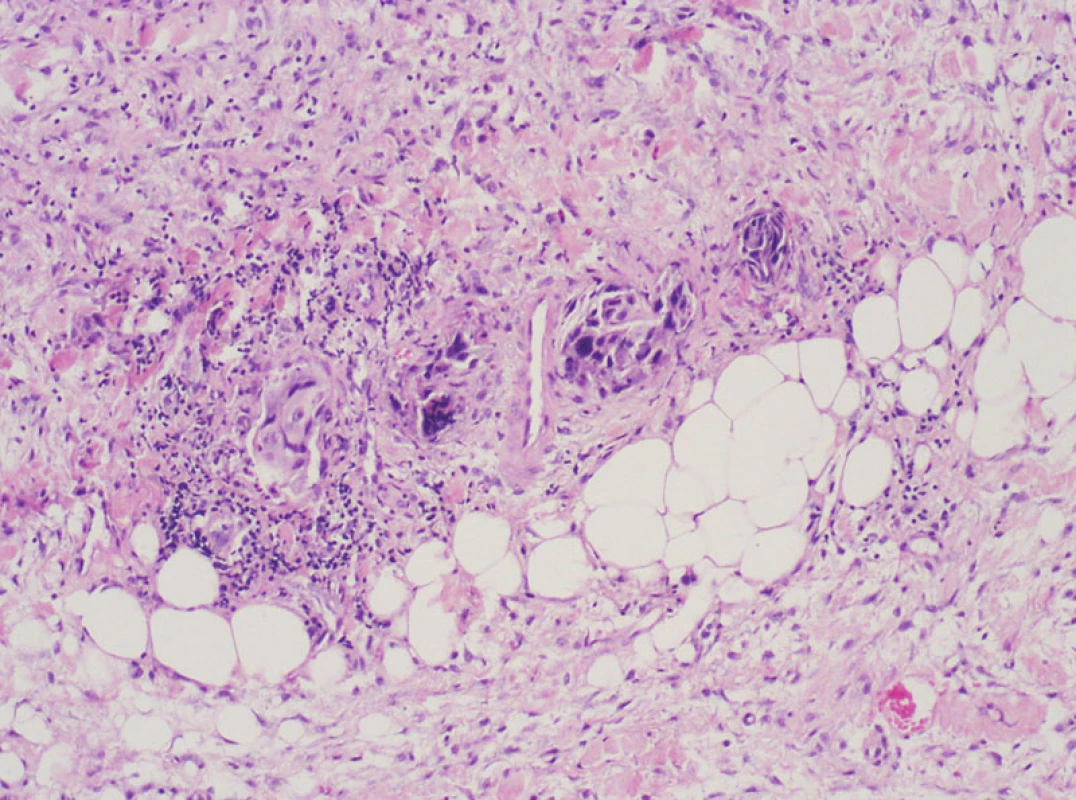
Imunohistochemický profil (pozitivita pancytokeratinů AE1 AE3, CK7, negativita CK 20) nádorových elementů budil podezření na metastázu z primárního plicního či tymického ložiska. V resekátu uzlin nebyly nádorové struktury zjištěny. PET/CT vyšetření prokázalo přítomnost viabilní nádorové tkáně v předním mediastinu, retroperitoneu a v solitárním ložisku pravé plíce. Jako primární tumor byl bronchologickým vyšetřením diagnostikován nízce diferencovaný bronchogenní karcinom vpravo. Byla započata léčba chemoterapeutiky (Carboxyplatina, Taxol), pro vzniklý syndrom horní duté žíly vpravo provedeno paliativní ozáření. Při této terapii dochází k mírné regresi plicního nálezu, jakož i edému hlavy a krku. Antikoagulační terapie trombózy VJI zahájena Fraxiparinem 0.6 ml s.c. 2x denně, za kontroly INR pokračováno Warfarinem. Za 5 měsíců od vzniku žilní příhody pacient náhle zmírá, jako pravděpodobná příčina smrti byla stanovena embolie plicnice, pitva nebyla provedena.
DISKUSE
Obecně je hluboká flebotrombóza predilekční záležitostí dolních končetin. Vény horních končetin se na všech cévních příhodách tohoto druhu podílejí toliko 2 % (19), poměrné zastoupení VJI činí asi 5 % (23). Nízká relativní účast této velké krční žíly je podmíněna praktickým chyběním chlopenního systému, šířkou a elasticitou její stěny, jakož i gravitací podporovaným, neobleněným krevním proudem. Průtok krve v této cévě dále potencuje pravidelné kolísání nitrohrudního tlaku, jež je způsobeno dýchacími pohyby hrudníku.
Etiologický podklad trombózy VJI se za posledních 100 let významně změnil. V minulosti byly její nejčastější příčinou flebitidy, indukované zánětlivými ložisky v ORL oblasti či těžšími septickými stavy. Incidence trombózy VJI, podmíněné septikemickým ložiskem v oblasti hlavy a krku (asociace známá též jako LemiŹrrův syndrom), však s nástupem antibiotické léčby značně poklesla. V současnosti je trombóza VJI způsobena ponejvíce centrálním žilním katétrem, zavedeným přímo do této cévy či v. subclavia, nebo intravenózní aplikací drog do VJI u závislých osob (10). Až ve 30 % případů je ve většinou inaparentní formě diagnostikována po konzervativních blokových disekcích (20). Mezi raritní příčiny pak patří srdeční městnání či hormonální léčba estrogeny.
Vzácně jsou trombózy VJI projevem přítomnosti zhoubného nádoru. Jejich přesnou incidenci neznáme, neboť některé se vůbec klinicky nemanifestují. Určitou orientaci poskytuje Douma (3), který udává, že na celkovém počtu němých, jen náhodně na CT zachycených trombóz této etiologie, jejichž prevalence činí jen asi 2 %, se VJI účastní toliko 0,1 %. Kimura (9) uvádí, že do r. 1999 bylo publikováno jen 5 případů. Je však pravděpodobné, že tato komplikace zhoubných onemocnění je ve skutečnosti častější, a nelze vyloučit, že vzhledem ke stále stoupající prevalenci malignit bude její výskyt pro futuro narůstat.
Kauzativního vztahu mezi klinicky manifestním maligním tumorem a hlubokou trombózou dolních končetin si jako první povšiml r. 1865 Trousseau, po němž je nazváno syndromologické spojení obou afekcí. Na patogeneze vzniku žilního trombu se v těchto případech účastní tři základní mechanismy, jimiž jsou změna přilnavosti endotelu, oblenění toku krevního proudu a hyperkoagulační stav nositele zhoubného tumoru (tzv. Virchowova trias), způsobený přítomností tkáňového faktoru a nádorového prokoagulantu. Tkáňový faktor vzniká jako následek obranné reakce organismu na přítomnost nádoru, kdy imunokompetentními buňkami produkované cytokiny zvyšují hladinu proteinu VIII a VIIa, jejichž působením dochází k aktivaci koagulační kaskády, vedoucí ke vzniku trombu. Zvýšená hladina tkáňového faktoru je charakteristickým, avšak nikoliv specifickým znakem malignity. Recentní práce potvrzují produkci tkáňového faktoru také samotnými nádorovými buňkami (21), zejména pak metastatickými, kde ve srovnání s buňkami primárního tumoru je tvořen v tisícinásobně vyšších hladinách (13). Nádorový prokoagulant, nacházející se u 85 % nemocných se zhoubným tumorem (4), produkují výlučně jeho buňky. Vedle aktivace koagulační kaskády přímým působením na faktor X hraje podobně jako tkáňový faktor významnou roli i v růstu a metastatickém šíření tumoru (8). Oba působky jsou pak odpovědny za dvou- (24) až sedminásobné (1) riziko hluboké žilní trombózy u nemocných s malignitou ve srovnání s osobami, u nichž není zhoubný nádor přítomen. Současná Leidenská mutace faktoru V a protrombinu 20210A zvyšuje nebezpečí této cévní příhody až na dvanáctinásobek (1). Samotný hyperkoagulační stav většinou ještě ke vzniku nádorové flebotrombózy nedostačuje, rozhodujícími zde bývají až další činitelé, např. imobilizace pacienta, úraz, chirurgický výkon, endotelie poškozující chemoterapie, zavedení centrálního žilního katetru, aj. (7).
O Trousseaově syndromu bylo zpočátku referováno jen v rámci jednotlivých kazuistik či pitevních zpráv. Validní epidemiologické údaje o jeho výskytu přinesl až nástup moderních onkologických a zobrazovacích, subklinické formy trombóz odhalujících metod, jež se staly základem pro celou řadu prospektivních i retrospektivních prací. Jednou z nejvýznamnějších je meta-analýza Ottenova (15), udávající 10-20% incidenci nově vzniklé nádorové trombembolické příhody u pacientů s předtím již diagnostikovaným zhoubným tumorem. Prevalence okultní malignity u nemocných s trombózou neznámé příčiny se dle téhož zdroje pohybuje mezi 0 - 8 %. Takovouto variační šíři vysvětluje rozdílná skladba pacientů a hloubka vyšetření, použitých k detekci suspektního tumoru. Analogické údaje, týkající se nádorové trombózy VJI, nejsou při její vzácnosti k dispozici. Otten však v jiné studii (16) uvádí, že u pacientů s idiopatickou trombózou v. brachiocephalica a v. cava superior se nádor odhalí až v 74 % případů. Podobně Mustafa (14) a Marie (11) diagnostikovali malignom u 46 %, resp. 33 % pacientů s trombózou horních končetin. Tato čísla, naznačující větší výskyt okultního karcinomu u nemocných s idiopatickou trombózou uvedených žilních kmenů, jsou důvodem pro intenzivní snahu o odhalení nádoru i u pacientů s trombózou VJI. Je zřejmé, že rutinní klinická diagnostika je v tomto směru nedostačující. V Monrealově souboru pacientů s akutní hlubokou žilní trombózou končetin činila incidence takto odhalených malignit 4 %, další work-up (jenž v této studii pozůstával z US břicha a pánve a ze stanovení nádorových markerů) znamenal nárůst uvedeného čísla asi o třetinu (12). Při extenzivní diagnostice stoupá incidence nádorů u pacientů s idiopatickou venózní trombembolií ke 13 %. Asi těchto 60 % případů je přitom detekováno v iniciálních klinických stadiích. Význam včasného odhalení okultního nádoru a jeho léčby potvrzují výsledky rozsáhlé studie, udávající redukci nádorových letálních komplikací ze 3,9 % na 2 % (18). Přes veškeré diagnostické úsilí je třeba počítat s tím, že tumor může i komplexně provedenému vyšetření uniknout. Pacienti, u nichž přes veškerou diagnostickou snahu zůstává příčina flebotrombózy neozřejmena, musí být proto dispenzarizováni po dobu, která teoreticky uplyne od iniciace nádoru po stadium jeho detekability, tj. 2 roky (15). Vydatnou pomocí zde může být stanovení D‑dimerů, jež jsou indikátory probíhající fibrinolýzy a trombogenní aktivity. Jejich nízká hodnota je v souvislosti se vznikem flebotrombózy silným negativním prediktorem přítomnosti skryté malignity (17, 22, 26). Diagnostický postup, směřující k odhalení okultního tumoru, je v případě idiopatické trombózy VJI stejný jako u trombóz jiných žilních kmenů. Úkolem otorinolaryngologa je v prvé řadě vyloučit neoplazma v těch anatomických krajinách, jež spadají do jeho kompetence. Pravděpodobnost výskytu malignity v těchto lokalitách je velmi malá, podle Cheanga (5) se u pacientů s nádorovou trombózou nachází primární ložisko nejčastěji v pankreatu, žaludku, tlustém střevě a prostatě, zatímco na nádory hlavy a krku připadají v této souvislosti překvapivě méně než 2 %.
Klinický obraz nádorové trombózy VJI je variabilní. Téměř vždy jde o jednostranné postižení, bilaterální výskyt byl jako rarita popsán Cheangem (5) u pacienta s generalizovaným dlaždicobuněčným karcinomem o neznámém primárním ložisku. Afekce vzniká během několika hodin až dní. Dominantním příznakem je bolestivé zarudnutí a zduření krku v průběhu VJI, někdy provázené zduřením krčních uzlin. Subjektivní potíže a lokální nález jsou ve srovnání s postkanylační trombózou výraznější, nedosahují však úrovně trombotického uzávěru zánětlivé etiologie. Vzácně může být trombóza VJI klinicky němá, a lze ji odhalit jen zobrazovacími metodami (6). Rozšíření trombu na v. brachiocephalica, resp. v. cava superior, se až v 90 % případů projevuje edémem v oblasti horní končetiny, obličeje a krku (16). Podezření na trombózu VJI lze potvrdit zobrazovacími metodami, především neinvazivním dopplerovským ultrazvukovým vyšetřením či kontrastní CT. Klasická invazivní flebografie je indikována jen výjimečně při nutnosti zjištění rozsahu žilního postižení.
V současnosti nemáme všeobecně akceptované guide-lines léčby nádorové trombózy VJI. Na raritní spontánní rekanalizaci cévy, jak byla popsána Carringtonem (2), nelze spoléhat. Zásadní je iniciální léčba nízkomolekulárním heparinem a následná dlouhodobá profylaxe antagonisty vitaminu K. Avšak i při terapii Warfarinem je u pacientů s maligním tumorem obecně až 3x vyšší riziko vzniku žilního trombu ve srovnání se zdravými osobami (18). Nelze tak vyloučit další šíření procesu na kavernózní sinus, vény hlavy a krku, s výsledným edémem hrtanu, obličeje, ztrátou zraku až letálním poškozením mozku (25), jakož i plicní embolii. Někdy jsou u trombózy VJI podávána profylakticky i antibiotika, bránící sekundárnímu zhnisání trombu, jenž ohrožuje pacienta sepsí, endokarditidou a hematogenním šířením zánětu do nitrolebí.
Chirurgickou resekci postižené VJI nepokládá až na vzácné výjimky většina autorů za oprávněnou (27). Jako vzácná indikace tohoto výkonu se uvádí rezistence trombózy na podávanou konzervativní terapii, především však v žilním trombu vzniklý absces a jeho výše uvedené komplikace. U našeho nemocného byla nádorová příčina trombózy VJI odhalena histopatologickým vyšetřením jejího resekátu. Podobný případ nebyl v literatuře popsán. Domníváme se, že chirurgický výkon na idiopatickou trombózou postižené VJI, spojený s odstraněním naléhajících zvětšených krčních uzlin, není chybou, samozřejmě za předpokladu přísně konzervativního, důležité anatomické struktury šetřícího postupu.
ZÁVĚR
Nádorová trombóza VJI je vzácnou afekcí s potenciálními závažnými až fatálními následky, jíž patří důležité místo v diferenciální diagnostice zduření na krku. Idiopatická forma této cévní onkologické komplikace je vždy podezřelá z přítomnosti okultního maligního tumoru, jehož incidence je vyšší nežli u trombózy hlubokých žil dolních končetin. Léčba spočívá v podávání antikoagulancií. I přes aplikaci Warfarinu však může dojít ke smrtící trombembolické příhodě.
Prof. MUDr. Ivo Stárek, CSc.
ORL klinika LF UP a FN
I. P. Pavlova 6
775 20 Olomouc
e-mail: stareki@fnol.cz
Sources
1. Blom, J. W., Doggen, C. J., Osanto S., Rosendaal, F. R.: Malignancies, thrombotic mutations, and the risk of venous thrombosis. JAMA, 293, 2005, č. 6, s. 715-722.
2. Carrington, B. M., Adams, J. E.: Jugular vein thrombosis associated with distant malignancy. Postgr. Med. J., 64, 1988, s. 455-458.
3. Douma, R. A., Kok, M. G. M., Verberne, L. M., Kamphuisen, P., Büller, H. R.: Asymptomatic venous thrombembolism in cancer patients: prevalence and consequence. J. Thromb. Haemost., 7, 2009, (Suppl. 2): Abstract OC-MO-091.
4. Gordon, S. G., Cross, B. A.: An enzyme-linked immunosorbent assay for cancer procoagulant and its potential as new tumor marker. Cancer Res., 50, 1990, s. 6229-6243.
5. Cheang, P. P., Fryer, J., Ayouh, O., Singh, V.: Spontaneous bilateral internal jugular vein thrombosis: a sign of metastasis. J. Laryngol. Otol., 118, 2004, č. 7, s. 570-572.
6. Issing, P. R., Ohmayer, T., Schonermark, M., Dillo, W., Lenarz, T.: Jugular vein thrombosis as incidental ultrasound finding in tumor patients. HNO, 43, 1995, č. 11, s. 672-675.
7. Kakkar, A. K.: Thrombosis and cancer. Hematol. J., 5, 2004, Suppl. 3, s. 20-23.
8. Kamocka, M., Rozalski, M., Krajewska, U., Wierbiczki, R., Mielicki, W. P.: Effect of cancer procoagulant (CP) on the growth and adhesion of MCF-7 cells to vitronectin in vitro. Cancer Lett., 222, 2005, č. 1, s. 89-94.
9. Kimura, T., Chino, M., Ogasawra, N., Nakano, T., Izumi S., Takeuchi, H.: Trousseau’s syndrome with brachiocephalic vein thrombosis in a patient with uterine carcinosarcoma. A case report. Angiology, 50,1999, č. 6, s. 515-518.
10. Lin, D., Reeck, J. B., Murr, A. H.: Internal jugular vein thrombosis and deep neck infection from intravenous drug use: Management strategy. Laryngoscope, 114, 2004, s. 56-60.
11. Marie, I., Levesque, H., Cailleux, N., Primard, E., Peillon, C., Watelet, J., Courtois, H.: Upper extremity deep venous thrombosis. A report of 49 cases. Rev. Med. Int., 19, 1998, s. 399-408.
12. Monreal, M., Lensing, A. W. A., Prins, M. H., Bonet, M., Fernandez-Llamazares, J., Muchart, J., Prandoni, P., Jimenez, J. A.: Screening for occult cancer in patients with acute deep vein thrombosis or pulmonary embolism. J. Thromb. Haemost., 2, 2004, č. 6, s. 876-881.
13. Mueller, B. M., Reisfeld, R. A., Edgington, T. S., Ruf, W.: Expression of tissue factor by melanoma cells promotes efficient hematogenous metastasis. Proc. Natl. Acad. Sci USA, 89, 1992, s. 11832-11836.
14. Mustafa, S. S., Patel, K. C., Otten, T. R., Holmes, R., Silbergleit, A.: Upper extremity deep venous thrombosis. Chest, 123, 2003, č. 6, s. 1953-1956.
15. Otten, H. M., Prins, M. H.: Venous thromboembolism and occult malignancy. Thromb. Res., 15, 2001, č. 6, s. 187-194.
16. Otten, T. R., Stein, P. D., Patel, K. C., Mustafa, S., Silbergleit, A.: Thromboembolic disease involving the superior vena cava and brachiocephalic veins. Chest, 123, 2003, č. 3, s. 809-812.
17. Paneesha, S., Cheyene, E., French, K., Bacchu, S., Borg, A., Rose, P.: High D-dimer levels at presentation in patients with venous thrombembolism is a marker of adverse clinical outcomes. Br. J. Haematol., 135, 2006, č. 1, s. 85-90.
18. Piccioli, A., Lensing, A. W., Prins, M. H. et al.: SOMIT investigators group. Extensive screening for occult malignant disease in idiopathic venous thrombembolism: a prospective randomized venous thrombembolism randomized clinical trial. J. Thromb. Haemost., 2004, 2, s. 884-889.
19. Prescott, S. M., Tikoff, G.: Deep venous thrombosis of the upper extremity: a reappraisal. Circulation, 59, 1979, s. 350-355.
20. Prim, M. P., De Diego, J. I., Fernandez-Zubillaga, Garcia-Raya, P., Madero, R., Gavilan, J.: Patency and flow of the internal jugular vein after functional neck dissection. Laryngoscope, 110, 2000, č. 1, s. 47-50.
21. Rak, J., Milsom, C., May, L., Klement, P., Yu, J.: Tissue factor in cancer and angiogenesis: the molecular link between genetic tumor progression, tumor neovascularization, and cancer coagulopathy. Semin. Thromb. Haemost., 32, 2006, č. 1, s. 54-70.
22. Rege, K. P., Jones, S., Day, J., Hoggarth, C. E.: In proven deep vein thrombosis, a low positive D-dimer score is a strong negative predictor for associated malignancy. Thromb. Haemost., 91, 2004, č. 1, s. 1219-1222.
23. Sanz-Gonzalo, J. J., Alobid, I., Martinez-Molina, P., Arias-Guchi, G., Ruiz, A., Cuchi, A.: Jugular vein thrombosis: report of six cases. Acta Otolaryngol. Esp., 52, 2001, s. 432-436.
24. Stein, P. D., Beemath, A., Meyers, F. A., Skaf, E., Sanchez, J., Olson, R. E.: Incidence of venous thrombembolism in patients hospitalized with cancer. Amer. J. Med., 119, 2006, č. 1, s. 60-68.
25. Stern-Sträter, J., Hörman, K., Neff, W., Stuck, B. A.: Jugularvenenthrombose als paraneoplastisches Syndrom. HNO, 56, 2008, s. 325-327.
26. Schutgens, R. E., Beckers, M. M., Haas, F. J., Biesma, D. H.: The predictive value of D-dimer measurement for cancer in patients with deep vein thrombosis. Haematologica, 90, 2005, č. 2, s. 214-219.
27. Űnsal, E. E., Karaca, C., Ensarí, S.: Spontaneous internal jugular vein thrombosis associated with distant malignancies. Eur. Arch. Otorhinolaryngol., 260, 2003, s. 39-41.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)Article was published in
Otorhinolaryngology and Phoniatrics

2011 Issue 2
Most read in this issue
- Changes in Communication are the Biggest Handicap in Patients with Permanent Tracheostomy
- Extraesophageal Reflux Disease – Interdisciplinary Consensus
- Pendred Syndrome in the Czech Republic
-
Tumour Thrombosis of Internal Jugular Vein
A Case Report and Overview of Its Epidemiologic, Pathogenetic and Clinical Aspects
