Translabyrintná kraniotómia pre odstránenie vestibulárneho schwanómu
Translabyrinth Craniotomy for Removal of Vestibular Schwannoma
In a brief outline of the surgical procedure the authors present visual documentation pointing out the key moments in a correctly performed trans-labyrinth craniotomy.
Postoperative function of facial nerve, complications and postoperative steady state functions are retrospectively evaluated in a cohort of 238 patients with vestibular schwannoma, having been operated on using the trans-labyrinth approach.
The facial nerve or anatomically preserved in 93.2%. The well functioning face one year after H-B I, II was preserved in 67% and H-B I, II, III in 78%. In 12 patients the reconstruction of facial nerve was performed and the functional result after one year is H-B III-IV in all patients. When we get any response at the end of the surgery upon stimulation of the proximal part of facial nerve where in comes out of the brain stem by 0.05-0.1 mA stimuli, a normal facial function H-B I, II may be expected to occur after one year. Electroneurography is unable to safely predict a badly functioning face on the long-term basis. Postoperative complications occurred in 18%, serious one requiring early revision surgery was encountered in 2.1%.
Lethality:
one patient died a week after the surgery (0.4%), postoperative liquorrhea occurred in 9%, meningitis in 2.1%, hematoma of abdominal wall after removal of fatty tissue in 0.8%, hydrocephalus in 1.7%, transient lesions of nerves IX and X in 1.7%, and transient lesions of nerve VI in 0.4%. Balance functions after one year: 0.24% of patients suffer from mild ataxia with instability after fatigue.
In our opinion the trans-labyrinth craniotomy is a method of choice in the therapy of vestibular schwannoma in all tumors larger than 1.5 cm and even smaller ones, where criteria for saving the hearing are impossible to observe.
Key words:
trans-labyrinth approach, vestibular schwannoma, facial nerve, tumors.
:
J. Kovaľ; S. Krempaská; L. Kaliarik
:
Klinika otorinolaryngológie a chirugie hlavy a krku LF UPJŠ a FNLP, Košice
prednosta prof. MUDr. J. Kovaľ, CSc.
:
Otorinolaryngol Foniatr, 61, 2012, No. 1, pp. 34-42.
:
Original Article
Při stručnom opise operačního postupu sa formou obrazovej dokumentácie zdôrazňujú kľúčové momenty pre správne vykonanie translabyrintnej kraniotómie.
Retrospektivne hodnotíme pooperačnú funkci nervus facialis, komplikácie a pooperačné rovnovážne funkcie v súbore 238 pacientov s vestibulárním schwanómom, ktorí boli operovaní translabyrintným prístupom.
Nervus facialis bol anatomicky zachovaný v 93,2 %. Dobrá funkcia tváre po roku H-B I, II bola v 67 % a H-B I, II, III v 78 %. U 12 pacientov sa rekonštruoval servus facialis a výsledok funkcie po roku je H-B III-IV u všetkých pacientov. Ak na konci operácie získame při stimulácii proximálnej časti nervus facialis pri výstupe z mozgového kmeňa stimulom 0,05-0,1 mA akúkoľvek odpověď, dá sa očakávať po roku normálna funkcia tváre H-B I, II. Na základe elektroneurografie nevieme s istotou predpovedať zlú funkciu tváre z dlhodobého hľadiska. Pooperačné komplikácie sa vyskytli v 18 %, z toho ťažké, vyžadujúce skorú revíznu operáciu, v 2,1 %.
Mortalita:
1 pacient týždeň po operácii, 0,4 %. Pooperačná likvorea bola v 9 %, meningitída v 2,1 %, hematóm brušnej steny po odbere tukového tkaniva v 0,8 %, hydrocefalus v 1,7 %, prechodná lézia nn. IX a X v 1,7 %, prechodná lézia n. VI v 0,4 %. Rovnovážne funkcie po roku: ataxia 0,24 % pacientov má miernu instabilitu při únave.
Translabyrintnú kraniotómii považujeme za metódu voľby v liečbe vestibulárneho schwanómu u všetkých tumorov nad 1,5 cm a aj menších, kde nie sú splnené kritéria na možné zachovanie sluchu.
Kľúčové slová:
translabyrintný prístup, vestibulárny schwanóm, tvárový nerv, tumory.
ÚVOD
Vestibulárny schwanóm je najčastejším tumorom v pontocerebelárnom uhle. Vyskytuje sa až takmer v 90 % a na všetky ostatné tumory v tomto priestore, najmä meningeóm, cholesteatóm a iné, pripadá 10 %. Translabyrintný prístup opísal Panse už v roku 1904, no vzhľadom na technické možnosti tejto doby sa tento prístup vôbec neujal a na mnoho rokov upadol do zabudnutia. Až do začiatku druhej polovice dvadsiateho storočia sa tieto tumory odstraňovali výlučne subokcipitálnym prístupom. Wiliam House oživil translabrintný prístup v 60-tych rokoch minulého storočia, no už v podmienkach operačného mikroskopu, vysokoobrátkovej frézy, rezavých a diamantových vrtákov a bipolárnej koagulácie. Postupne sa aj vďaka mnohým iným (3, 4, 5, 14, 15, 16, 17) rozšírili prístupové možnosti na laterálnej báze lebky s využitím nielen operačného mikroskopu, ale aj peroperačného monitoringu tvárového nervu, sluchu a videoendoskopie (10, 11, 13, 14). Vznikli podmienky, že pre konkrétneho pacienta je možné z viacerých operačných prístupov zvoliť ten najvhodnejší. Takto sa postupne pooperačné výsledky zlepšili vo všetkých hľadiskách natoľko, že môžeme hovoriť o absolútnom poklese mortality, o menej vážnych pooperačných následkoch, o zachovaní dobrej funkcie tvárového nervu a v niektorých prípadoch aj o zachovaní sluchu (1, 8).
Translabyrintná kraniotómia
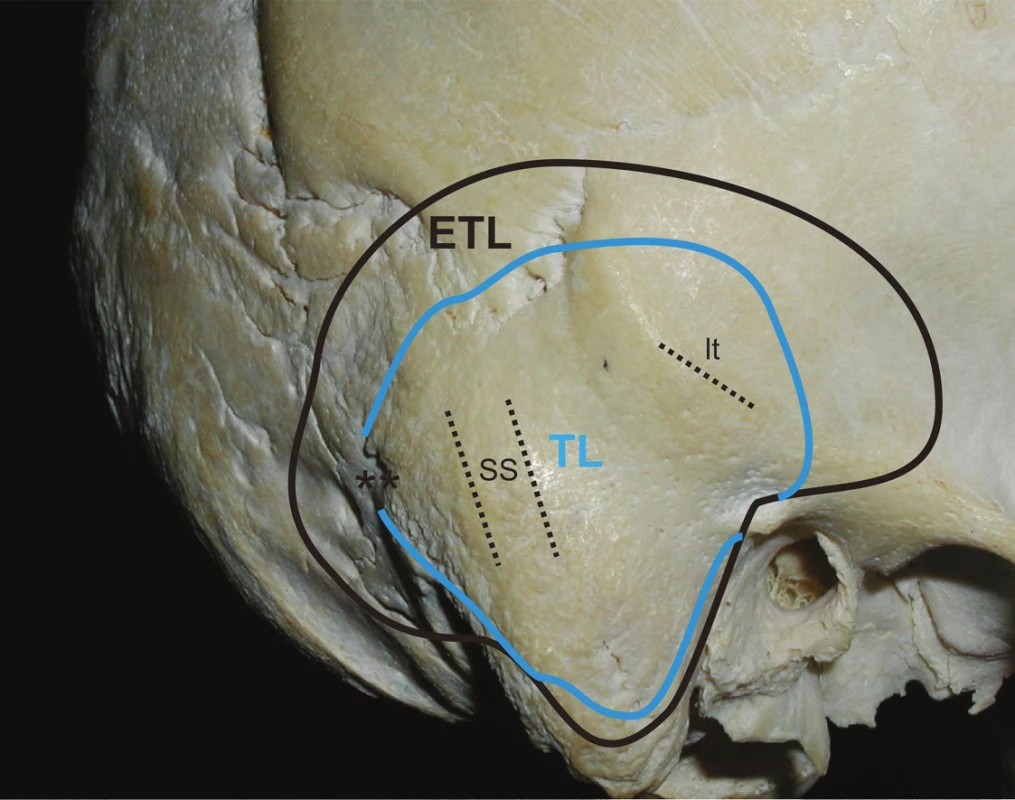
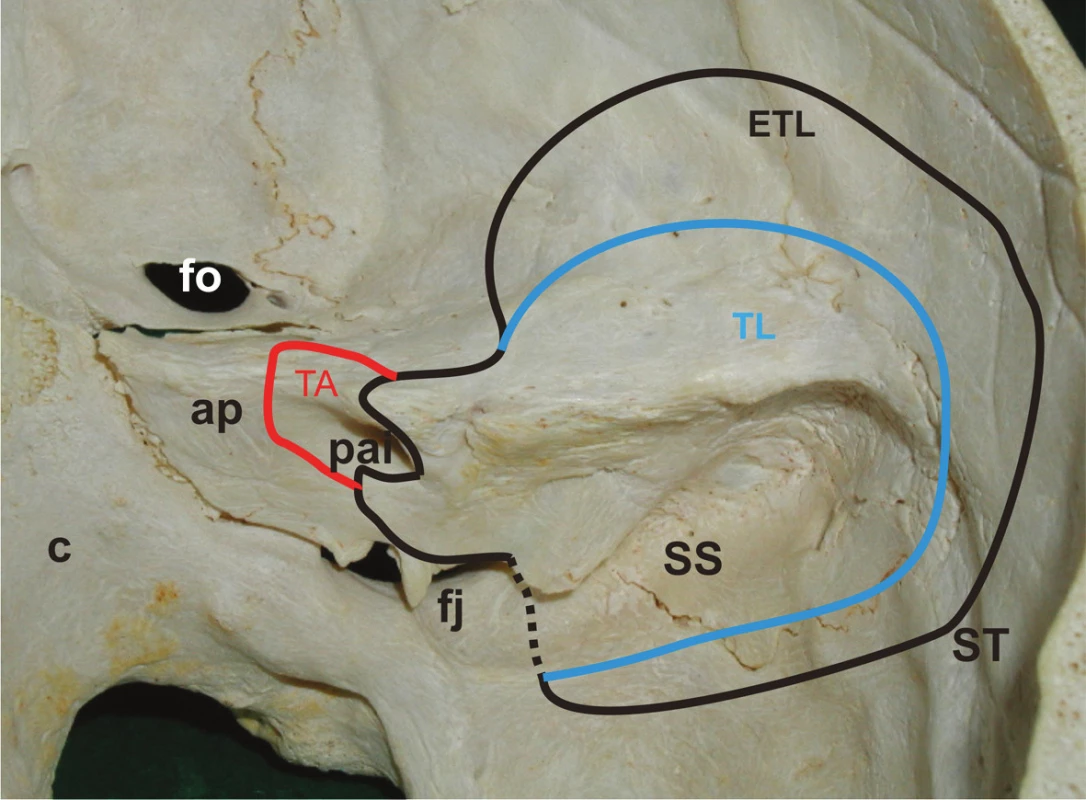
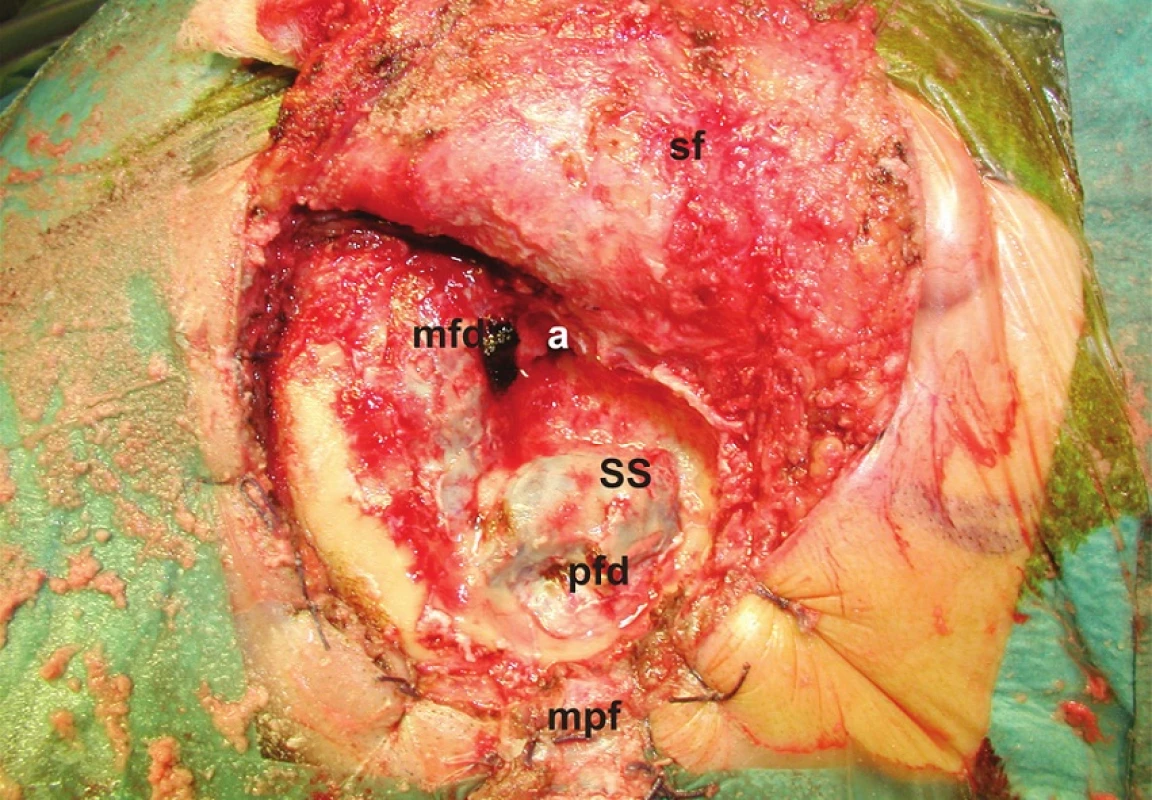
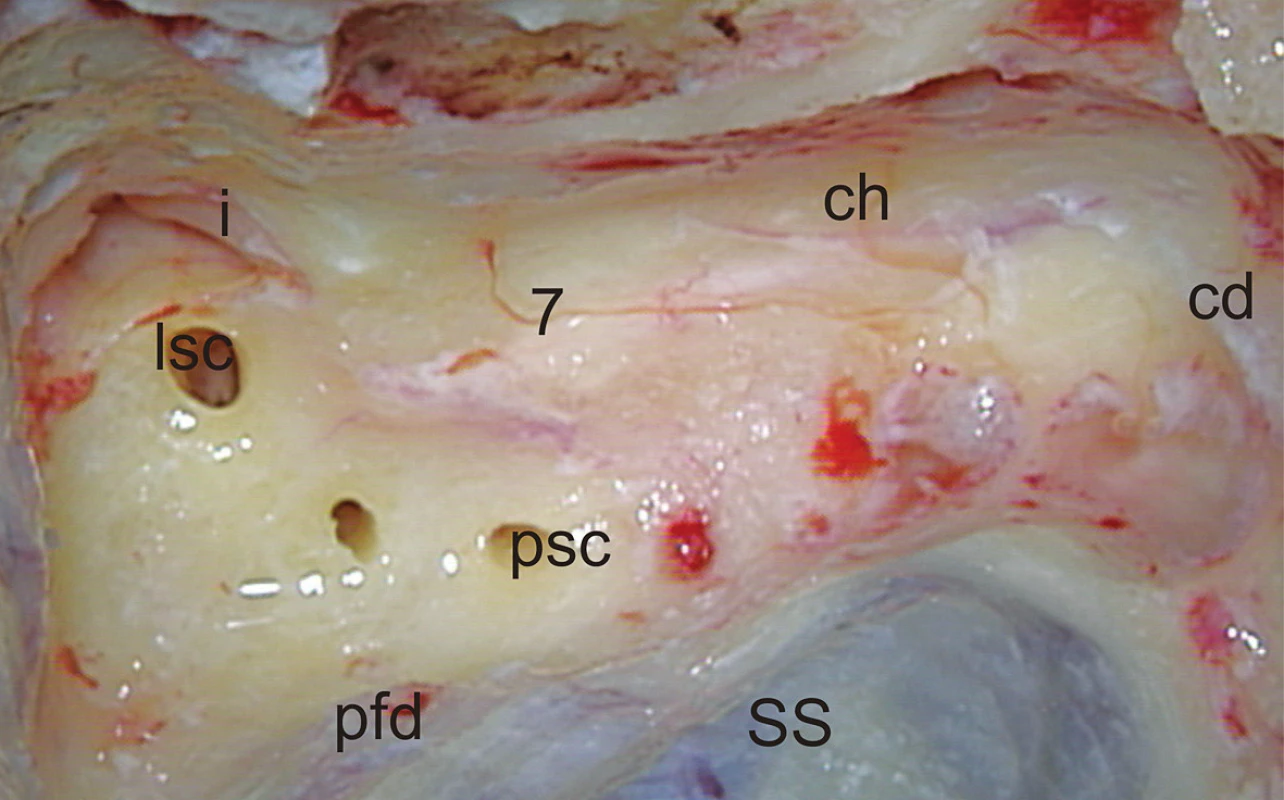
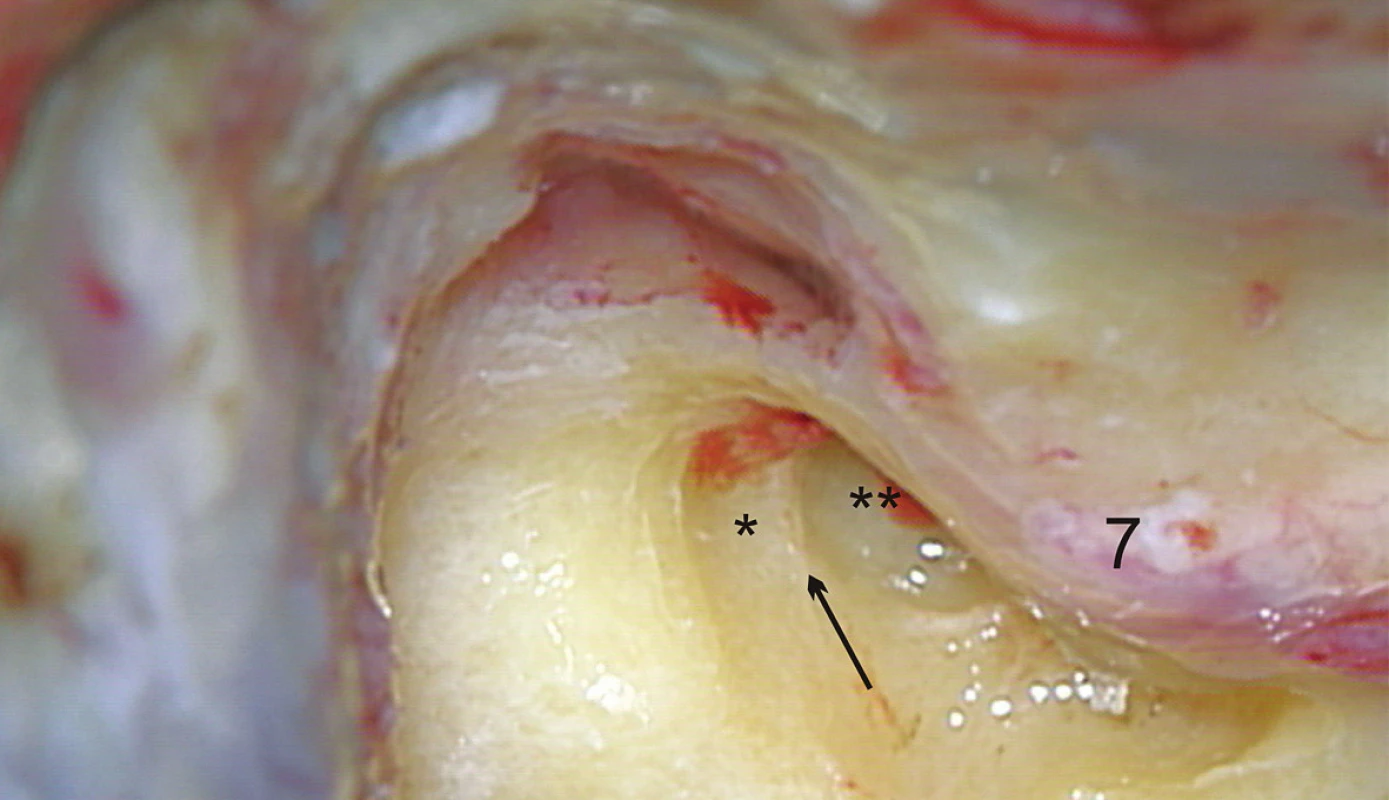
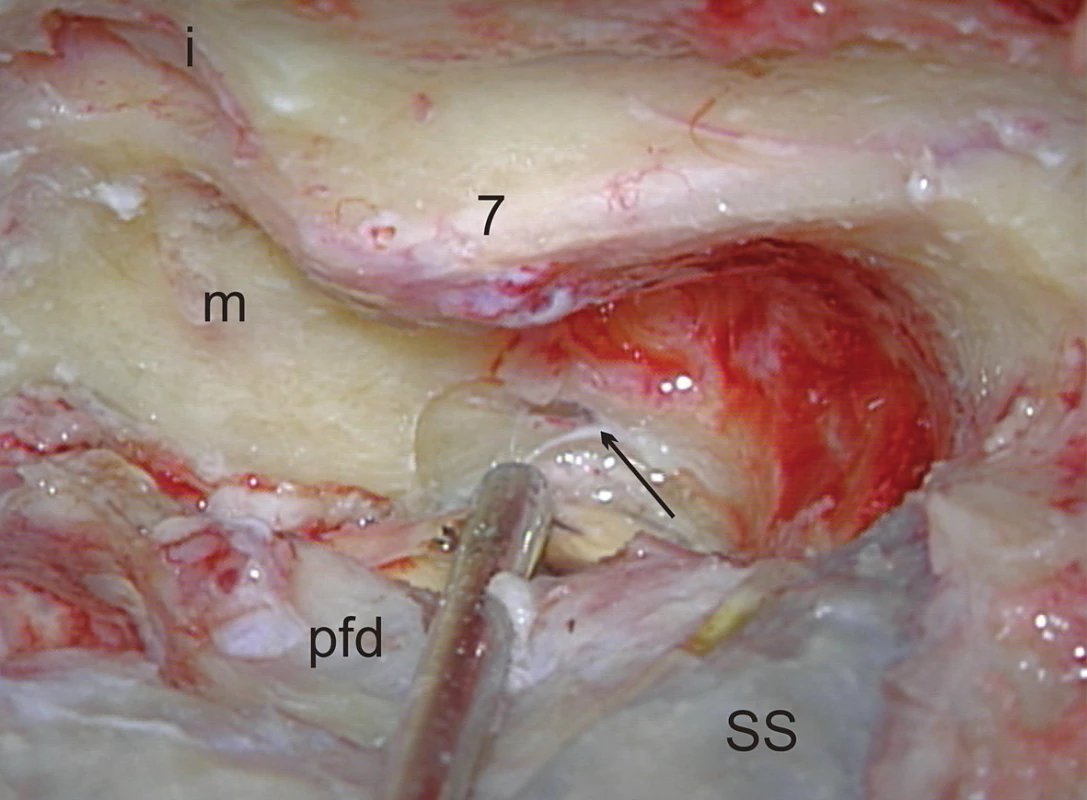
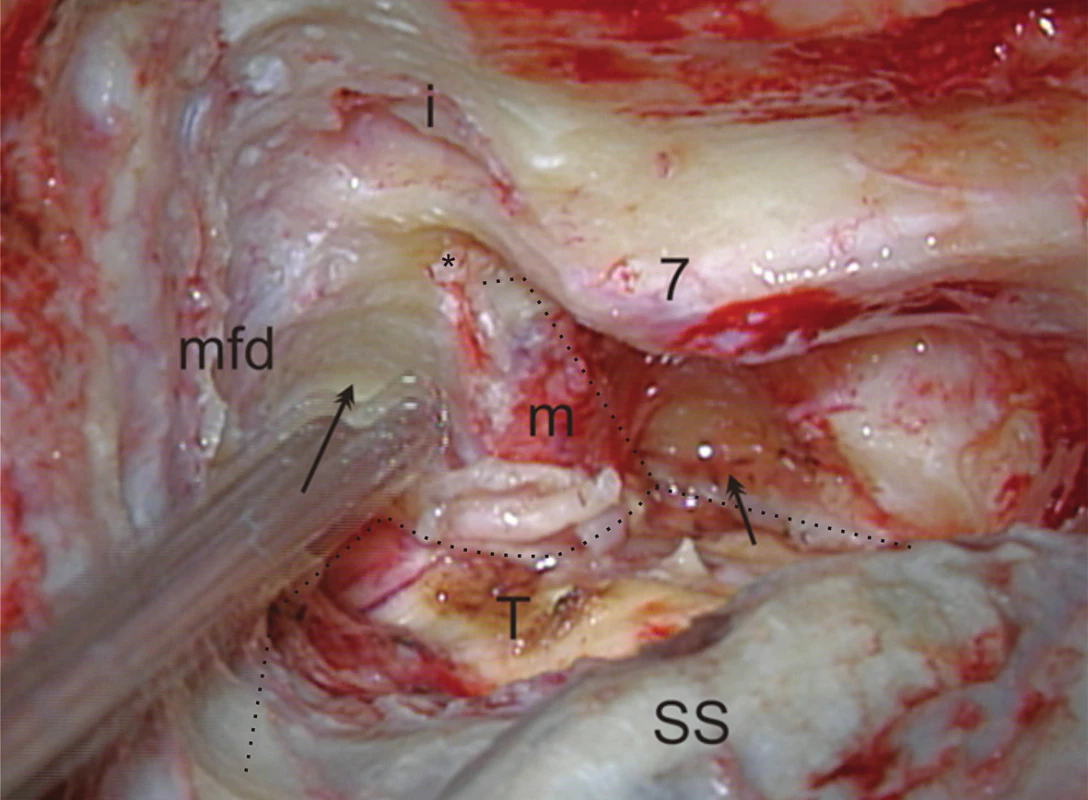
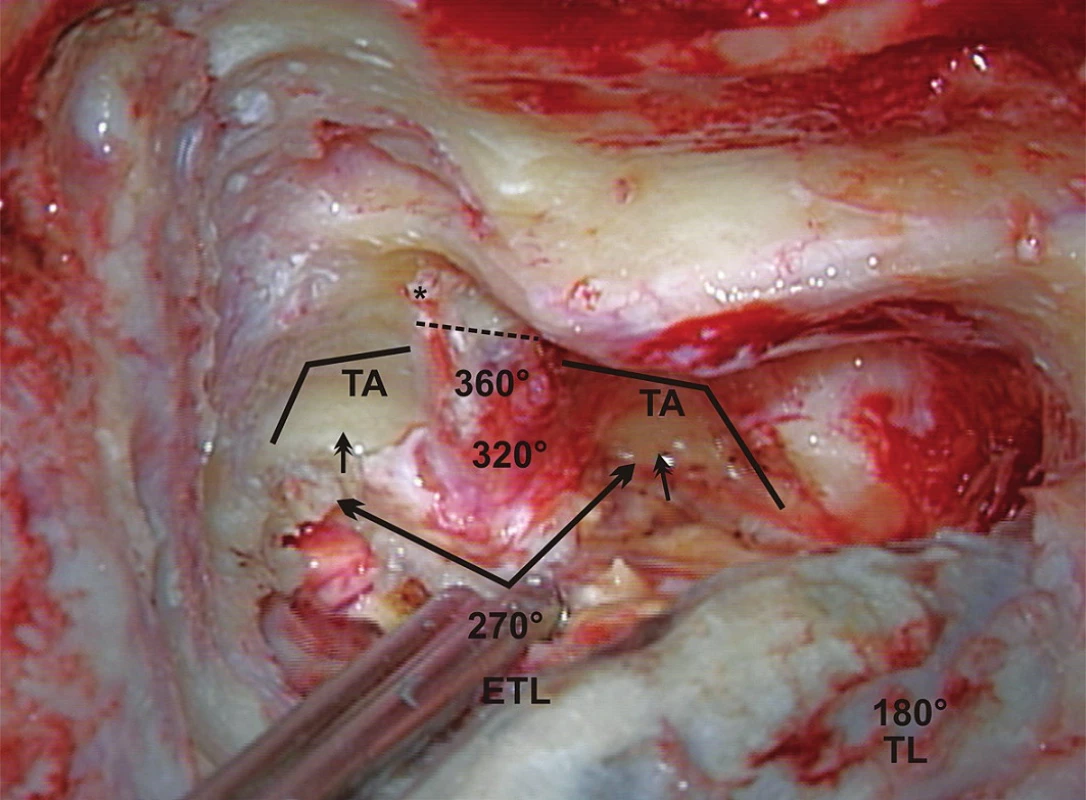
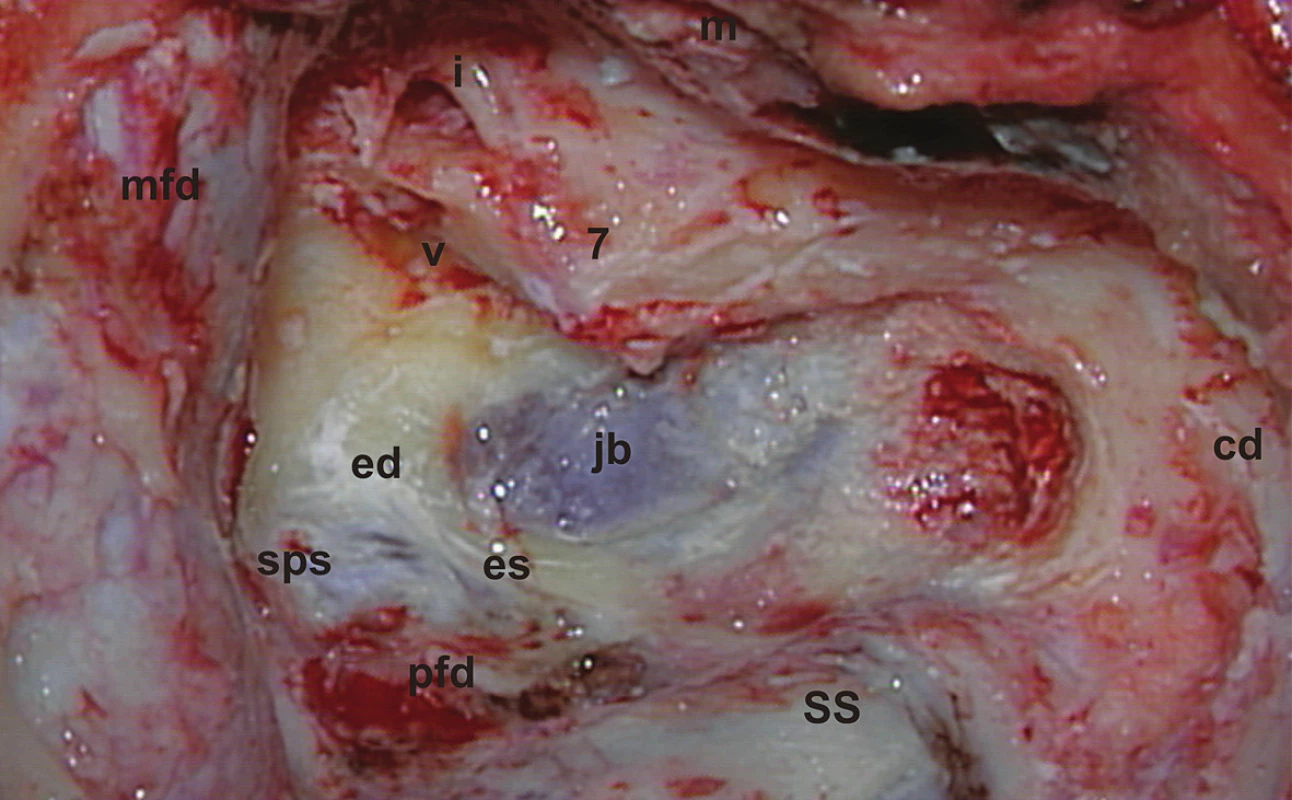
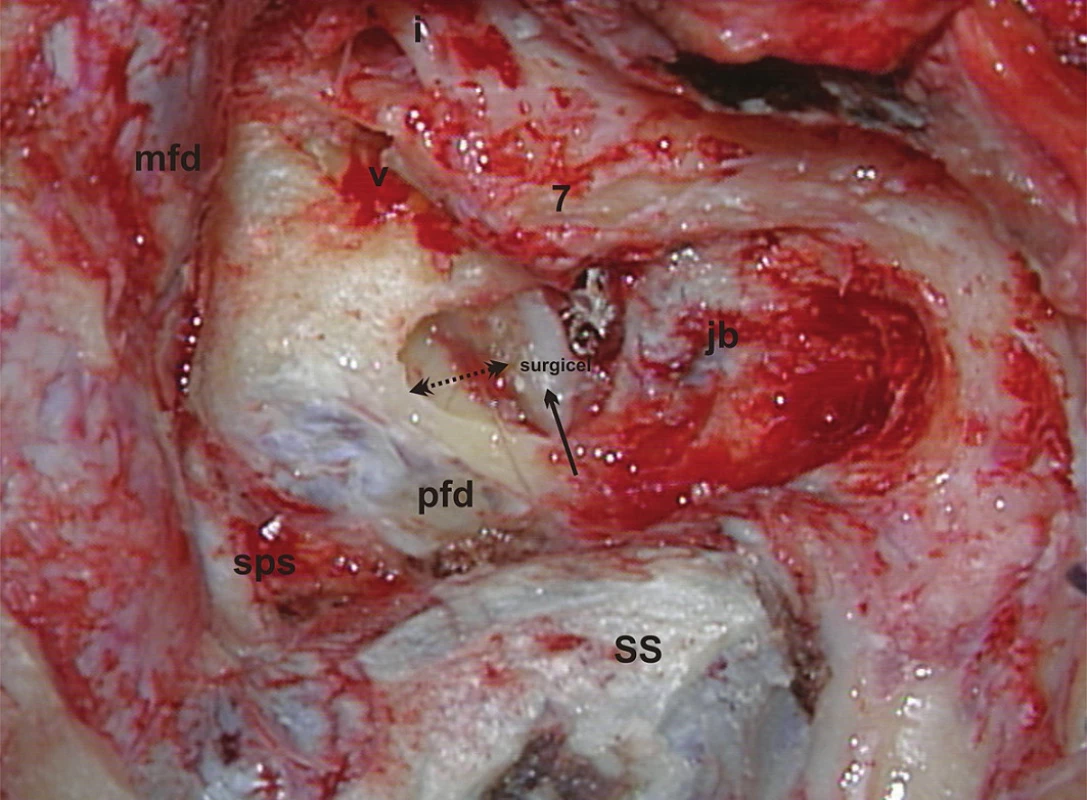
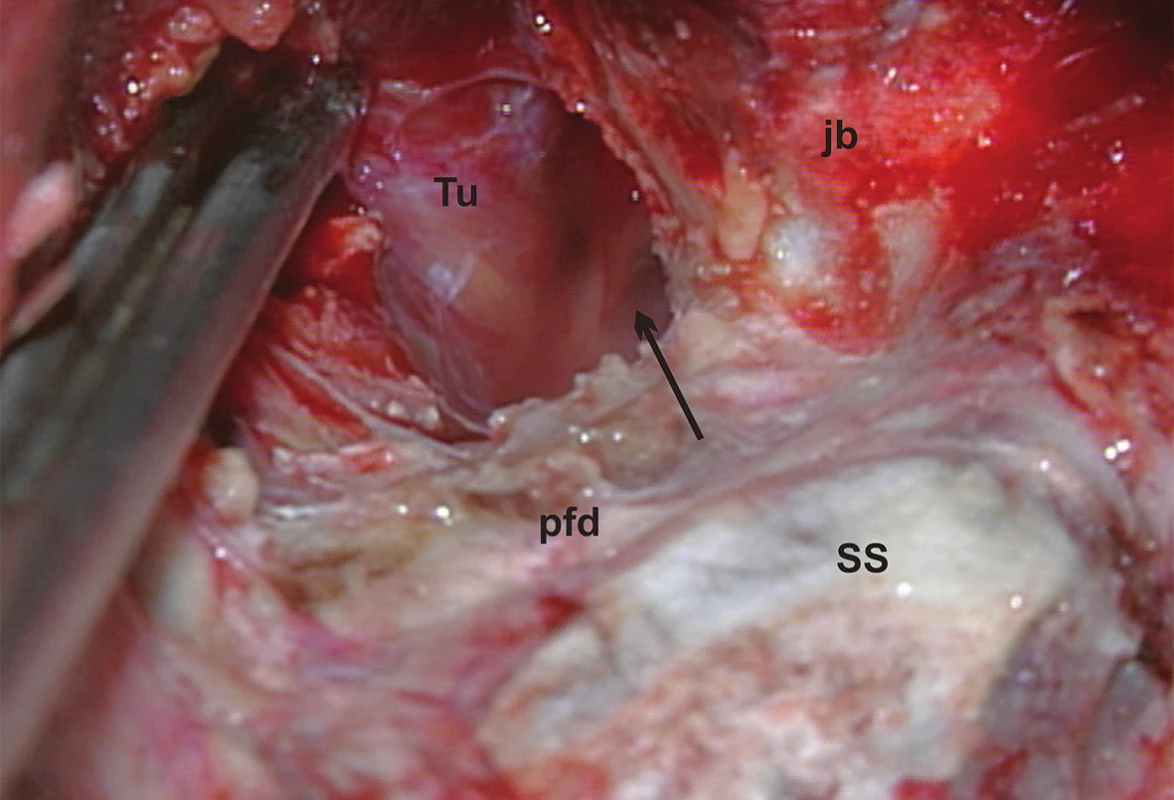
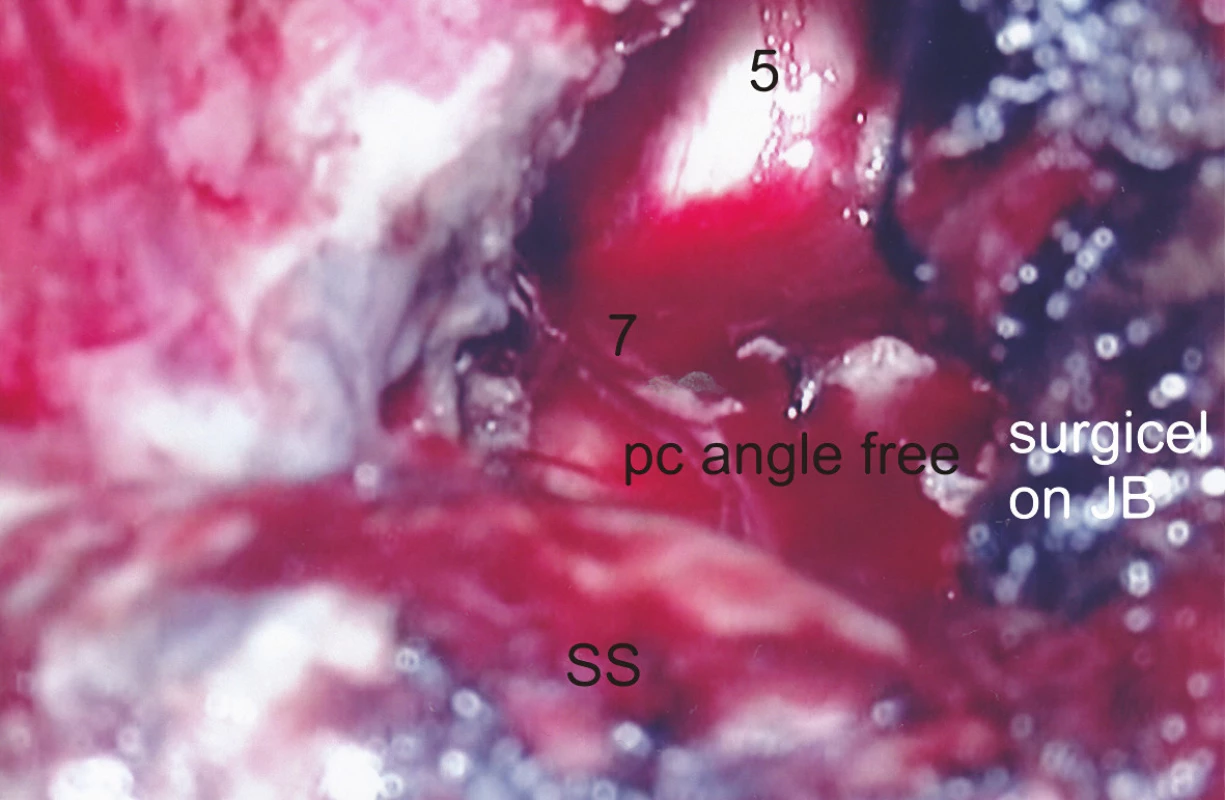
Z anatomického hľadiska je translabyrintná kraniotómia najpriamejšou prístupovou cestou do pontocerebelárneho uhla a vnútorného zvukovodu súčasne. Jej rozsiahlejšími formami sú translabyrintná a rozšírená translabyrintná transapikálna kraniotómia, ktoré prekonávajú prirodzené bariéry prístupu, ktoré môže spôsobovať stredná jama, sinus sigmoideus a bulbus jugularis. Takto je možné z pontocerebelárneho priestoru odstrániť tumory všetkých rozmerov. Jedine menigeomy vyrastajúce z petrokliválnej oblasti vyžadujú ešte roziahlejšie prístupy – transkochleárne. Na obr. 1 je na pravej strane lebky modrou čiarou vyznačený rozsah translabyrintnej a čiernou čiarou rozsah rozšírenej translabyrintnej trepanácie. Podobne pri pohľade do vnútra lebky je to vyznačené aj na obr. 2, kde navyše červená čiara vymedzuje ešte aj transapikálnu trepanáciu, ktorá umožňuje odstrániť aj obrovský vestibulárny schwanóm, napr. ako na obr. 3. Podmienkou je, aby bol dodržaný rozsah trepanácie. Dura mater strednej jamy musí byť obnažená od úrovne squama temporalis až po vnútorný zvukovod, dura mater zadnej jamy 2 cm za sinus sigmoideus a v celom rozsahu pred sinus sigmoideus až po vnútorný zvukovod a samozrejme aj sinus sigmoideus (obr. 4) a bulbus jugularis (obr. 11, 12). Prednou hranicou trepanácie je nervus facialis, ktorý vždy skeletizujeme ešte pred labyrintektómiou (obr. 5), čo nám dáva istotu pri ďalšej trepanácii v intersinofaciálnom priestore, najmä pri hľadaní bulbus jugularis, ktorý môže byť neraz veľkých rozmerov a umiestnený vzadu a hore (obr. 11). Pre ďalší postup trepanácie ho treba zatlačiť nadol a dopredu (obr. 12). Na obr. 6 sú už vyznačené otvorené semicirkulárne kanáliky laterálny a zadný. Labyrintektómiu ukončíme odstránením všetkých troch kanálikov a širokým otvorením vestibulum labyrinthi (obr. 7). Musíme jasne identifikovať jamku pre ampulu horného semicirkulárneho kanálika a utrikula. Krista, ktorá ich oddeľuje, je súčasne hranicou, kde sa začína crista falciformis – fundus vnútorného zvukovodu. Po odstránení labyrintu máme pred sebou blok zvyšku petróznej kosti, v ktorom sa nachádza vnútorný zvukovod. Ten identifikujeme obnažením dura mater tesne pod začiatkom crista falciformis, kde je hrúbka kosti najmenšia. Hrúbka kosti, ktorú treba odstrániť, sa zväčšuje smerom od fundus k porus, kde je najhrubšia. Je to dané polohou vnútorného zvukovodu v petróznej kosti. Treba upozorniť na ductus cochlearis, ktorý ukazuje šípka na obr. 8, ktorý môžeme otvoriť pri odstraňovaní dolnej steny vnútorného zvukovodu. Upozorňuje nás na to, že n. glossopharyngeus je blízko. Odstránime kosť zadnej hornej a dolnej steny vnútorného zvukovodu tak, že dosiahneme obvod otvorenia 180°. To znamená, že translabyrintná kraniotómia je dokončená a môžeme otvoriť pontocerebelárny priestor a vnútorný zvukovod incíziou dura mater, tak ako je to vyznačené na obr. 9. Tento rozsah kraniotómie je plne postačujúci pre odstránenie tumorov do 2 cm a často aj väčších. Prístup pri obrovských tumoroch rozširujeme trepanáciou v smere šípok na obr. 9 a 10 podľa potreby a pri dosiahnutí obvodu otvorenia vnútorného zvukovodu v 270° máme už rozšírenú translabyrintnú kraniotómiu a v 320°-360° dosiahneme najväčšie možné otvorenie pontocerebelárneho priestoru a hovoríme o rozšírenej translabyrintnej transapikálnej kraniotómii. Trepanácia sa robí extradurálne, teda pri uzavretom pontocerebelárnom priestore. Iba zriedka, keď je intrakraniálny tlak enormne zvýšený, robíme transapikálnu trepanáciu až vtedy, keď už máme urobenú incíziu dura mater zadnej jamy, urobili sme debulking a vypustili sme cerebrospinálny likvor z prepontínnej cisterny (obr. 13). Nasleduje intrakraniálna práca, ktorá je robená tým pohodlnejšie, čím je rozsah trepanácie väčší, respektíve primeraný veľkosti tumoru. Obr. 3 ukazuje NMR zobrazenie veľkého vestibulárneho schwanómu vpravo. Obr. 15 ukazuje, ako vyzerá v CT obraze stav po translabyrintnej kraniotómii u toho istého pacienta – robené na tretí pooperačný deň.


Vzhľadom na incidenciu tumorov v tejto oblasti a prístupové výhody je práve translabyrintná kraniotómia u nás najčastejším výkonom pri odstraňovaní tumorov laterálnej bázy lebky všetkých rozmerov, aj obrovských, väčších ako 4 cm. V tejto práci hodnotíme výsledky tejto operačnej techniky v súbore 238 pacientov s vestibulárnym schwanómom.
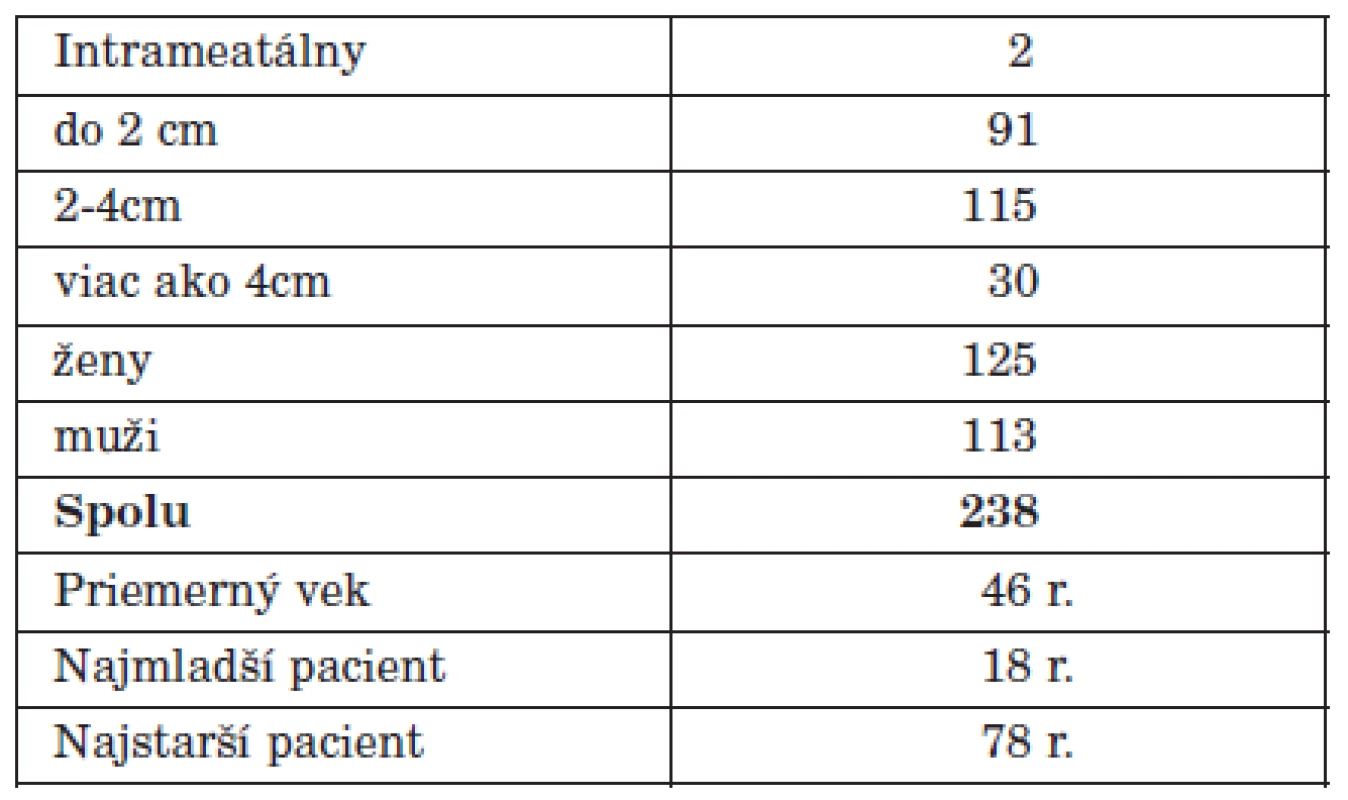
MATERIÁL, METODIKA, VÝSLEDKY
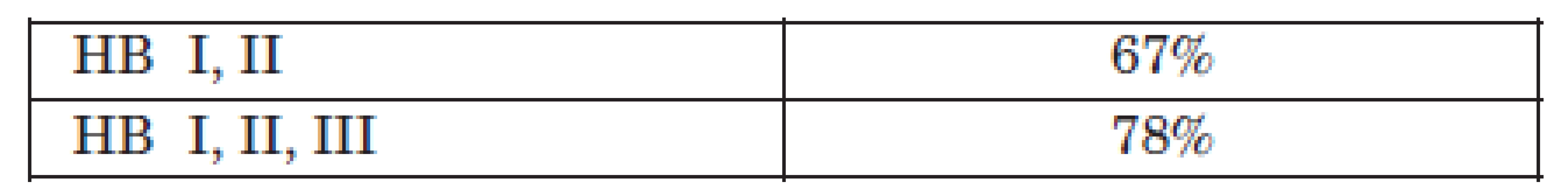
V rokoch 1992 – 2011 (september) sme translabyrintným prístupom operovali 238 pacientov s vestibulárnym schwanómom, 125 žien a 113 mužov. Najmladší pacient mal 18 rokov, najstarší pacient 78 rokov, priemerný vek bol 46 rokov (tab. 1). Dvaja pacienti mali tumor obmedzený na vnútorný zvukovod, u 91 pacientov bol tumor, ktorý sa šíril do pontocerebelárneho uhla maximálne do 2 cm, u 115 pacientov bol najväčší rozmer tumoru v pontocerebelárnom uhle 2-4 cm a 30 pacientov malo obrovský tumor viac ako 4 cm. Tvárový nerv sme anatomicky zachovali u 224 pacientov (93,2 %), u 14 pacientov sme tvárový nerv prerušili (tab. 2). U 12 z nich sme na konci operácie nerv rekonštruovali u 2 pacientov sme urobili end-to-end anastomózu, u 8 sa použil intermediárny štep z n. auricularis magnus a u 2 pacientov intermediárny štep z n. suralis. Na fixáciu spojenia sme použili fibrínové lepidlo vo všetkých prípadoch. Funkcia tváre rok po štepení tvárového nervu bola hodnotená House-Brackmannovou (H-B) stupnicou a všetci títo pacienti mali funkciu H-B III-IV. Heteroanastomózu sme nerobili. U 2 pacientov, kde nebolo možné nájsť proximálnu časť tvárového nervu na mozgovom kmeni, sme robili chirurgickú rehabilitáciu tváre implantáciou zlatého závažia do horného viečka a transpozíciou m. temporalis a jeho sutúrou k m. orbicularis oris (tab. 3). U pacientov, ktorí mali anatomicky zachovaný tvárový nerv, bola dobrá motorická funkcia tváre po roku H-B I, II v 67 % a H-B I, II, III v 78 % (tab. 4). Tabuľka 8 ukazuje, ako nám peroperačná elektroneuronografia pomáha predpovedať pooperačnú funkciu tvárového nervu. Ak na konci operácie pri stimulácii proximálnej časti n. VII pri výstupe z mozgového kmeňa získame akúkoľvek odpoveď pri intenzite stimulu 0,05-0,1mA, považujeme to za ukazovateľ dobrej funkcie tvárového nervu (po roku H-B I, II). No zlú funkciu tvárového nervu po roku H-B V, VI nevieme spoľahlivo predpovedať ani na základe elektroneuroonografie.

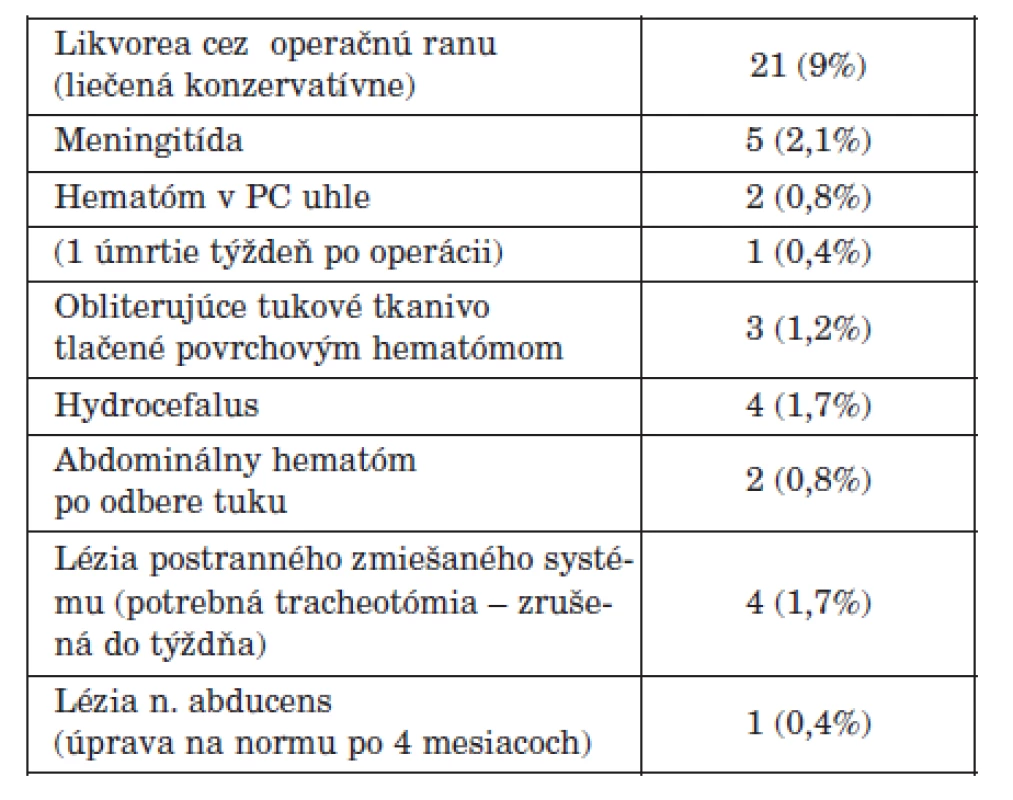
Pooperačné komplikácie sa vyskytli v 18 % z 238 operovaných. U 21 pacientov (9 %) bola po operácii likvorea cez operačnú ranu vo všetkých prípadoch vyliečená konzervatívne - permamentnou lumbálnou drenážou a resutúrou operačnej rany. Meningitídu mali 5 pacienti (2,1 %). Hematóm v pontocerebelárnom uhle 2 pacienti (0,8 %), z nich jeden napriek včasnej reintervencii a evakuácii hematómu týždeň po operácii exitoval. Teda mortalita v tomto súbore je 0,4 %. U 3 pacientov (1,2 %) povrchový hematóm tlačil obliterujúce tukové tkanivo na mozgový kmeň. Aj v týchto prípadoch bola potrebná reintervencia, ktorou sa problém vyriešil bez následkov. Pooperačný hydrocefalus mali 4 pacienti (1,7 %). Hematóm po odbere tuku z brušnej steny mali 2 pacienti (0,8 %). Léziu nervov postranného zmiešaného systému mali 4 pacienti (1,7 %). U všetkých bola potrebná tracheotómia, ktorú bolo možné zrušiť do 1 týždňa. Léziu n. abducens mala 1 pacientka (0,4 %). Lézia sa upravila na normu do 4 mesiacov po operácii (tab. 5).
Tabuľka 6 ukazuje, ako sa vyvíjala centrálna vestibulová kompenzácia u 133 pacientov po úplnom odstránení tumoru väčšieho ako 2 cm – po 2 týždňoch, po 2 mesiacoch a po roku. Stredne ťažkú instabilitu po dvoch týždňoch malo 50,3 % pacientov a miernu instabilitu 15,7 %. No všetci títo pacienti mohli byť presne 2 týždne po operácii prepustení domov. Iba 7 pacientov malo po 2 týždňoch ataxiu a museli ostať naďalej hospitalizovaní. Z nich 4 boli podstatne zlepšení a prepustení po 3 týždňoch od operácie a ostatní 3 pacienti po 4 týždňoch. Dva mesiace po operácii malo miernu instabilitu 45,8 % pacientov a stredne ťažkú instabiltu 8 %. Mierna instabilita im však neznemožňovala vykonávať normálnu dennú aktivitu. Boli o tejto skutočnosti vopred poučení, vedeli ju prekonať. Po roku nemal ani jeden pacient ataxiu. Po roku malo 24 % pacientov instabilitu len pri únave. Bola mierna a naučili sa s týmto hendikepom žiť bez obmedzenia.
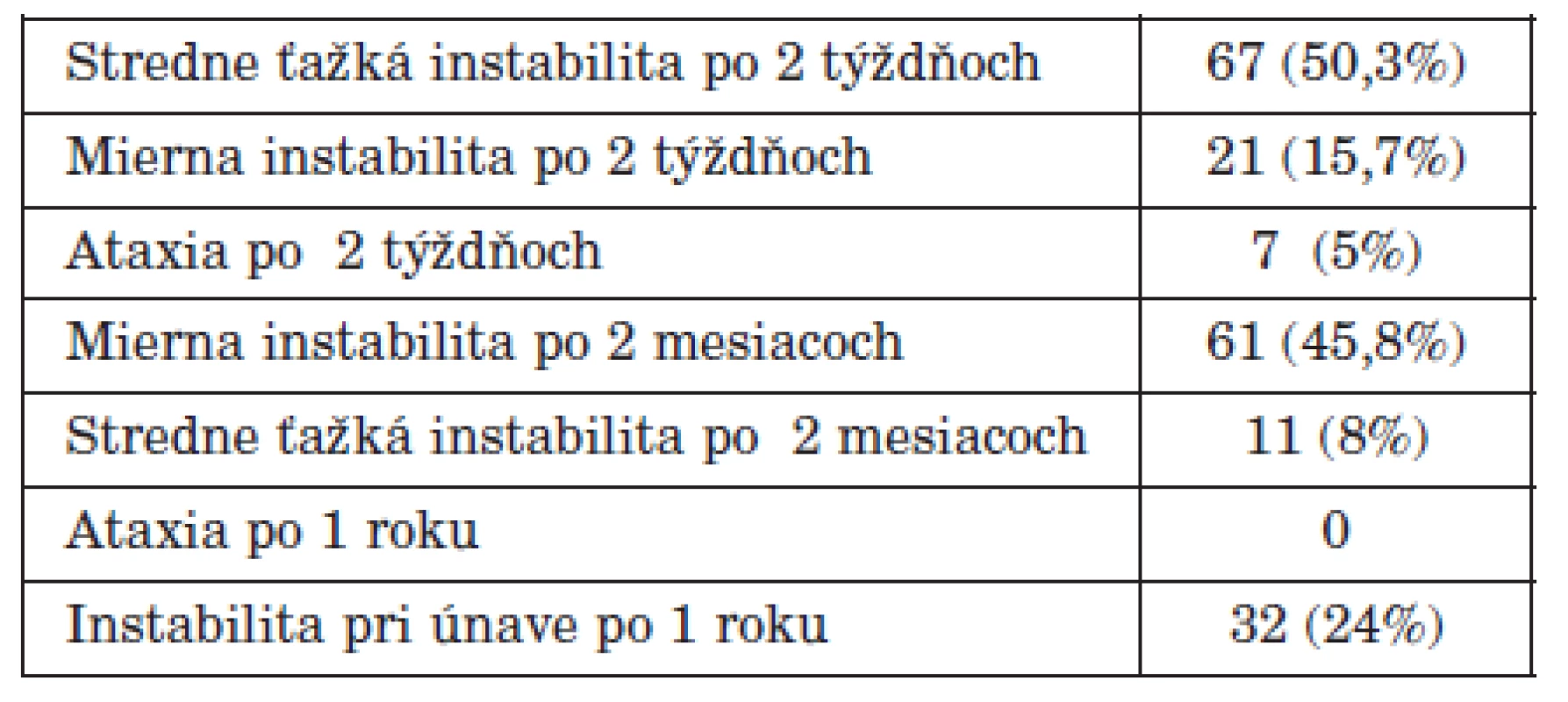
Všetkých pacientov sledujeme 6 rokov po operácii pomocou zobrazenia NMR v ročných intervaloch. Tabuľka 7 ukazuje sledovanie 198 pacientov, ktorí sú minimálne rok po operácii. U všetkých 142 pacientov, kde bola exstirpácia úplná, sa na NMR reziduálny tumor nezobrazil. U 35 pacientov, ktorí mali tzv. „near total“ exstirpáciu, sa na NMR reziduálny tumor nezobrazil. „Near total“ znamená ponechanie minimálnej plochy tumoru o hrúbke menej ako 1 mm buď na tvárovom nerve, alebo na mozgovom kmeni. U všetkých 8 pacientov, u ktorých bola subtotálna exstirpácia (ponechané reziduum bolo minimálne, no väčšie ako „near total“), sa reziduum pravidelne zobrazuje na NMR a je stabilné, nezväčšuje sa. U 13 z prvých 50 operovaných pacientov tohto súboru sme vykonali parciálnu exstirpáciu. Všetci boli reoperovaní translabyrintným prístupom po 6-8 mesiacoch od primooperácie a reziduálny tumor sa odstránil. Chorobu z retraktora sme nemali ani v jednom prípade (retraktor nepoužívame).


DISKUSIA
Všetci pacienti, analyzovaní v tomto súbore, boli operovaní translabyrintnou kraniotómiou, čo zákonite viedlo k strate aj zvyškov sluchu na operovanej strane. Hneď na začiatku tejto diskusie chceme zdôrazniť, že to je podľa nášho názoru jedinou nevýhodou tejto prístupovej cesty. No na druhej strane treba tiež povedať, že len málo pacientov reálne spĺňa kritéria pre zachovanie sluchu. Ide o nádor, ktorý vyrastá z obalov n. cochleovestibularis a porucha sluchu, často výrazná, je dominantným príznakom choroby. Potom je tu ešte aj veľkosť nádoru. Už od veľkosti tumoru 1,5 cm úmerne klesá šanca zachovať sluch na využiteľnej úrovni. Cieľom chirurgickej liečby vestibulárneho schwanómu je úplná exstirpácia s minimálnou až nulovou mortalitou a minimálnou morbiditou – dobrá funkcia tvárového nervu a dobrý stav rovnovážnych funkcií. Tie v hlavnej miere podmieňujú skorý návrat do normálneho života. Je to ešte významnejšie, keď máme na zreteli, že väčšina našich pacientov je v produktívnom veku.
V našom súbore sme u 93,2 % pacientov anatomicky zachovali nervus facialis. Z nich po roku malo dobrú funkciu H-B I, II 67 % a H-B I, II, III 78 % pacientov. Translabyrintná kraniotómia je z anatomického hľadiska určite pre identifikáciu a sprístupnenie nervus facialis najlepšia, a to v celom rozsahu nervu – od jeho výstupu z mozgového kmeňa, až po foramen stylomastoideum. Platí to aj v prípadoch potrebnej rekonštrukcie prerušeného nervu. Takto sme postupovali u 12 pacientov, keď sme urobili nové spojenie end-to-end u dvoch, u 8 pacientov sme použili intermediárny štep z n. auricularis magnus a u dvoch z n. suralis. Po roku bol vo všetkých týchto prípadoch funkčný stav tváre H-B III-IV. Tu prezentované výsledky sú len o málo lepšie ako tie, ktoré sme už v minulosti publikovali (6, 7, 9). Operačná skúsenosť a využívanie peroperačného monitoringu sú veľmi významné, no stále ostanú konkrétne situácie dané najmä veľkosťou tumoru, adhéziami, zmenenou polohou a oslabenou štruktúrou nervus facialis, ktoré sa vždy a vo veľkej miere budú podieľať na pooperačnej funkcii tváre. Aj u nás platí, že tumory nad 3 cm sú z hľadiska zachovania úsmevu pacienta oveľa rizikovejšie ako menšie tumory.
Translabyrintná kraniotómia je pre dosiahnutie priestoru pontocerebelárneho uhla určite najlepšie centrovaným operačným prístupom. Musí sa však urobiť správne, teda v dostatočnom rozsahu. Vtedy aj aktívny, pracovný otvor pre odstraňovanie vestibulárneho schwanómu hocijakých, aj obrovských rozmerov (> 4cm) je najväčší a chirurgická manipulácia najlepšia. To znamená, že aj najmenej traumatická pre mozgové tkanivo, ktoré vôbec netreba odtláčať retraktorom. Aj pre anesteziológa je výhodná nie len operačná poloha (ako pri operácii stredného ucha), ale aj skutočnosť že samotný prístup až ku tumoru je extradurálny. Nie sú potrebné žiadne špeciálne techniky pre zníženie zvýšeného intrakraniálneho tlaku, ktorý zákonite spôsobujú už tumory veľkosti 3 cm. Navyše tieto techniky pri výraznej intrakraniálnej hypertenzii sú aj tak minimálne účinné. Pri správne urobenej translabyrintnej kraniotómii a otvorení dura mater zadnej jamy v dostatočnom rozsahu, t.j. niekedy od vnútorného zvukovodu až po sinus sigmoideus, tumor vnikne do transtemporálnej kraniotómie, a to je prvý moment poklesu tlaku v zadnej lebečnej jame, pretože sa tumor tlačí do priestoru temporálnej kosti. To umožňuje vykonať extenzívne debulking tumoru bez toho, aby sme sa dotkli mozgového tkaniva. Takto sa získa priestor pre pretrhnutie arachnoidey prepontínnej oblasti a vypustenie cerebrospinálneho likvoru z ventrikulárneho systému. Dôjde k veľkému poklesu intrakraniálneho tlaku a mozoček ochabne. Stále sme sa ešte nedotkli mozgového tkaniva a už máme aj zmenšený objem tumoru. Odťahovať mozoček retraktorom netreba, miesta je dosť. Traumatickú disekciu puzdra tumoru od okolia môžeme očakávať aj pri tomto prístupe, a to už pri tumoroch väčších ako 2,5 cm. Je spôsobená pevnými zrastami, ktoré nevieme dopredu podľa zobrazenia presne predpovedať.
Pooperačné komplikácie sa vyskytli v 18 % z 238 operovaných. U 21 pacientov (9 %) bola po operácii likvorea cez operačnú ranu vo všetkých prípadoch vyliečená konzervatívne - permamentnou lumbálnou drenážou a resutúrou operačnej rany. Meningitídu mali 5 pacienti (2,1 %). Hematóm v pontocerebelárnom uhle 2 pacienti (0,8 %), z nich jeden napriek včasnej reintervencii a evakuácii hematómu týždeň po operácii exitoval. Teda mortalita v tomto súbore je 0,4 %. U 3 pacientov (1,2 %) povrchový hematóm tlačil obliterujúce tukové tkanivo na mozgový kmeň. Aj v týchto prípadoch bola potrebná reintervencia, ktorou sa problém vyriešil bez následkov. Pooperačný hydrocefalus mali 4 pacienti (1,7 %). Hematóm po odbere tuku z brušnej steny mali 2 pacienti (0,8 %). Léziu nervov postranného zmiešaného systému mali 4 pacienti (1,7 %). U všetkých bola potrebná tracheotómia, ktorú bolo možné zrušiť do 1 týždňa. Léziu n. abducens mala 1 pacientka (0,4 %). Lézia sa upravila na normu do 4 mesiacov po operácii (tab. 5). Keď z komplikácií vyberieme len tie najvážnejšie – pooperačný hematóm v PC uhle a útlak mozgového kmeňa tukovým tkanivom následkom povrchového hematómu, tak ich výskyt v tomto súbore je podstatne nižší, len 2,1 %.
Rovnovážne funkcie po operácii sú pre návrat do normálnej aktivity najvýznamnejšie. U našich 133 pacientov po odstránení tumoru väčšieho ako 2 cm malo 50,3 % z nich stredne ťažkú instabilitu po dvoch týždňoch a miernu instabilitu po dvoch týždňoch 15,7% pacientov. No všetci mohli byť prepustení domov. Iba 5 % pacientov malo po dvoch týždňoch ataxiu a museli ostať naďalej hospitalizovaní. Boli to pacienti, ktorí mali väčší tumor ako 3 cm, ktorý pevne adheroval k mozočku a mozgovému kmeňu. Z nich 4 boli podstatne zlepšení a prepustení po 3 týždňoch od operácie a ostatní 3 po 4 týždňoch. Dva mesiace po operácii malo miernu instabilitu 45,8 % pacientov a stredne ťažkú instabiltu 8 %. Mierna instabilita im však neznemožňovala vykonávať normálnu dennú aktivitu. Boli o tejto skutočnosti vopred poučení, vedeli ju prekonať. Po roku nemal ani jeden pacient ataxiu. Po roku malo 24 % pacientov instabilitu len pri únave. Bola mierna a naučili sa s týmto hendikepom žiť bez obmedzenia.
Pacientov sledujeme po operácii pravidelne 6 rokov a kontrolujeme ich stav aj na základe NMR. Tam, kde sme urobil tzv „near total“ extirpáciu, sa reziduálny tumor na NMR neobjavuje. „Near total“ exstirpácia znamená ponechanie minimálnej plochy tumoru o hrúbke do 1 mm buď na tvárovom nerve, alebo mozgovom kmeni vtedy, ak sú zrasty pevné (1, 5). Pri ponechaní väčšieho rezidua ako „near total“, hovoríme o subtotálnej exstirpácii. U všetkých 8 pacientov, u ktorých sme operáciu ukončili subtotálnou exstirpáciou, sa reziduum pravidelne zobrazuje na NMR a je stabilné, nezväčšuje sa. U 13 z prvých 50 operovaných pacientov tohto súboru sme vykonali parciálnu exstirpáciu. Všetci boli reoperovaní translabyrintným prístupom po 6-8 mesiacoch od primooperácie a reziduálny tumor sa odstránil. Reoperácia tým istým prístupom nebola náročnejšia ako býva primooperácia.
Translabyrintná kraniotómia je podľa nášho názoru najšetrnejším operačným prístupom najmä pri odstraňovaní veľkých tumorov. Dokumentujeme to aj tým, že pooperačná rekonvalescencia bola u našich pacientov rýchla a kvalitná, a to aj po odstránení veľkých tumorov.
ZÁVER
Translabyrintnou kraniotómiou odstraňujeme všetky vestibulárne schwanómy väčšie ako 1,5 cm a aj tumory menšie, kde nie sú splnené kritéria pre zachovanie sluchu. Tieto indikácie majú podľa nášho názoru opodstatnenie preto, že:
- Je to anatomicky najlepšie centrovaný operačný prístup do pontocerebelárneho uhla.
- Šetrí mozgové tkanivo v najväčšej miere tým, že nie je potrebné použiť retraktor pre získanie priestoru pre chirurgickú manipuláciu.
- Umožňuje najlepšiu identifikáciu nervus facialis, a to už vo fundus meatus acustici int.
Praktická schopnosť urobiť správne translabyrintnú kraniotómiu je aj pre operatéra, ktorý vykonáva len operácie stredného ucha, veľmi obohacujúca. J. M. Sterkers často zdôrazňoval: „Ak chce niekto bezpečne operovať stredné ucho a nepoškodiť labyrint, musí sa správne naučiť labyrint zničiť“ (17).
Prof. MUDr. Juraj Kovaľ, CSc.
Klinika ORL a chirurgie hlavy a krku
LF UPJŠ a FNLP
SNP 1
040 01 Košice
Slovenská republika
e-mail: juraj.koval@upjs.sk
Sources
1. Brackmann, D., Cullen, R., Fisher, L.: Facial nerve function after translabyrinthine vestibular schwannoma surgery. Otolaryngol. Head Neck Surg., 136, 2007, s. 773‑777.
2. Fenton, J., Chin, R., Sterkers, O. et al.: Delayed facial palsy after vestibular schwannoma surgery. Auris Nasus Laryngx, 28, 2001, s. 113-116.
3. House, W., Luetje, C., Doyle, K.: Acoustic tumors: diagnosis and management. Singular Publishing Group, Inc., San Diego, 1997, 359 s.
4. Jackler, R., Brackmann, D.: Neurotology. Mosby, St. Louis, 1994, 1464 s.
5. Kanzaki, J., Tos, M., Sanna, M., Moffat, D.: New and modified reporting systems from the concensus meeting on systems for reporting results in vestibular schwannoma. Otol. Neurotol., 24, 2003, s. 642-649.
6. Kovaľ, J., Šulla I., Krempaská, S., Kaliarik, L., Almaši, M.: Standpoint of surgeon on preservation of facial nerve function in removing of vestibular schwannoma by translabyrinthine approach. Otorinolaryng. a Foniat. /Prague/, 55, 2006, s. 199-205.
7. Kaliarik., L., Krempaská, S., Kovaľ, J.: Standpoint of the monitoring specialist on preservation of facial nerve function in removing of vestibular schwannoma by translabyrinthine approach. Otorinolaryng. a Foniat. /Prague/, 55, 2006, s. 206-212.
8. Kovaľ, J., Krempaská, S., Kaliarik, L.: Minimal retrosigmoid approach with applied endoscopy. Otorinolaryng. a Foniat. /Prague/, 58. 2009, 1, s. 8-14.
9. Kovaľ, J., Krempaská, S., Kaliarik, L.: Foramen Luschkae a indikácia neurootologických chirurgických výkonov. Otorinolaryng. a Foniat. /Prague/, 59, 2010, 2, s. 51-54.
10. Magnan, J., Chays, A., Leptre, C. et al.: Surgical perspective of endoscopy ofthe cerebellopontinne angle. Am. J. Otol., 15, 1994, s. 366-370.
11. Magnan, J., Chays, A., Cohen, J. M. et al.: Voie retrosigmoide et endoscopie de lęangle ponto-cerebelleux: indications et resultats. JFORL, 43, 1994, s. 347-352.
12. Morawski, K., Niemczyk, K., Bohorquez, J., Marchel, A., Delgado, R., Ozdamar, O., Telishi, F. F.: Intraoperative monitoring of hearing during cerebello-pontine angle tumor surgery using transtympanal electrocochleography. Otol. Neurotol., 28, 2007, 4, s. 541‑545.
13. Morawski K., Telishi, F. F., Niemczyk, K.: A model of real time monitoring of the cochlear function during an induced local ischemia. Hearing Research, 212, 2006, s. 117-127.
14. Niemczyk, K., Dubrulle, F., Vaneecloo, F. M., Lejeune, J. P., Lemaitre, L., Bruzgielewicz, A., Vincent, C.: Clinical implications of acoustic neuromas growth rate in volumetric study Ann. Otolaryngol. Chir. Cervicofac., 119, 2002, 5, s. 259-263.
15. Niemczyk, K., Vaneecloo, F. M., Lemaitre, L., Lejeune, J. P., Skarżyński, H., Dubrulle, F., Vincent, Ch.: The growth of ascoustic neuromas in volumetric radiological assessment. American Journal of Otology, 20, 1999, 2, s. 244-248.
16. Niemczyk, K. Vaneecloo, F. M., Lecomte, M. H., Lejeune, J. P., Lemaitre, L., Skarzynski, H., Vincent, C., Dubrulle, F.: Correlation between Ki-67 index and some clinical aspects of acoustic neuromas (vestibular schwannomas). Otolaryngol. Head Neck Surg., 123, 2000, 6, s. 779-783.
17. Sterkers, J. M., Sterkers, O.: Le neurinome de l’acoustique - La neurofibromatose de Type II. Les monographies du cca Wagram, Paris, 1997, 64 s.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)Article was published in
Otorhinolaryngology and Phoniatrics

2012 Issue 1
Most read in this issue
- What Treatment for the “Dry” Nose?
- Pharyngitis Caused by Streptococcus Pyogenes
- Bleeding after Tonsillectomy and Tonsillotomy in Children
- Translabyrinth Craniotomy for Removal of Vestibular Schwannoma

