Generalizovaná trombóza mozgových vén - zriedkavá pooperačná komplikácia či náhodná komorbidita
Generalized Thrombosis of Brain Veins – a Rare Postoperative Complication or a Coincidental Morbidity
The paper presents the case of a 63-year patient who underwent the selective section of vestibular nerve for bilateral decompensated Meniere’s disease. The perioperative course proved to be without complications. In the seventh day of postoperative period a single symptom – diffusion headache – appeared. Subsequently the patient suffered from weakness and apathy. The patient’s condition was repeatedly consulted with a neurologist, neurosurgeon internal disease specialist and radiologist, respectively. The diagnosis of generalized thrombosis of cerebral veins was established during two days since the first symptoms became obvious. The patient was given systemic anticoagulant treatment with low molecular weight heparin. Four months later there was a partial regression of the findings in venous sinusi and their re-canalization as well as regression of demyelination and hemorrhagic changes in parenchyma tissues of the brain.
The paper is aimed to draw attention to rare diagnosis of brain vessel thrombosis. The varied character of the disease clinical picture, changing and uncertain evolution is the omnipresent diagnostic problem. The establishment of diagnosis requires the use CT/NMR venography. Timely establishment of diagnosis enables an early beginning of pointed therapy, prevention of complications and therefore improves the patient’s prognosis.
Keywords:
sudden vascular event, intracranial sinus thrombosis, postoperative care
Authors:
S. Krempaská; J. Kovaľ
Authors‘ workplace:
Klinika ORL chirurgie hlavy a krku UNLP, Košice
primár prof. MUDr. J. Kovaľ, CSc.
Published in:
Otorinolaryngol Foniatr, 63, 2014, No. 1, pp. 32-36.
Category:
Case History
Overview
V práci prezentujeme prípad šesťdesiattriročného pacienta, ktorý podstúpil selektívnu sekciu n. vestibuláris vľavo pre obojstrannú dekompenzovanú Menierovu chorobu. Peroperačný priebeh bol bez komplikácií. V pooperačnom období sa na siedmy deň objavil jediný symptóm – difúzna bolesť hlavy. Neskôr sa pridružila slabosť a apatia.
Stav pacienta bol opakovane konzultovaný s neurológom, neurochirurgom, internistom a radiológom. Diagnóza generalizovanej trombózy cerebrálnych vén bola stanovená v priebehu dvoch dní od objavenia sa prvých symptómov. Pacient bol nastavený na systémovú antikoagulačnú liečbu nízkomolekulárnym heparínom. O štyri mesiace došlo k parciálnej regresii nálezu vo venóznych splavoch s ich rekanalizáciou, ako aj k regresii demyelinizačných a hemoragických zmien v parenchymatóznom tkanive mozgu.
Cieľom práce je upozorniť na zriedkavú diagnózu trombózy mozgových ciev. Choroba svojou rôznorodosťou v klinickom obraze, menlivosťou a neistým vývojom stále spôsobuje problémy v diagnostike. Tá je možná iba pomocou CT /NMR venografie. Čas stanovenia diagnózy umožní skorý začiatok cielenej liečby, prevenciu komplikácií, a tým aj zlepšenie prognózy u pacienta.
Klúčové slová:
náhla cievna príhoda, trombóza intrakraniálnych sinusov a vén, pooperačná starostlivosť
ÚVOD
Trombóza mozgových žíl a durálnych splavov je zriedkavé ochorenie, ktoré tvorí iba 0,5–1,0 % všetkých náhlych cievnych príhod. Vyskytuje sa prevažne u mladých ľudí. Až 80 % postihnutých je mladších ako 50 rokov.
Vďaka vyššej kvalite a lepšej dostupnosti vyšetrení zobrazovacími metódami sa v poslednom období čas diagnostiky choroby signifikantne skrátil. Výsledkom včasnej cielenej liečby je úbytok komplikácií a výrazný pokles mortality z 50 % na 10 %. Avšak stanovenie diagnózy je aj dnes veľmi náročné, keďže klinický obraz je charakteristický svojou variabilitou a menlivosťou.
Etiológia vzniku choroby je rôzna. V minulosti bola pomerne častým etiologickým faktorom infekcia, chirurgická intervencia, alebo penetrujúce poranenie hlavy a tváre. Dnes, vďaka širokému spektru a efektivite antibiotickej liečby, sa výskyt s infekčnou príčinou spája iba v 10 % prípadov. Najčastejšou (10-15%) známou príčinou sú hematologické choroby (mutácia factora V Leiden, deficit proteínu S ,C a antitrombínu III). V 7-8 % prípadoch ochorenie sprevádzalo malígne nádorové ochorenia alebo sepsu. Približne rovnako veľkú skupinu tvoria pacienti postihnutí systémovou chorobou. Medzi vyvolávateľov patria aj hormonálne zmeny (tehotenstvo, laktácia, cisársky rez u žien s hypertenziou, užívanie kontraceptív, androgénov, ectázy a i.), ako aj dehydratácia alebo aj implantovaný pacemaker. Vo väčšine prípadov, v 20 až 25 %, príčina známa nie je (3, 6).
Cieľom práce je upozorniť na výskyt trombózy intrakraniálnych vén v pooperačnom období, poukázať na ťažkosti v diagnostike, ktorej rýchlosť hrá kľúčovú úlohu pre prognózu pacienta.
KAZUISTIKA
Šesťdesiattriročný pacient postúpil sekciu n. vestibuláris vľavo retrosigmoidovým prístupom. Operácia bola indikovaná pre 11 rokov trvajúce ťažké závraty, spôsobené obojstrannou Menierovou chorobou, ktorá sa nedala zvládnuť konzervatívnou liečbou. Cieľom operácie bola denervácia nestabilného ľavého labyrintu, ktorý bránil vývoju centrálnej vestibulárnej kompenzácie. Peroperačný, ako aj včasný pooperačný priebeh bol bez komplikácií. Vestibulárna kompenzácia prebiehala rýchlo a kvalitne a na štvrtý deň bol pacient mobilizovaný.
Na siedmy pooperačný deň sa pacient sťažoval na difúznu bolesť hlavy, preto v ten deň podstúpil laboratórne a konziliárne vyšetrenia: FW 35, Leu 8,09 CRP 15,41, neurologické vyšetrenie a CT vyšetrenie, ktoré neukázalo žiadnu pooperačnú komplikáciu (obr. 1).
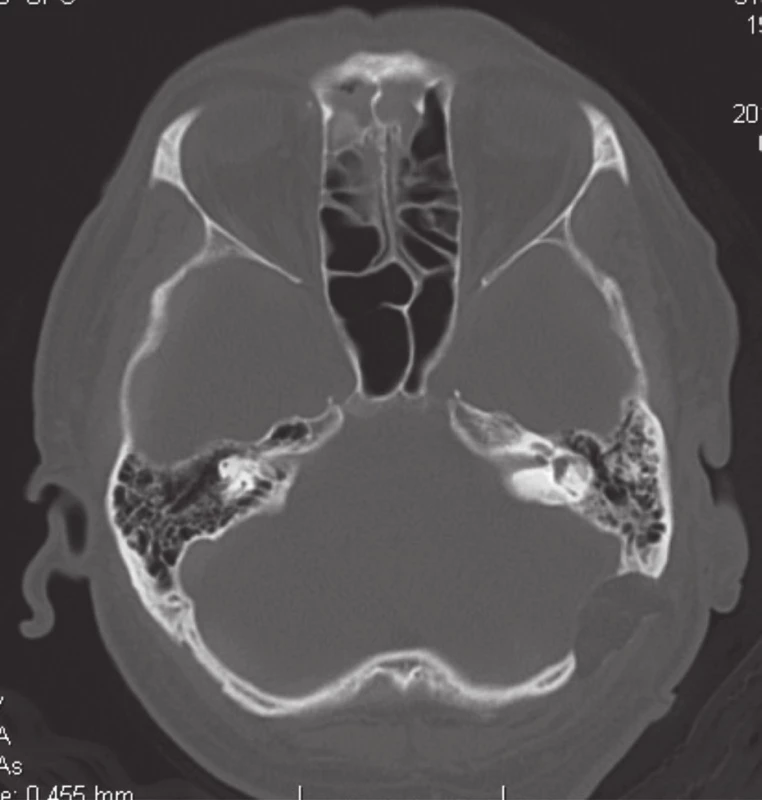
Osmy pooperačný deň sa pacient nesťažoval na bolesť hlavy, no mal nechutenstvo a bol depresívny. Kontrolné laboratórne testy boli v norme. Vzhľadom na negatívne výsledky začala sa aplikovať medikamentózna protiedémová liečba.
Deviaty pooperačný deň pretrvával rovnaký stav - sťažoval sa iba na slabosť a nechutenstvo. Kontrolné laboratórne vyšetrenia boli v norme, indikované konziliárne vyšetrenia interné - kardiologické a neurologické, príčinu ťažkostí nezistili. V priebehu dňa sa objavila likvorea, ktorá sa riešila konzervatívnou cestou a do liečby sa pridali antibiotiká. Večer sa stav pacienta zhoršil, došlo k alterácii vedomia, objaveniu sa epileptických záchvatov. Realizovalo sa očné vyšetrenie, kontrolné neurologické vyšetrenie a kontrolné CT vyšetrenie, ktoré odhalilo trombózu venóznych splavov vpravo (kontralaterálne ku strane operácie). Bol konzultovaný aj neurochirurg, ktorý neindikoval chirurgickú intervenciu. Pacient bol preložený na neurologickú JIS.
NA druhý deň (10. pooperačný) sa vykonala revízna operácia pre likvoreu z operačnej rany. Pacient bol z operačnej sály preložený na JIS. NMR vyšetrenie zobrazilo masívnu trombózu splavov intrakránia – sinus sagitalis superior, sinus sagitalis inferior, sinus rectus, sinus sigmoideus, sinus transversus obojstranne. Prítomné boli aj čerstvé kortikálne infarkty a areály vyvíjajúcej sa ischémie. Pacient podstúpil liečbu nízkomolekulárnym heparínom, antikonvulzívami a antiedematikami. Mesiac po začatí liečby kontrolné NMR vyšetrenie ukázalo regresiu pôvodného trombotického materiálu vo venóznych splavoch, prítomná trombóza časti sinus sagitalis superior, confluens sinuum, sinus transversus a sinus sigmoideus vpravo (obr. 2).

Pacient bol na 40. deň prepustený do domácej liečby. Stále je pravidelne kontrolovaný hematológom, neurológom a podstupuje kontrolné vyšetrenia zobrazovacími technikami. Vyšetrenie tri mesiace po začatí liečby opísalo parciálnu regresiu nálezu vo venóznych splavov s ich rekanalizáciou, s reziduálnym pruhovitým trombom v sinus sagitalis superior a v oblasti confluens sinuum v regresii. Prítomný bol ešte nevýrazný trombus v sinus sigmoideus vľavo. V parenchýme bola prítomná regresia demyelinizačných zmien, v oblasti pôvodného hematómu bol prítomný malatický areál (obr. 3).
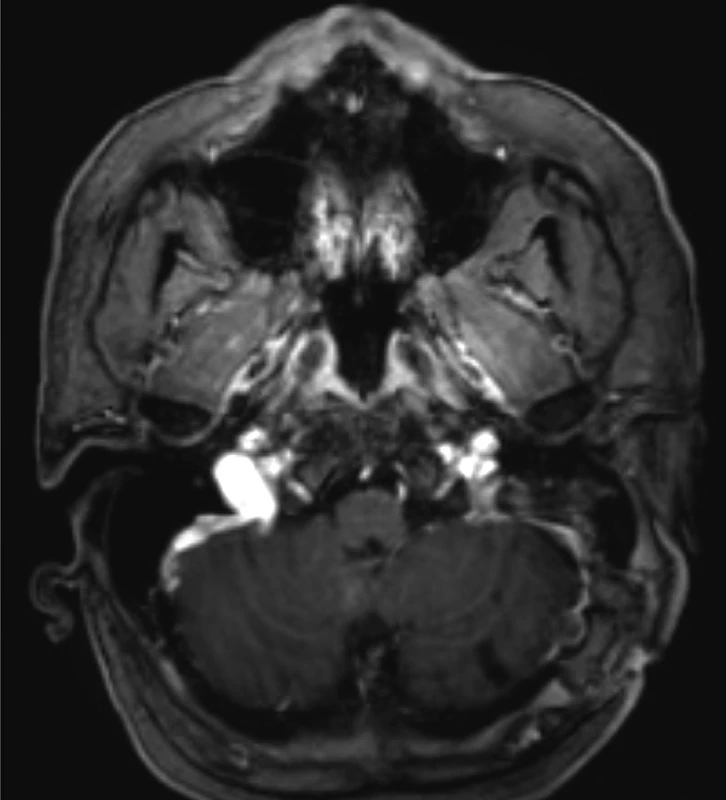
Pacient je 5 mesiacov po stanovení diagnózy trombózy centrálneho venózneho systému. Stále je pod dohľadom hematológa a neurológa. Užíva trombolytickú a antikonvulzívnu liečbu. Genetické vyšetrenie zistilo MTHFR (C677T) mutáciu v homozygotnom stave, čím upozornilo na zvýšené riziko trombofílie u nositeľa tohto genotypu. Taktiež sa zaznamenala zvýšená hladina homocysteínu, čo sa dáva do súvisu s nárastom rizika trombembolizmu.
Posledné kontrolné NMR vyšetrenie ukázalo parciálnu regresiu venóznych splavov s ich rekanalizáciou s reziduálnym pruhovým trombom v sinus sagitalis superior a v oblasti confluens sinuum v regresii, nevýrazný reziduálny trombus v sinus sigmoideus vľavo. V parenchýme bola prítomná regresia demyelinizačných zmien, v oblasti pôvodného intraparenchýmového hematómu bol malatický areál.
Celkový zdravotný stav pacienta sa stále zlepšuje, je sebestačný , intenzita závratov sa výrazne znížila a prítomná je skôr instabilita.
DISKUSIA
Venózny systém intrakránia je zložený z hlbokého a povrchového systému mozgových vén a durálnych splavov. Povrchový systém tvoria tri zberné systémy, ktoré sa drénujú do sinus sagitalis superior a sinus rectus (mediodorzálny), do sinus transversus (lateroventrálny) a do sinus cavernosus (predný). Trolardove anastomózne vény spájajú v. cerebralis media supperficialis so sinus sagitalis superior a Labbého anastomózne vény so sinus transversus. Vény zadnej jamy sa drénujú do petrózneho splavu (anteriórna skupina vén) do vv. Galeni (horná skupina) do sinus transversus a confluens sinuum (zadná skupina). Sinus sagitali superior sa spája so sinus rectus a s laterálnym sinom a tvoria confluens sinuum (2). Hlboký systém tvoria vv cerebrales int. (vzniká z v. choroidea, v. septalis, v. thalamostriata). Spojením oboch cerebrálnych vén vzniká véna Galeni (prijíma bazálne vény Rosenthalove, aj vény fossa posterior), ktorá sa drénuje do sinus rectus, ten sa spája so sinus sagitalis inferior (obr. 4).
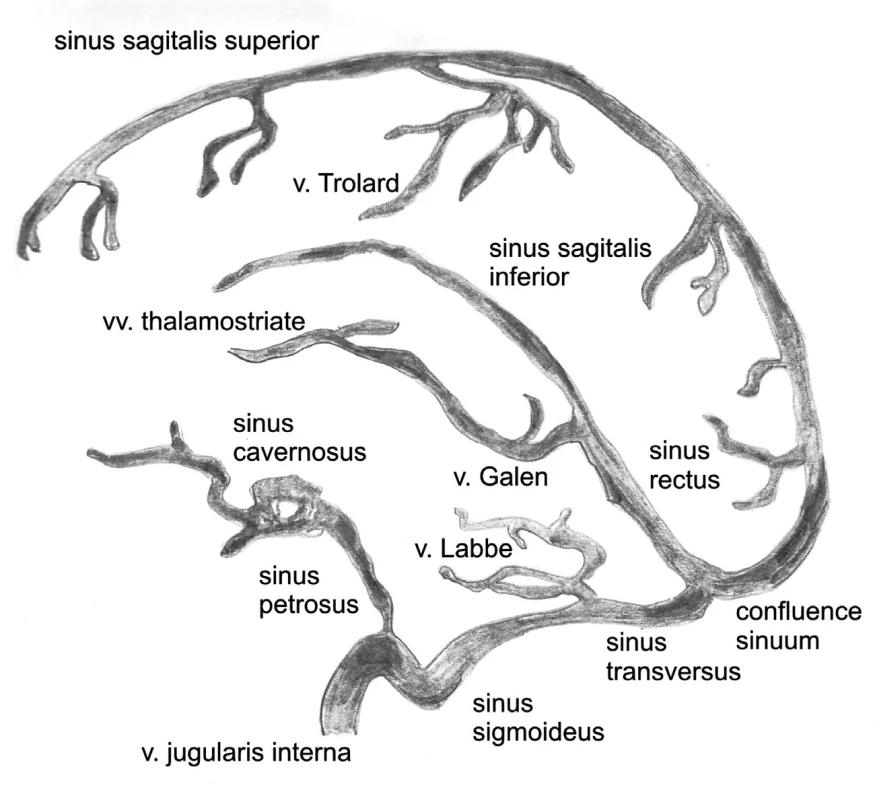
Najčastejšie sú pri trombóze intrakraniálneho venózneho systému postihnuté veľké venózne splavy ako sinus sagitalis superior (v 70 %), sinus transversus, sinus rectus a sinus sigmoideus (v 90 %). Menej často kortikálne vény (Labbé, Trolard) a vény hlbokého systému (6).
Manifestácia choroby závisí od rozsahu, lokality postihnutia a rýchlosti progresie choroby. Najčastejším symptómom je bolesť hlavy (v 95 %), ktorá je väčšinou difúzna, záchvatovitá, no môže byť aj migrenózna. Bolesť sa nikdy nelokalizuje, no v priebehu hodín a dní sa výrazne stupňuje. V 25 % je bolesť hlavy izolovaným symptómom, bez prejavov lokálneho neurologického deficitu (1).
Venózny systém má veľmi dobrú kompenzačnú schopnosť a pri zvýšení tlaku vo venóznom systéme sa vytvára kolaterálny obeh. Pri pretrvávajúcej záťaži a insuficientnom kolaterálnom obehu vznikajú následkom vazogénneho a cytotoxického edému zmeny v parenchýme mozgového tkaniva, čo samozrejme ovplyvní aj arteriálnu perfúziu. Porucha arteriálneho prietoku sa v klinickom obraze prejaví zmenami vo funkcii nervového systému rôzneho stupňa – paréza hlavových nervov (jedno aj obojstranne), hemiplégia, afázia ako aj vývoj intrakraniálnej hypertenzie. V 39 % sú prítomné zmeny vedomia, v 15 % až komatózny stav. Najviac zavádzajúca v diagnostike je menlivosť prejavov ochorenia, ktorá sa vysvetľuje súčasným priebehom dvoch dejov – trombózy a trombolýzy (3, 6).
Diagnostika choroby je možná iba pomocou zobrazovacích metód. Prvé vyšetrenie pri stavoch bolestí hlavy aj v pooperačnom období je natívne CT. Toto vyšetrenie bolo vykonané aj u nášho pacienta za účelom vylúčenia jednej z možných pooperačných komplikácii – krvácanie v operačnom poli. Natívne CT patologické zmeny neukázalo. Zmeny boli zachytené až pri kontrolnom vyšetrení o 2 dni v rozsahu, pri ktorom predpokladáme ich prítomnosť už pri prvotnom vyšetrení. Natívne CT je pri diagnostike trombózy cerebrálnych vén nedostatočné, ukazuje iba nešpecifické znaky trombózy vén ako ischemické zmeny a hyperateunizáciu v oblasti trombu. Vyšetrenie je sťažené aj väčšou anatomickou variabilitou povrchového venózneho systému v porovnaní s arteriálnym. Vény fossa posterior sú najviac variabilné a diagnostika trombózy sa v danej oblasti považuje za extrémne ťažkú. Výrazne vyššiu senzitivitu (95%) má CT /NMR venografia (3, 4, 6).
Lumbálna punkcia je v diagnostike tohto ochorenia neprínosná. Výsledok poskytuje obmedzené informácie o pleocytóze, prítomnosti vyššej hladiny erytrocytov a bielkovín v likvore.
Vyšetrenie diferenciálneho krvného obrazu, sedimentácie a C reaktívneho proteínu prináša informáciu o možnej zápalovej etiológii, konkrétne u nášho pacienta informáciu o prítomnosti najčastejšej pooperačnej komplikácii pri otoneurologických výkonoch – meningitíde. Podrobná laboratórna analýza hemokogaulačných parametrov je jedno zo základných vyšetrení, ktoré pomáha pri stanovení diagnózy. Nápomocné je vyšetrenie D – diméru (produkt fibrínovej degradácie), ktoré má vysokú senzitivitu, 97%, no nižšiu špecificitu, 91% (5).
Dobre nastavená systémová antikoagulačná liečba je v úvodnom štádiu metódou voľby. Podáva sa nízkomolekulárny heparín minimálne po dobu 30 dní, kedy sa nahrádza perorálnymi trombolytikami a antagonistami vitamínu K. Aj napriek dlhým diskusiám o možnom výskyte parenchymatózneho krvácania, je dnes táto liečba považovaná za vysoko účinnú a bezpečnú. Lokálna liečba pomocou urokinázy po selektívnej katetrizácii mozgových vén je indikovaná v prípadoch zhoršenia stavu pacienta pri dobre nastavenej antikoagulačnej liečbe a optimálnej symptomatickej liečbe, zahŕňajúcej aj cielenú liečbu vyvolávajúceho faktora. Pomocná liečba u nášho pacienta pozostávala zo steroidov, antibiotík a antiepileptík. Pri výraznej intrakraniálnej hypertenzii u pacientov v kóme je možné v indikovaných prípadoch vykonať dekompresívnu kraniotómiu.
Po súbornej analýze pacientov sa stanovili kritéria na hodnotenie prognostického faktora pri trombóze cerebrálnych vén. Základom je hodnotenie vývoja stavu pacienta v priebehu 12 týždňov. Medzi nepriaznivé prognostické faktory boli zaradené: 1. vývoj choroby následkom sepsy alebo pri malígnom ochorení, 2. zmena stavu vedomia - kóma s papiloedémom, 3. vek pacienta nad 33 rokov, 4. čas stanovenia diagnózy dlhší ako 10 dní, 5. prítomnosť intracerebrálneho krvácania a postihnutie priamych splavov a confluens sinuum, 6. vývoj komplikácií - pľúcnej embólie (3, 6).
Aj napriek zlepšeniu prognózy pacienta následkom dokonalejšej diagnostiky a možnosti včasnej liečby, postihnutí jedinci tvoria vysoko rizikovú skupinu pre výskyt náhlej cievnej príhody. Pravdepodobnosť recidívy trombózy intrakraniálnych vén u týchto pacientov je 12% a trombózy venózneho systému v inej lokalite 14% (3).
ZÁVER
Cieľom práce bolo upozorniť na výskyt vážneho ochorenia - generalizovanej trombózy intrakraniálnych vén a splanov. Najčastejším symptómom ochorenia je atypická bolesť hlavy, ktorá sa môže objaviť izolovane, alebo sa môžu pridružiť známky lokálneho neurologického deficitu s alebo bez porúch vedomia. Vývoj choroby môže byť rýchly tzv.akútny (do 48 hodín), ale aj zdĺhavejší, tzv. subakútny (od 2-30 dní), alebo chronický (viac ako 30 dní).
Etiologické faktory ako aj prejavy ochorenia poukazujú na fakt, že tento problém nie je rezervovaný iba pre neurológa či rádiológa. S touto diagnózou sa môže stretnúť internista, anesteziológ, hematológ, onkológ, pediater, ale aj každý otorinolaryngológ a praktický lekár v svojej každodennej praxi.
Adresa ke korespondenci:
MUDr. Silvia Krempaská Ph.D.
Klinika ORL a chirurgie hlavy a krku UNLP
Tr. SNP 1
040 01 Košice
Slovenská republika
e-mail : silviakrempaska@yahoo.com
Sources
1. Cumurciuc, R, Crassard, I., Sarov, M., Valade, D., Bousser, M. G.: Headache as the only neurological sign of cerebral venous thrombosis: a series of 17 cases. J. Neurol. Neurosurg. Psychiatry, 76, 2005, s. 1084-1087.
2. Haroun, A., Mahafza, W., Abo-El Rub, M., Al Najar, M.: Visualization of the normal cerebral venous system using a contrast-enhanced three-dimensional magnetic resonance angiography technique. Eur. J. Anat., 11, 2007, 3, s. 149-154.
3. Kimber, J.: Cerebral venous sinus trombosis. QJM, 95, 2002, 3, s. 137-142.
4. Leach, J. L., Fortuna, R. B., Jones, J. V., GAskill-Shipley, M. F.: Imaging of cerbral venous trombosis: Current techniques, spectrum of findings and diagnostic pitfalls. RadioGraphics, 26, 2006, 10, s.19-41.
5. Messe, S., Taylor, R., Clarke, J., Pollak, E.: Utility of D-dimer in the diagnosis of cerebral venous sinus thrombosis. J. Thromb. Haemost., 2005, 3, s. 387-389.
6. Saposnik, G., Barinagarrementeria, F., Brown, R. D., Jr.et al.: AHA/ASA scientific statement. Diagnosis and management of cerebral venous trombosis. A statement fo healthcare professionals from American heard association/ American stroke association. Stroke. 42, 2011, 2, s. 1158-1192.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)Article was published in
Otorhinolaryngology and Phoniatrics

2014 Issue 1
Most read in this issue
- Krvácení po tonzilektomii – literární přehled (epidemiologie, rizikové faktory, život ohrožující krvácení)
- Obstrukční syndrom spánkové apnoe - srovnání efektivity různých chirurgických přístupů
- Atypická forma Menierovej choroby
- Šírenie infekcie cestou nebezpečného priestoru do mediastina

