Orbitocelulitidy a jejich léčba v dětském věku
Orbitocellulitis and Its Therapy at the Child Age
The aim of our study
was to retrospectively determine the incidence of orbitocellulitis in children depending on the season and compare our procedures with those of other hospitals. In this study we have analyzed published classifications of this disease.
In the study we included 78 children with signs of orbitocellulitis between 1998 and 2009. In 44 of them was performed maxillary sinus puncture and in 13 was indicated outer ethmoidectomy from lateral rhinotomy approach. The study confirmed the dependence of orbitocellulitis intensity up on spread of upper respiratory tract infections, on the season and behavioral of risk groups. The results show that it is still reasonable to initiate treatment with conventional aminopenicillins, restore natural drainage of nasal cavities and careful monitoring of patient’s clinical status.
Key words:
orbitocellulitis, children, sinusitis, treatment.
Autoři:
J. Sýba; D. Groh; J. Fajstavr; M. Jurovčík; Z. Kabelka
Působiště autorů:
Klinika ušní, nosní a krční 2. LF UK a FN Motol, Praha
Vyšlo v časopise:
Otorinolaryngol Foniatr, 60, 2011, No. 4, pp. 224-228.
Kategorie:
Původní práce
Souhrn
Cílem studie bylo retrospektivně zjistit výskyt orbitocelulitid u dětí v závislosti na ročním období, porovnat naše postupy s postupy jiných pracovišť, a to s rozborem užívaných klasifikací onemocnění.
Do studie jsme zařadili 78 dětí s jasnými známkami orbitocelulitidy v období 1998 – 2009. U 44 z nich byla provedena punkce maxilární dutiny a u 13 byla indikována zevní sanace etmoideálních sklípků z laterální rinotomie. Byla potvrzena závislost výskytu orbitocelulitid na intenzitě šíření infekcí horních dýchacích cest, ročním období a chování rizikové skupiny.
Z výsledků je patrné, že je stále racionální zahajovat léčbu klasickými aminopeniciliny a obnovit přirozenou drenáž vedlejších nosních dutin za pečlivého sledování klinického stavu pacienta.
Klíčová slova:
orbitocellulitis, děti, sinusitis, léčba.
ÚVOD
Jako orbitocellulitis označujeme zánět měkkých tkání oblasti očnice, který se vyznačuje otokem a zarudnutím víček, zúžením oční štěrbiny, horečkou a dalšími celkovými zánětlivými příznaky. Původcem jsou nejčastěji streptokoky, pneumokoky, stafylokoky, a Haemophilus influenzae skupiny B (HIB). U dětí očekáváme především souvislost se zánětem vedlejších nosních dutin.
Vedlejší nosní dutiny (VND) jsou zánětem postiženy velmi často, protože zánětlivé změny různé intenzity postihují sliznici nosních i vedlejších dutin víceméně současně. Proto je podle nové klasifikace (EP3OS-2007) vhodnější používat pojem rhinosinusitis. Klinické rozdíly a míra závažnosti jsou dány rozdílem intenzity zánětu v jednotlivých nosních kompartmentech. Při nepříznivém průběhu rinosinusitidy mohou vznikat místní nebo vzdálené komplikace. Především v dětském věku není neobvyklé to, že rinosinusitida je diagnostikována a léčena často až po vzniku komplikací.
Při zánětlivém zduření sliznice se zhoršuje drenáž VND. Zejména u dětí může v oblasti etmoideálních sklípků dojít pod tlakem hnisu k nekróze lamina papyracea při současném poškození krevního zásobení. Přestup infekce u malých dětí je z etmoideální oblasti usnadněn tenkou lamina papyracea (1).
Pod pojmem orbitocellulitis rozumíne z patologicko-anatomického hlediska rozvoj periostitidy, až subperiostálního abscesu s kolaterálním zánětem a otokem orbitálního pojiva. Poměrně rychle se rozvíjí významný bolestivý otok, především při vnitřním očním koutku. Tento stav je nutno ihned intenzivně léčit, jinak může dojít k rozvoji dalších orbitálních a intrakraniálních komplikací.
Při orbitocelulitidě většinou dochází i k chemóze spojivky, protruzi bulbu (zejména axiální), omezení hybnosti bulbu, případně zhoršení zraku. Zánět může přestoupit přes nervové pochvy na kmen optického nervu a může vzniknout transverzální léze s dočasnou nebo trvalou amaurózou.
Subperiostální absces se vyvíjí jako ohraničující se zánět akumulací hnisu mezi kostním ohraničením orbity a periorbitou. Bulbus je v proptóze a deviovaný kontralaterálně tlakem abscesové dutiny.
U orbitálního abscesu je viditelná proptóza, oftalmoplegie a nacházíme poruchu vizu spojenou s formací abscesu v orbitálním tuku (1). Hrozí vznik panoftalmie, amaurózy a nitrolebních komplikací, zejména tromboflebitidy kavernózního splavu.
Průběh orbitocelulitidy je všeobecně závažnější u dětí školního věku. Do šestého roku věku téměř vždy vystačíme s konzervativním postupem, i když je třeba poznamenat, že nejmladšímu dítěti, které muselo být na naší klinice operováno pro rozvoj subperiostálního abscesu v orbitě, bylo jen několik dnů.
Klasifikaci komplikací rhinosinusitidy zpracoval v roce 1970 podle patogeneze Chandler (7) – pacienty rozdělil do 5 skupin:
- Preseptální cellulitis
- Orbitální cellulitis
- Subperiostální absces
- Orbitální absces
- Trombóza sinus cavernosus
Tuto klasifikaci modifikoval nejprve Pellant v roce 1973 (11) a později v roce 1998 ji modifikovali Chrobok s Vokurkou (8). Rozdělili podle anatomických poměrů a klinických projevů rinogenní zánětlivé komplikace orbity na 2 fáze:
- I. fáze - preseptální (periorbitální) cellulitis a subperiostální absces
- II. fáze - orbitální cellulitis a absces
Hranicí mezi I. a II. fází je periost očnice (periorbita) a považují za vhodné používat termín: „epiperiorbitální“, který jasně vyjadřuje, že proces je vně periorbity, místo termínů subperiorbitální, extraperiostální, extraperiorbitální.
Trombózu kavernózního sinu mezi rinogenní zánětlivé komplikace v očnici nezařazujeme – stejně i Mortimore (10), Chrobok a Vokurka (8).
Chandlerova klasifikace se postupem doby stala obsolentní, protože nezvažuje anatomické charakteristiky orbity. V roce 2007 se pokusili Cruz a kol. (1) na základě CT Chandlerovu klasifikaci modernizovat - s pomocí CT rozlišují 3 typy intraorbitální alterace:
- a) difuzní alterace – vzestup extra a intrakonální tukové denzity,
- b) subperiostální absces – elevace periorbity alespoň v jedné orbitální kostěnné stěně,
- c) orbitální absces – je zaznamenána heterogenní denzita v orbitálním tuku.
Závažnost orbitocelulitidy vyplývá i z toho, že se z orbity může zánět šířit přes sinus cavernosus do nitrolebí (asi ve 4 % případů) a může vzniknout trombóza sinus cavernosus, subdurální empyém, meningitida, případně absces mozku. Mechanismus průniku zánětu do nitrolební je per continuitatem či retrográdní tromboflebitidou (2).
Přímé šíření intrakraniálně může postupovat i přes nekrotické oblasti osteomyelitidy v zadní stěně frontálního sinu. Bakterie pronikají durou mater podél průběhu transverzálních malých cév. Dura mater se ztenčí zánětlivým exsudátem a formuje se granulační tkáň – tvoří se subdurální empyém a ten způsobí arachnoideální zánětlivou reakci. Tento mechanismus však vídáme spíše u chronické otitidy než u akutní rhinosinusitidy. U batolat se může zánět šířit přes nezralou arachnoideu a může způsobit meningitidu, popřípadě kortikální tromboflebitidu (2).
Cesta retrográdní tromboflebitidou vede přes bezchlopňový venózní systém, který spojuje intrakraniální oblast s cévním systémem sliznice dutin. Tromboflebitida slizničních cév může postupovat do emisárních vén lebky, durálních venózních sinusů, subdurálních a mozkových vén. To je možné jak u akutní sinusitidy, tak u akutní exacerbace chronické sinusitidy (2).
Mezi vzdálené komplikace řadí někteří autoři například optochiasmatické arachnoiditidy – tyto komplikace jsme však v našem souboru nezaznamenali.
K upřesnění tíže stavu se běžně používají zobrazovací metody. Mezi základní patří prosté rentgenové snímky VDN, kde můžeme najít hyperplazii sliznice, difuzní zastínění, hladinky tekutiny. Při zjevném klinickém obrazu bývá indikováno CT vyšetření. Zejména u dětí je však nutné zvážit, zda CT přinese nějaké podstatné informace a vyváží ozáření pacienta a celkovou anestezii. Proto se kloníme k upřednostnění vyšetření MR.
Dnešní studie doporučují: Pokud má pacient proptózu, bolest a exoftalmus, je nutno pomýšlet na absces a indikovat CT. Podle Rudloeho studie (13) 50 % dětí, kde byl zobrazen na CT absces, nebyla proptóza ani bolest či exoftalmus; tato studie již ale nepopisuje, zda při operační intervenci byl u všech absces skutečně zastižen. Při diagnostických rozpacích je racionální mezi zmiňovaná kritéria zařadit i absolutní počet neutrofilů nad 10x109/l a velikost periorbitálního otoku. V diferenciální diagnóze může přispět i vyšetření oftalmologem.
Základním krokem při léčbě orbitocelulitidy je nasazení širokospektrých antibiotik (ATB). Terapie musí být rázná, intenzivní, a to od časných stadií periorbitální cellulitis, jinak může infekce progredovat do orbitální cellulitis a abscesu (2) (graf 1).

Pacienta s otokem víček či preseptální celulitidou (třída 1 dle Chandlera) lze léčit perorálně podanými ATB a dekongestivy, zejména pokud dítě nebylo předtím léčeno. Nejefektivnější jsou cefuroxim axetil a potencované aminopeniciliny s klavulanátem. Pokud je postižení postseptální (třída 2-5), či lze předpokládat další rozvoj zánětu, je namístě nasadit ATB parenterálně a pacienta hospitalizovat (2). Brook (2) doporučuje ceftriaxone či cefotaxime v kombinaci s pokrytím anaerobní flóry (metronidazol + clindamycin).
Na počátku léčby je nutné antibiotika volit empiricky, a to podle pravděpodobné bakteriální infekce. Gary (5) publikoval v roce 1995 práci o spektru bakterií, které nacházíme i u našich pacientů při orbitocelulitidě (graf. 2). Díky očkování proti Haemophilus influenzae B (HIB) v posledních letech se do popředí četnosti dostávají streptokoky.

Jesse T. a kol. (9) léčili některé pacienty se subperiostálním abscesem pouze antibiotiky a absces chirurgicky nevyprázdnili. Z 276 hospitalizovaných pacientů u 240 zhotovili CT. U 68 byl diagnostikován subperiostální absces. 47 bylo léčeno konzervativně a 21 bylo operováno. Autoři vyhodnocovali velikost abscesu (absces pod 10 mm byl malý a nad 10 mm byl velký), lokalizaci abscesu (mediálně a nebo laterálně/superiorně/inferiorně) a postižení extraokulárních svalů. Zároveň ale uvádějí, že neexistuje striktní postup ošetřování. Pokud není nutné začít chirurgickou intervencí, doporučují konzervativní cestu (ATB i.v., dekongestiva). Pokud nedojde mezi 24-48 hodinami ke zlepšení klinického stavu, zopakují CT a zváží nutnost operace. V uvedené studii byly i některé velké abscesy zvládnuty konzervativně, ale schází údaj, u kolika pacientů bylo nutné provést revizi, nebo zda se vyskytly recidivy. Závěrem Jesseho studie je uvedeno, že většinu malých subperiostálních abscesů lze úspěšně léčit medikamentózně a chirurgický postup lze použít až při zhoršení klinického stavu.
Na naší klinice zahrnuje léčebný postup jak antibiotickou léčbu, intenzivní péči o horní dýchací cesty, pulzní odsávání, tak i časnou indikaci vyprázdnění diagnostikovaného abscesu s adekvátně vytvořenou drenážní cestou.
CÍL PRÁCE
Vytvoření retrospektivní studie založené na léčebných datech hospitalizovaných pacientů od roku 1998 do 2009, včetně.
Potvrzení závislosti výskytu orbitocelulitid na ročním období a na tendenci výskytu tohoto onemocnění v průběhu 11 let. Srovnání s obdobnou studií z let 1983 – 1985 (Fajstavr, Kabelka).
Srovnání metod klasifikace a léčby se současnými trendy ve světě.
METODIKA
Inkluzní kritéria: děti hospitalizované s diagnózou orbitocellulitis na ORL klinice 2. LF UK a FN v Motole v období 1998– 2009.
Vyhodnocení anamnézy: Pacienti měli různě dlouhou dobu rýmu, sinusitis popisována nebyla. Příznaky začaly zpravidla náhle otokem a zarudnutím oka v oblasti vnitřního koutku, nález se často šířil na horní a dolní víčko, byla pozorována proptóza a diplopie.
Komplementární vyšetření: Každý pacient měl zhotoven minimálně prostý RTG snímek v AP projekci, případně CT (před plánovaným výkonem vždy), při kontrolách a přetrvávání obtíží pak vyšetření MR.
Konzervativní postup: 95 % pacientů nemělo před přijetím nasazena ATB, pokud ano v 99 % nepřekročila doba podávání 48 hodin. Nejčastěji jsme empiricky nasazovali jako první volbu potencovaný aminopenicilin i.v. a podle nálezu či výsledku kultivace jsme po dohodě s ATB střediskem přidali další ATB (graf 3). ATB nebylo nikdy potřebné vyměnit za jiné. Zároveň byly prováděny lokální anemizace, intenzivní pulzní odsávání z nosu, byla podávána antihistaminika, lokálně salinické roztoky. Při nálezu zastření hladinek v čelistních dutinách, na RTG byly prováděny punkční výplachy dutin, při nálezu abscesu v orbitě byl indikován sanační výkon s širokým drenováním etmoidálních sklípků od vchodu do frontální dutiny po střední nosní průchod jako prevence vzniku mukokély a recidiv.

Operace jsme prováděli ze zevního přístupu. Metodu FESS, jakkoliv je moderní a široce používaná, považujeme ji u dětí při tomto onemocnění za méně přehlednou.
VÝSLEDKY
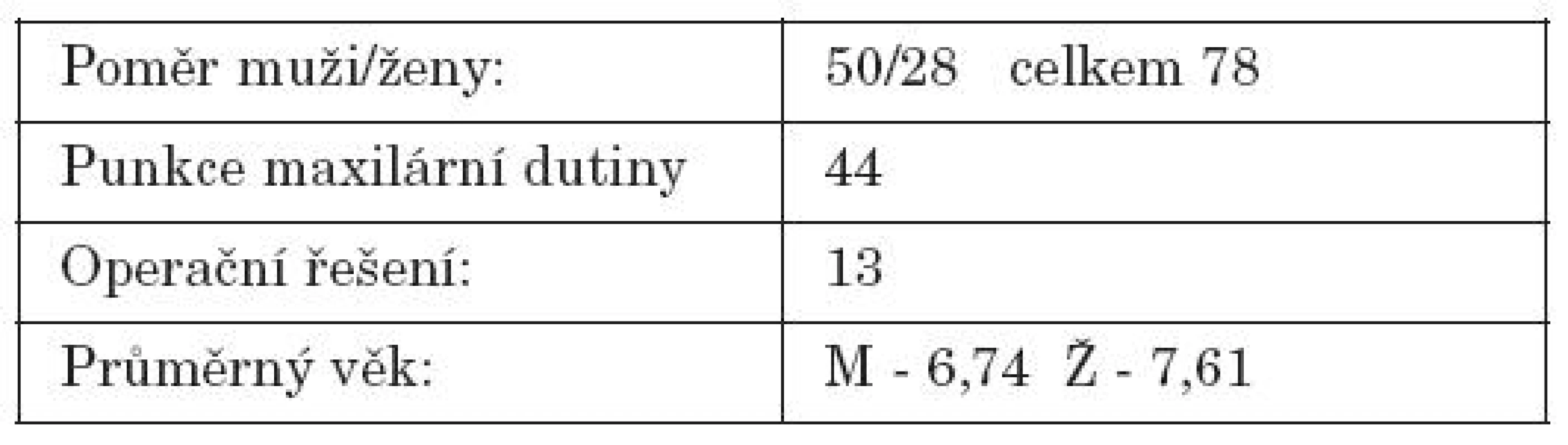
Za uvedené období bylo hospitalizováno 78 dětí od několika týdnů věku do 17 let, z toho 28 dívek a 50 chlapců. Při RTG zobrazení byla popsána v 31 případech pansinusitida, ve 35 maxilární sinusitida, v 31 postižení etmoidů a v 5 postižení frontálních sinů ( tab. 1, graf 4, graf 5).


DISKUSE
Podle výsledků naší retrospektivní studie ubylo očnicových komplikací a poklesl počet sanačních výkonů ve srovnání se studií z období 1978 - 1988, kdy bylo vyhodnoceno 99 případů dětí hospitalizovaných pro toto onemocnění. Myslíme si, že je to na vrub cílené a včasné ATB léčby a intenzivní lokální terapie. Největší výskyt v jarních a podzimních měsících koreluje s výskytem infektů HCD, letní vzestup bude nejspíše na podkladě koupání ve znečistěné vodě a prochlazení. Z antibiotické léčby se osvědčila terapie aminopeniciliny, eventuálně v dvojkombinaci s pokrytím anaerobní flóry.
Děti s překrvením a edémem víček (když je jasná spojitost se sinusitidou) či s epiperiorbitální flegmónou pravidelně hospitalizujeme, odebíráme vzorky na mikrobiologické vyšetření a empiricky nasazujeme aminopenicilinová antibiotika i.v.. U tohoto onemocnění nasazujeme ATB ihned i.v. v jakémkoliv stadiu. Brook u pacientů s otokem víček či s preseptální celulitidou nasazuje ATB p.o. (2). I.v. ATB v iniciální fázi léčby, která doporučuje Brook (2) - ceftriaxone, cefotaxime + pokrytí anaerobů - primárně nenasazujeme (vyjma diagnostikovaného intraorbitálního abscesu), protože odlišit epiperiorbiální od orbitální cellulitidy je mnohdy možné jen na teoretické úrovni.
Naše studie potvrzuje, že je vhodné zahájit léčbu klasickými aminopeniciliny za pečlivého sledování klinického stavu pacienta. Drenáž abscesu považujeme za podstatnou součást léčby. S využitím kombinace antibiotik s účinností proti anaerobním bakteriím jsme v uvedeném období nemuseli léčbu měnit.
V současnosti (mimo vyhodnocované období) máme první zkušenost se stafylokokovou infekcí s produkcí leukocidinu Pannton-Valentine, která si vyžádala zcela speciální přístup. Záchrana pacienta byla možná díky dokonalému zpracování materiálu v mikrobiologické laboratoři.
Při periorbitální flegmóně obvykle vystačíme s konzervativní léčbou (ATB i.v., anemizace, odsávání s přerušovaným podtlakem a oplachy sliznic salinickými roztoky). Při vzniku abscesu indikujeme chirurgický zákrok. Před výkonem je vhodné provést CT, případně MR, při volbě endonazálního přístupu jde o nezbytnost. V našem souboru u 3 pacientů vznikla s časovým odstupem recidiva potíží, reoperace během jedné hospitalizace potřebná nebyla.
Přestože někteří otorinolaryngologové (9) léčí epiperiorbitální abscesy konzervativně, stále se držíme klasického „Ubi pus, ibi evacua“ vzhledem k možnosti šíření nitrolebně a stále větší pravděpodobnosti infekce agresivními, multirezistentními bakteriemi.
Jako infekční agens byl v minulosti prokazován kultivačně HIB, který často způsoboval i sepse a meningitidy. V roce 1978 byl v publikaci o 45 pacientech s orbitocelulitidou proveden hemokult a v 82 % byl prokázán HIB (6).
Schwartz (5) popisuje ústup HIB v kultivaci, hemokultu a lumbální punci díky očkování, a naopak vzestup počtu streptokokových nákaz. Schwarz zachytil ve svém souboru (49 dětí, u 92 % proveden hemokult) jen jedno dítě s HIB v hemokultu (bylo léčeno před rokem 1987, nebylo očkováno proti HIB) a u 4 byl vykultivován streptokok.
V naší zemi nebylo očkování proti HIB po celou dobu, ze které je náš soubor, celoplošně povinné, a i to mohlo mít vliv na zjištěné bakteriální spektrum. Nicméně HIB rozhodně nemá majoritní podíl. Hemokulty a lumbální punkce ve sledovaném souboru nebyly indikovány pro celkově uspokojivý stav pacientů, rychlou reakci na léčbu a nepřítomnost meningeálních příznaků.
ZÁVĚR
Výskyt orbitocelulitidy má zjevnou závislost na intenzitě šíření infekcí horních dýchacích cest, na ročním období a chování rizikové skupiny. Naše pozorování potvrzuje, že je stále racionální zahajovat léčbu klasickými aminopeniciliny a uvolňovat přirozenou drenáž anemizacemi, odsáváním a oplachy sliznic salinickými roztoky za pečlivého sledování klinického stavu pacienta.
Stejně jako v zahraničí je po zavedení povinného očkování pozorovatelný pokles infekcí HIB původu a nárůst procenta onemocnění streptokokové etiologie. V předškolním věku je potřeba operačního řešení raritní. Drenáž abscesu však stále považujeme za podstatnou součást léčby. Otevření abscesu endonazální cestou, zejména u malých dětí, by měl provádět velmi zkušený operatér (obr. 1).
Článek byl sepsán za podpory MZO FNM 2005.
MUDr. Jaroslav Syba
Klinika ušní, nosní a krční 2. LF UK a FNM
V Úvalu 84
150 06 Praha 5
Zdroje
1. Antonio Augusto Velasco e Cruz, Ricardo Cassiano Dmarco, Fabiana Cardoso Pereira Valera, Antonio Carlos dos Santos, Wilma Therezinha Anselmo-Lima, Regina Maria da Silva Marquezini: Orbital complication of acute rhinosinusitis: a new classification.
2. Brook, I.: Microbiology and antimicrobial treatment of orbital and intracranial complications of sinusitis in children and their management. International Journal of Pediatric Otorhinolaryngology, 73, 2009, s. 183-1186.
3. Del Gaudio, J. M., Evans, S. H., Sobol, E., Parikh, S. L.: Intracranial complications of sinusitid: What is the role of endoscopic sinus surgery in the acute setting. Am. J. Otolaryngol., 2010.
4. Fajstavr, J., Kabelka, Z.: Sinusitis in children. Revue de Laryngologie, Otologie, Rhinologie, 109, 1988, (Suppl.), s. 97.
5. Gary, R., Schwarz Seth, W.: Wright – Changing Bakteriology of periorbital cellulitis. Annals of Emergency Medicine, 1996, s. 617- 620.
6. Gellady, A. M., Hulman, T., Aycub, E. M.: Periorbital and orbital cellulitis in childern. Pediatrics, 61, 1978, s. 272-277.
7. Chandler, J. R., Langenbrunner, D. J. et al.: The pathogenesis of orbital complications in acute sinusitis. Laryngoscope, 80, 1970, s. 1414-1428.
8. Chrobok V., Vokurka, J.: Příspěvek ke klinické anatomii, patofyziologii a léčbě rinogenních zánětů očnice. Otorhinolaryngol. Prague, 47, 1998, 1, s. 3-8.
9. Jesse, T. R., Diego, A., Preciado, M. D., Bauman, N., Pena, M., Sumit Bose, B. S., Georgie, H., Zalzal, M. D., Sukgi Choi, Bethesda, Washington, D. C.: Management of pediatric orbital cellulitis in patients with radiographic findings of subperiostal abscesses. Otolaryngology Head and Neck Surgery, 140, 2009, s. 907-911.
10. Mortimore, S., Wormald, P. J.: The Groot Schuur hospital classification of the orbital complications of sinusitis. J. Laryngál. Otol., 111, 1997, s. 719-723.
11. Pellant A.: Očnicové komplikace zánětů vedlejších nosních dutin. Čs. Otolaryng., 222, 1973, s. 283-286.
12. Sultész, M., Csákanyi, Z., Majoros, T., Farkas, Z., Katona, G.: Acute bacterial rhinosinusitis and its complications in our pediatric otolaryngological department between 1997 and 2006 Int. J. Pediatr. Otorinolaryngol., 73, 2009, 11, s. 1507-1512.
13. Tiffany, F., Rudloe, Marvin, B., Harper, Sanjay, P., Prabhu, R. R., Deborah,V. V., Amir, A., K.: Acute periorbital infections: who need emergent imaging. Pediatrics, 125, 2010, s. e719-e726.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie OtorinolaryngologieČlánek vyšel v časopise
Otorinolaryngologie a foniatrie

2011 Číslo 4
Nejčtenější v tomto čísle
- Orbitocelulitidy a jejich léčba v dětském věku
- Transkonjunktivální přístup k blow-out frakturám očnice u dětí
- Hlasivková augmentácia autológnym tukom – prvé skúsenosti a predbežné výsledky
-
Chirurgická léčba nosní polypózy
Část III.: Symptomatické hodnocení efektu operace
