Chirurgická léčba karcinomů štítné žlázy v dětském věku
Surgical Treatment of Thyroid Gland Carcinoma at the Child Age
Malignant tumors of thyroid gland represent 0.9 to 4.4% of all malignant tumors at the child age. The incidence of thyroid gland carcinoma at the age group of 0-14 years is reported as 0.1/100.000 and at the age group of 15-19 years 0.44-1.1/100.000 population individuals. The incidence grows by about 3% annually. The ratio of girls and boys before puberty is 3:1, rising to 6:1 in the adolescence period. The mean age at the time of diagnosis was 14 years in our cohort. The aggressiveness of thyroid gland tumors at the child age proved to be high than in adulthood, but the prognosis is better. The reported five-year survival in papillary cancer T1 is 99-100%. The diagnostic is based on clinical examination, ultrasound and especially aspiration biopsy (FNAB) with cytological examination. The most frequent finding is a node in thyroid gland or a simultaneous affection of cervical nodes. We present here a cohort of 80 patients with malignant disease of thyroid gland at the child age and adolescents (up to 19 years of age) for a 7-year period of 2005 – 2011.
Key words:
papillary carcinoma, total thyroidectomy, cervical block dissection, MEN syndrome, children.
Authors:
R. Katra 1; P. Sýkorová 3; Z. Kabelka 1; P. Vlček 3; M. Taudy 2; J. Astl 2
Authors‘ workplace:
Klinika nukleární medicíny a endokrinologie 2. LF UK a FN Motol, Praha
Centrum pro tyreoidální onkologii a endokrinní orbitopatie
; Klinika ORL a chirurgie hlavy a krku 1. LF UK a FN Motol, Praha
Katedra otorinolaryngologie IPVZ, Praha
; Klinika ušní, nosní a krční 2. LF UK, a FN Motol, Praha
Subkatedra dětské otorinolaryngologie IPVZ, Praha
; přednosta doc. MUDr. Z. Kabelka, Ph. D.
1; přednosta prof. MUDr. J. Betka, DrSc.
2; přednosta doc. MUDr. P. Vlček, CSc.
3
Published in:
Otorinolaryngol Foniatr, 60, 2011, No. 4, pp. 204-210.
Category:
Original Article
Overview
Maligní nádory štítné žlázy u dětí tvoří 0,9-4,4 % všech maligních tumorů dětského věku. Incidence karcinomů štítné žlázy je uváděna ve věkové skupině 0-14 let 0,1/100 000 a ve skupině 15-19 let 0,44-1,1/100 000 obyvatel. Incidence těchto nádorů stoupá přibližně o 3 % ročně. Poměr dívek a chlapců je prepubertálně 3:1, v období adolescence 6:1. Průměrný věk v době diagnózy byl v našem souboru 14 let. Agresivita tumorů štítné žlázy v dětském věku je větší než v dospělosti, ale mají lepší prognózu. V literatuře uváděné 5leté přežití u papilárního karcinomu T1a je 99-100%. Diagnostika se opírá o klinické vyšetření, ultrazvuk a především o aspirační biopsii (FNAB) s cytologickým vyšetřením. Nejčastějším nálezem je uzel ve štítné žláze, nebo eventuálně se současným postižením krčních uzlin. Prezentujeme soubor 80 pacientů s maligním onemocněním štítné žlázy v dětském věku a adolescentů (do 19 let věku) za 7leté období 2005 – 2011.
Klíčová slova:
papilární karcinom, totální tyreoidektomie, krční bloková disekce, MEN syndrom, děti.
ÚVOD
Onemocnění štítné žlázy (ŠŽ) jsou nejčastějšími endokrinopatiemi představující až 92 %. Prevalence nádorů ve ŠŽ je variabilní v závislosti na věku a pohlaví. S vyšším věkem stoupá incidence a u žen je diagnostikován nádor ŠŽ častěji. Incidence maligních nádoru ŠŽ v dospělé populaci stoupá, průměrné hodnoty se pohybují okolo 8,2 u žen, resp. 2,4 u mužů na 100 000 obyvatel (1). Problematika malignit ŠŽ u dětí je značně specifická. Nejsou sice k dispozici rozsáhlé soubory pacientů, jako v případě dospělé populace, přesto však lze odkázat na některé multicentrické studie – např. analýza 1690 dětských pacientů s maligním onemocněním štítné žlázy dle ACCIS (Automated Childhood Cancer Information Systém) (20), která proběhla v letech 1978 – 1997, uvádí incidenci ve věkové skupině 0-14 let 0,05-0,12 a ve skupině 15-19 let 0,44-1,1/100 000. Výjimku tvoří Bělorusko, kde incidence vystoupala na hodnotu 2,36 (Černobyl, 1986) (13 ). Papilární karcinom (PCT) představoval v první věkové skupině 65 % a ve druhé 77 %. Incidence těchto nádorů stoupá, přibližně o 3 % ročně (20). Poměr dívek a chlapců je prepubertálně 3:1 a v období adolescence se mění na 6:1. Průměrný věk v době diagnózy byl v našem souboru dětských pacientů 14 let. Agresivita tumorů štítnice v dětském věku je větší než v dospělosti, ale mají lepší prognózu (21). V literatuře uváděné 5leté přežití u papilárního karcinomu T1a je 99-100 % (4). Vzhledem k tomu, že se diagnostika i terapie karcinomů ŠŽ zpřesnily, jsou v současnosti tyto hodnoty ještě o něco málo lepší. Dobře diferencované karcinomy štítné žlázy (papilární a folikulární karcinom) jsou velmi dobře léčitelné u dětských i dospělých pacientů.
Problematika agresivních zhoubných nádorů štítné žlázy v dětském věku je závažná, jelikož se jedná o specifickou věkovou skupinu, která vyžaduje velmi citlivý přístup a také empatii při pohovoru s pacienty i s jejich rodiči. Ze zkušeností můžeme konstatovat, že nebývá vůbec lehké získat realistický a pozitivní přístup rodičů a většina rodičů se snaží o co možná nejméně „chirurgické intervence“. Objevují se i určité skupiny, které i přes naše důkladné poučení s výkonem nesouhlasí. Tento jejich přístup oddálil výkon až o jeden rok. U některých pacientů došlo k progresi onemocnění a původní rozsah chirurgického výkonu musel být rozšířen obvykle o krční blokovou disekci. Vznik nádorů ŠŽ má dva prokázané rizikové faktory – stimulaci tkáně TSH a radiační záření (1, 6). Geneticky determinované mutace RET protoonkogenu 10. chromozomu zahrnujeme mezi tzv. MEN syndromy. Ve většině případů se MCT vyskytují ve sporadické formě, ale v našem souboru tvoří 10 %, resp. 8 jedinců (8, 24).
MALIGNÍ NÁDORY ŠTÍTNÉ ŽLÁZY
Papilární karcinom (PCT) je nejčastější malignita ŠŽ (60-80%), jako specifický nález jsou uváděna tzv. psammomatózní tělíska, je patrná papilární struktura a zrnitost chromatinu jader nádorových buněk–matnicová jádra (12). Histologicky se rozlišuje více variant PCT – vzácnější Grahamův tumor (papilárně sklerózující (12), papilárně folikulární, papilární karcinom z vysokých buněk, papilární karcinom z válcových buněk, karcinom z jasných buněk (clear cell carcinoma) a oxyfilní papilární karcinom. U PCT se zakládají kontralaterální lalokové metastázy ve 20-30 %. Metastazování PCT do uzlin je relativně časté, lymfogenní šíření je typické do oblastí II–V ipsilaterálně, hematogenní již méně. Postižení krčních uzlin u dětí je častější a nemá vztah k velikosti primárního tumoru. Může se vyskytovat i u mikrokarcinomu – do 10 mm. Na druhou stranu je třeba podotknout, že čím je tumor větší, tím je pravděpodobnější lokální invazivita a častější recidivy.
Folikulární karcinom (FCT) je popsán u 10 20 % pacientů s malignitou ŠŽ bez diagnostických struktur typických pro PCT. Rozlišujeme diferencovaný a nízce diferencovaný typ. Jako varianta FCT je popsán tzv. klarocelulární karcinom z jasných buněk a Hürtleho karcinom, neboli karcinom z oxyfilních buněk. Hürtleho karcinomy jsou považovány za agresivnější variantu FCT. Na rozdíl od PCT se FCT šíří častěji hematogenně, a proto jsou i častěji nalézány vzdálené metastázy – kostní, plicní (3). Tyto metastázy mohou být diagnostikovány až ve druhé fázi – při diagnostickém, event. terapeutickém podání radiojódu. Metastatické postižení především uzlin může být patrné i dříve než vlastní nádor. Cytologická diagnostika FCT z FNAB (10) nebývá jednoduchá, podobně i hodnocení peroperační rychlé histologie, kde existuje riziko falešně negativních i falešně pozitivních výsledků.
Medulární karcinom (MCT) se vyskytuje až v 10 % karcinomů ŠŽ. Vychází z parafolikulárních C buněk, neakumuluje jód. MCT se nachází ve 3 klinických variantách: sporadický, familiární a jako součást MEN syndromů - MEN 2A a MEN 2B. MCT je biologickým chováním agresivnější než ostatní karcinomy ŠŽ. Jeho typickým markerem je kalcitonin, který produkují C parafolikulární buňky (24).
Anaplastický karcinom (ACT) je u dětí extrémně vzácný, smrtící s meridiánem přežití v řádech měsíců (19). Jsou popisována kazuistická sdělení dětských pacientů s tímto nepříznivým typem obvykle po zevní aktinoterapii pro jiné maligní onemocnění(5, 11, 23).
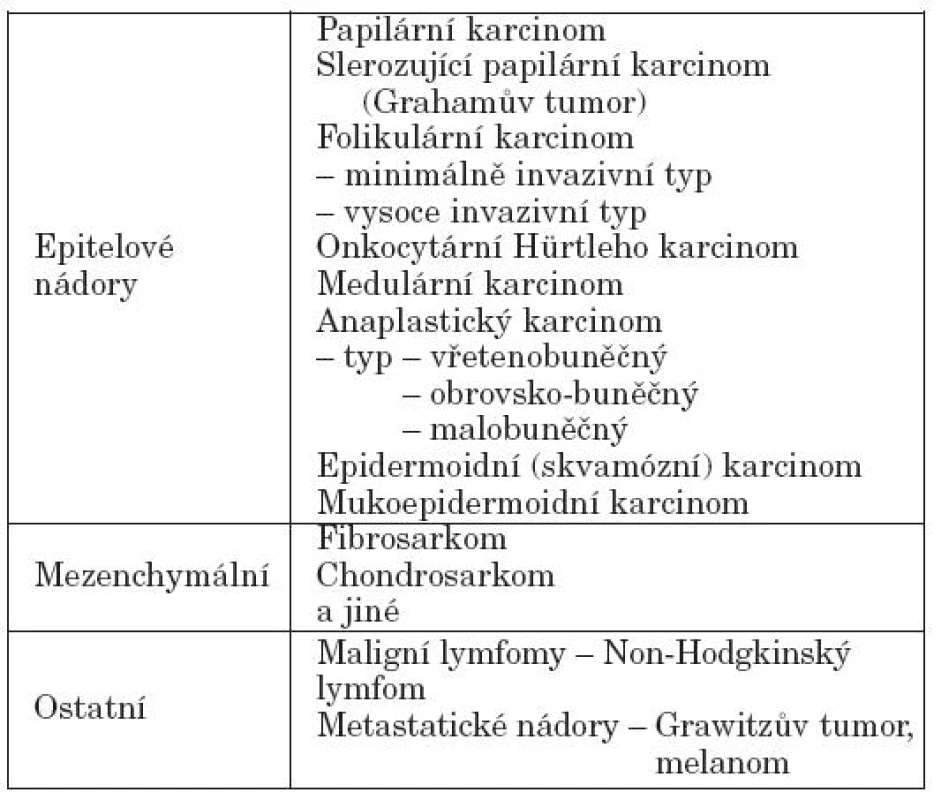
Mezi další malignity ŠŽ patří také lymfomy. Histologicky je popisován nehodginský B-lymfom s typickým rychlým růstem(15). Totální tyroidektomii indikujeme v případech, kdy není zjištěno šíření maligního lymfomu do uzlin. Cílem je zmenšení nádorové tkáně před vlastní chemoterapii/radioterapií. Léčbu provádíme zásadně ve spolupráci s hemato-onkology (7, 9). Mezi sekundární nádory ŠŽ řadíme metastatický Grawitzův nádor, metastatický melanom či sarkom. Se skupinou ostatních malignit jsme se u dětských pacientů nesetkali (tab. 1).
DIAGNOSTIKA NÁDOROVÝCH ONEMOCNĚNÍ ŠTÍTNÉ ŽLÁZY
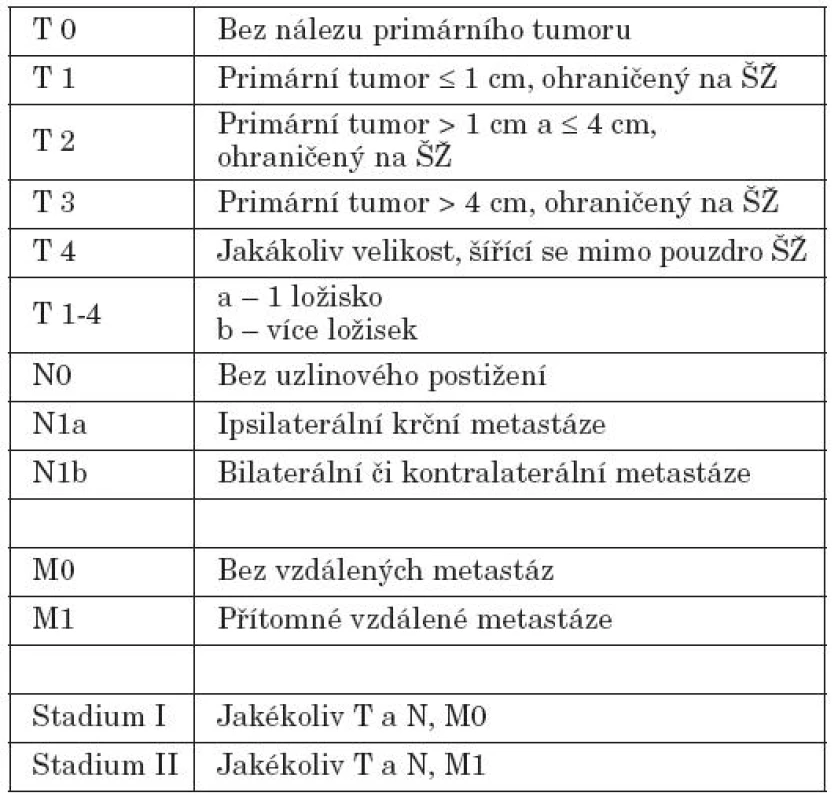
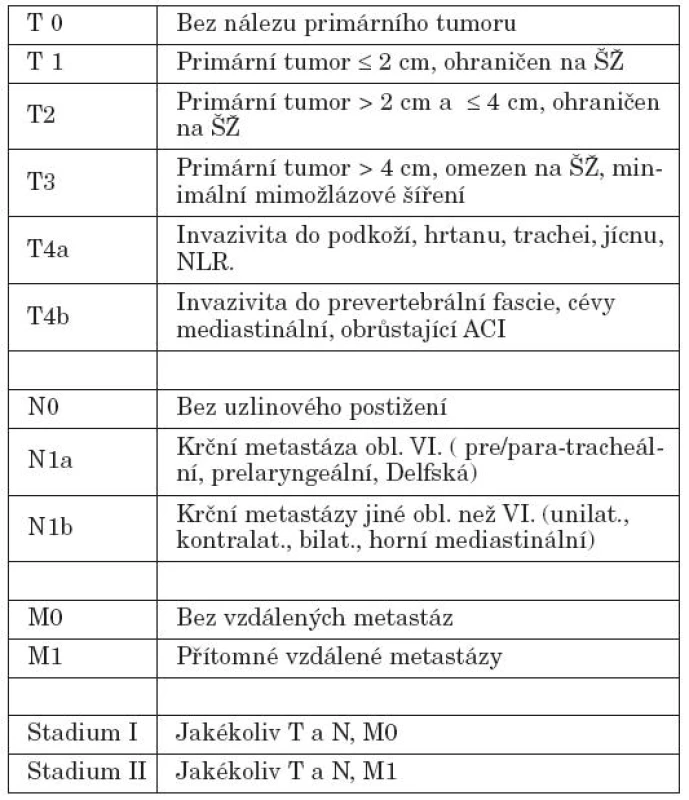
Souhrn diagnostických metod se opírá o klinické vyšetření, laboratorní, ultrazvukové (UZ) a především o aspirační biopsii (FNAB) s cytologickým vyšetřením. V individuálních případech doplňujeme i další vyšetření – např. CT, MR, scintigrafii. Za nepostradatelné vyšetření považujeme UZ vyšetření, event. i Dopplerovské zobrazení a FNAB. Diagnostický proces u malignit ŠŽ u dětí je závislý na mezioborové spolupráci, především s endokrinology. V našem případě je FNAB pod UZ kontrolou prováděna na Klinice nukleární medicíny a endokrinologie v Praze-Motole a u části pacientů i endokrinology v místě bydliště. Cytologické vyšetření je provedeno zkušeným histopatologem. Cytologické vyšetření je schopné ve většině případů určit původ tkáně a vyjádřit se i k biologické charakteristice onemocnění. Tyto metody jsou nezbytné pro stanovení diagnózy, plánovaní léčby i sledování efektu terapie. K definitivnímu potvrzení diagnózy využíváme histopatologické vyšetření odebrané tkáně, kde je sledována také nádorová invaze do pouzdra nádoru a případně štítné žlázy, angioinvaze, perineurální šíření a multifokalní ložiska v tkáni štítné žlázy. Zde je nezbytné připomenout jedno ze základních pravidel pro odesílání vzorku – správné označení jednotlivých laloků, horního a dolního pólu. K TNM klasifikaci diferencovaných maligních tumorů štítné žlázy používáme poslední verze 5 a 6 uvedené v tabulkách 2 a 3 (16, 17, 21).
LÉČBA KARCINOMU ŠTÍTNÉ ŽLÁZY U DĚTÍ
Interdisciplinární spolupráce představuje vytvoření specializovaného týmu, jehož součástí je chirurg (endokrinochirurg otorinolaryngolog), pediatr, dětský endokrinolog, onkolog a odborník na nukleární medicínu. Základní léčebnou modalitou u diferencovaného karcinomu ŠŽ je chirurgická intervence (14, 18). V dnešní době dominují dva přístupy: totální tyreoidektomie (TTE) a v některých případech mikrokarcinomů (nádorů do 10 mm) i hemityroidektomie (HTE). Pokud jsou přítomny pozitivní, resp. suspektní uzliny, provádíme selektivní krční blokovou disekci posterolaterální II.–V. typ III. s rozšířením o oblast VI. Profylaktické blokové disekce bez klinického průkazu metastáz nejsou doporučovány. Po výkonu pacienty monitorujeme na JIP lůžku. Pohyblivost hrtanu a hlasivek vyšetřujeme první pooperační den flexibilním endoskopem. Hladiny celkového vápníku v séru vyšetřujeme první, třetí a pátý pooperační den, propuštění do domácího ošetření je obvyklé pátý až sedmý pooperační den. Podle výsledku histologického vyšetření postupujeme v další terapii individuálně. Pacient v dostatečné hypotyreóze je přejímán na pracovišti nukleární medicíny k provedení akumulačního testu a léčbě radiojódem 131I (22). Vzhledem k dnešním kapacitním možnostem zajišťujeme pacienty pooperačně substituční terapií, individuálně dávkovanou 1,7 mcg/kg/den levothyroxinu (3,5,3’,5’-tetraiodo-L-thyronine) jedenkrát denně. Dlouhodobá hypotyreóza vede k vzestupu TSH, což je prokázaný rizikový faktor karcinogeneze, resp. rekurence onemocnění. Vysazení substituční terapie probíhá po dohodě s pracovištěm nukleární medicíny v závislosti na stanoveném termínu léčby radiojódem, resp. nástupu k hospitalizaci na kliniku nukleární medicíny. Vysazení substituční terapie 2-3 týdny před nástupem je obvykle dostačující doba k dosažení cílené hypotyreózy. Tyreoablace (odstranění zbytkové tkáně ŠŽ) je realizována terapeutickou dávkou radiojódu 131I. Z našich zkušeností vyplývá, že u dětských pacientů jsou třeba opakované radiojód-terapie, aby došlo k eliminaci nádorového procesu. Po léčbě radiojódem je nasazena supresní léčba tyreoidálními hormony (22). Pacienty individuálně dispenzarizujeme.
MATERIÁL A METODY
V době od počátku roku 2005 do poloviny roku 2011 jsme na ORL klinikách FN v Motole léčili 80 pacientů ve věku do 19 let s maligním onemocněním štítné žlázy. Definovali jsme čtyři nejčastější první příznaky onemocnění – podle četnosti: 1. rezistence na krku náhodně zjištěná rodičem, 2. uzel vzniklý v terénu sledované tyroiditis, 3. struma s nálezem dominantního uzlu verifikována praktickým lékařem při preventivní prohlídce, 4. zvětšená solitární uzlina v krční oblasti. Specifickou skupinu tvoří 8 dětí s geneticky podmíněným MEN syndromem, u nichž byla indikována elektivní tyreoidektomie.
Předoperační diagnostika zhoubných nádorů štítné žlázy byla prováděna sonograficky a cytologicky z FNAB uzlů štítné žlázy, event. suspektních uzlin. O rozsahu výkonu spolurozhodují endokrinolog a chirurg, který za výsledek chirurgické části léčby zodpovídá. Primární léčba zahrnovala provedení totální tyreoidektomie (případně provedené ve dvou dobách) a při postižení uzlin i krční blokové disekce, obvykle zahrnující oblast II-V, resp. i VI. Při nejednoznačných předoperačních nálezech volíme po společné dohodě v první době výkon pouze jednostranný, hemityroidektomii, další postup pak modifikujeme podle peroperačního nálezu (mražené vzorky), nebo podle definitivní histologie. Rozsah výkonu přísně individualizujeme. Celkem jsme provedli 85 výkonu u 80 pacientů. Mezi primárně revizní, kdy byl první výkon proveden mimo naše pracoviště, řadíme 5 výkonů.
VÝSLEDKY
Z celkového souboru (n=80) tvořily dívky 71,25 % (n=57) a chlapci 28,75 % (n=23). Průměrný věk v době stanovení diagnózy byl 14,4 let - u dívek 14,72, u chlapců 13,65. Nejmladšímu pacientovi (C) bylo v době operace 32 měsíců, nejstaršímu 19 let. Z histologického hlediska dominuje nález papilárního karcinomu, přítomný u 78,75 % jedinců (dívky 48, chlapci 15). Dále jsme diagnostikovali 2x sporadický medulární karcinom (MCT), 2x tumor s biologicky nejistým chováním (popsán jako folikulární adenom) a 1x folikulární karcinom (FCT). Další významnou skupinu tvořili pacienti s MEN syndromem – 8 pacientů (10 %), se shodným poměrem dívek a chlapců. Vzácná kombinace smíšeného papilárního a medulárního karcinomu byla nalezena u jedné 9leté dívky. Thymus byl odstraněn u jednoho adolescenta při podezření na lymfoproliferativní onemocnění pod štítnicí. V jednom případě byla diagnostikována aktinomykóza v oblasti štítné žlázy, která imitovala raritní anaplastický karcinom. U jedné pacientky se ani po opakovaném histologickém vyšetření odebraného vzorku – TTE a bloková disekce – neprokázal očekávaný PCT s metastatickým postižením uzlin. Předcházela FNAB uzlu ve štítnici a suspektní uzliny, oba vzorky vedly histopatologa k podezření na maligní proces. Definitivní histologie prokázala pouze folikulární adenom štítné žlázy a 18 odebraných uzlin bylo bez známek nádoru.
Dominující papilární karcinom měl průměrnou velikost 17,53 mm (od 1 mm do 38 mm), výskyt multifokality byl nalezen v 27 případech (42,86 %), bilateralita/kontralaterální šíření byly zachyceny v 16 případech, tedy v 25,40 %. Zajímavé bylo zjištění výskytu nádoru v terénu tyroiditidy - celkem 11 případů (17,46 %). Detekce uzlinových metastáz u papilárního karcinomu dosahovala 47,62 % (30 pac.), vzácné plicní metastatické postižení postihlo 7 pacientů (11,10 %). Skeletální metastázy byly nalezeny u jediného pacienta s folikulárním karcinomem. U dívky s kombinací MCT a PCT byly nalezeny i plicní metastázy PCT. K totální tyroidektomii v jedné době (TTE) bylo indikováno 17 jedinců (21,25 %) a k dvoudobému typu výkonu (s totalizací) 18 (22,50 %). Hemityroidektomie bez totalizace byla na přání rodičů provedena u jediného pacienta. U 8 MEN syndromů byla provedena TTE, z toho 6 „profylaktických“. U 19 pacientů (23,75 %) byla indikována TTE s disekcí II-VI ipsilaterální, pouze u tří (3,75 %) byla provedena TTE s bilaterálním blokem II–VI. U 8 pacientů (10 %) bylo provedena TTE a disekce pouze v oblasti VI. Exstirpace solitární uzliny a poté doplnění TTE a bloku II–VI proběhla jen 1x (1,25 %). Parciální exstirpace, resp. ukončení výkonu po zahájené TTE – 1x (aktinomykóza), selektivní blok oblasti VI, resp. parciální thymektomie 1x. Primární revizní výkony tvořily 6,25 % (5x) a sekundární revizní výkony pro velké reziduum 2,5 % (2x). V jednom případě byla doplněna obvyklá bloková disekce po TTE. Významnější, ale dobře korigovatelná, hypokalcémie byla zastižena 9x (11,25 %). Trvalá hypoparatyreóza je korigována u jedné dívky. Paréza nervus laryngeus recurrens (NLR) byla detekována celkem 3x, z toho přechodná 2x a trvalá jednostranná 1x. Oboustranné postižení NLR nebylo potvrzeno ani jednou. Cílenou resekci NLR pro infiltraci tumorem, s následnou mikro-rekonstrukcí, jsme provedli u pacientky s kombinací PCT a MCT interpozicí štěpu z n. auricularis magnus (prof. Betka). U jedné pacientky (18let) byla zjištěna lehká insuficience r. marginalis n. facialis po krční blokové disekci. Po rehabilitaci došlo postupně k normalizaci nálezu. Pooperační časné krvácení (do 24 hod. po operaci), vyžadující revizi, se vyskytlo v tomto souboru jedenkrát (tab. 4).

DISKUSE
Péče o děti a dospívající je náročnější z hlediska citlivého přístupu jak v diagnostickém, tak v terapeutickém období. Péče zahrnuje mimo léčebně preventivní činnosti také komunikaci s nemocným dítětem či dospívajícím, ale především s jeho rodiči a rodinou jako celkem. Za potřebné považujeme velice podrobně pohovořit s rodiči, pokud to věková hranice umožňuje tak i v přítomnosti dítěte. Obvykle řešíme základní otázku, zda je třeba odstranit celou štítnou žlázu. Až u 30 % intraglandulárních papilárních karcinomů je možný kontralaterální výskyt, ale i kontralaterální rekurence se může vyvinout až u 10 % pacientů. Totální tyreoidektomie umožňuje maximálně efektivní léčbu izotopem jódu 131. Z toho vychází naše doporučení ve smyslu odstranění celé štítné žlázy v jedné době. Na druhou stranu u hemityreoidektomie je poloviční pravděpodobnost komplikace, zvláště poranění nervus laryngeus recurrens a odstranění příštítných tělísek, což je statisticky prokázané (2). Vždy se tedy jedná o dohodu mezi chirurgem a rodiči, ale i dětským pacientem, s přihlédnutím k výsledkům sonografie, cytologie, hladině tumorových markerů a doporučení indikujícího endokrinologa. Někteří rodiče volí „poloviční“ výkon (HTE) s tím, že pokud bude třeba, tak se konvertuje do totální tyroidektomie ve druhé době (totalizace výkonu). Obvykle provádíme totalizaci výkonu do jednoho měsíce. Při chirurgickém řešení metastatického postižení krčních lymfatických uzlin postupujeme jednoznačně, pokud máme klinické i UZ známky postižení a nejlépe i výsledek cytologického vyšetření indikujeme blokovou disekcí. Pokud se objeví z výsledku FNAB známky biologicky nejistého chování či není výsledek jednoznačný, je možné v průběhu úvodní fáze výkonu odeslat reprezentativní uzlinu na peroperační histologické vyšetření. Obvykle do 30 minut je k dispozici výsledek, podle kterého se výkon může rozšířit o krční blokovou disekci. Volba základního chirurgického přístupu probíhá podobně jako u dospělých pacientů, pouze se snažíme u dětí primárně o minimálně invazivní tyroidektomii z incize do 30 mm (14). Vyžaduje-li to bezpečnost operace, lze incizi zvětšit. V případech, kdy je indikována krční bloková disekce, volíme protažení základního řezu podél střední části m. sternocleidomastoideus do jeho poloviny. Je-li nutné široce resekovat uzliny tzv. retroakcesorního prostoru, rozšiřujeme incizi více kraniálně. Volba bezpečného chirurgického přístupu a operace je nadřazena výslednému kosmetickému efektu jizvy. Preparaci běžně provádíme s pomocí lupových brýlí – obvyklé zvětšení 2,5x.
Nervus laryngeus recurrens (NLR)
Na našem pracovišti využíváme metodu identifikace NLR distálně od ligamentum glandulae thyroideae laterale (Berryho ligamentum). Oblast hledání je určena rovinou proloženou zadním okrajem štítné chrupavky, tuto osu prodloužíme o 7 mm kaudálně a poté 2 mm mediálně (1). Preferujeme vizualizaci NLR před jeho preparací. Po výkonu, zvláště pokud preparujeme v těsném kontaktu s NLR, aplikujeme 5 mg/kg hydrokortizonu i.v. Komplikace endokrinochirurgie štítné žlázy v dětském věku se neliší od dospělého věku. V našem souboru bylo jedenkrát zaznamenáno jednostranné trvalé poškození NLR a v jednom případě se jednalo o cílenou resekci NLR pro verifikovaný infiltrativní proces. Komplikace vzniklé odstraněním příštítných tělísek a poraněním nervus laryngeus superior jsou shodné jako u dospělých jedinců. Zvýšenou pozornost věnujeme ošetření lymfatického systému - ductus thoracicus sin a ductus lymphaticus dexter.
ZÁVĚR
Incidence maligních nádorů štítné žlázy má vzrůstající tendenci. V souboru 80 dětských pacientů s maligním onemocněním ŠŽ je patrné, že podobně jako u jiných souborů dominuje výskyt PCT až v 80 %. Incidence komplikací chirurgické léčby je srovnatelná s incidencí v souborech dospělých pacientů. U dětských nemocných se často setkáváme s metastatickým postižením krčních uzlin jako prvním příznakem. Považujeme za vhodné, aby pacienti s maligním onemocněním štítné žlázy v dětském věku byli centralizováni na specializovaném pracovišti, kde je zavedena úzká a efektivní multidisciplinární spolupráce a zároveň zde může být vedena i následná radioterapie a dispenzarizace. Prognóza dětských pacientů s diferencovaným karcinomem štítné žlázy, který byl včasně diagnostikován a správně léčen, je excelentní.
Práce vznikla za částečné podpory IGA NT 11455-5.
MUDr. Rami Katra
Klinika ušní, nosní a krční 2. LF UK a FNM
V Úvalu 84
150 06 Praha 5
e-mail: rami.katra@centrum.cz
Sources
1. Astl, J.: Chirurgická léčba nemocí štítné žlázy. Praha, Maxdorf, 2007, s. 3-108.
2. Bargren, A. E., Meyer-Rochow, G. Y., Delbridge, L. W. et al.: Outcomes of surgically managed pediatric thyroid cancer. J. Surg. Res., 156, 2009, s. 70-73.
3. Blankenship, D. R., Chin, E., Terris, D. J.: Contemporary management of thyroid cancer. Am. J. Otolaryngol., 26, 2005, s. 249-260.
4. Caceres, F., Vancells, M., Cruz, O. et al.: Thyroid carcinoma in pediatrics: a 30-year follow-up. Cir. Pediatr., 23, 2010, s. 229-235.
5. Camargo, R., Limbert, E., Gillam, M. et al.: Aggressive metastatic follicular thyroid carcinoma with anaplastic transformation arising from a long-standing goiter in a patient with Pendred’s syndrome. Thyroid, 11, 2001, s. 981-988.
6. Falk S.: Thyroid disease. Endocrinology, surgery, nuclear medicine and radiotherapy, Raven Press, New York, 1990, s. 644.
7. Frache, S., Peter, M. O., Laithier, V. et al.: Involvement of thyroid gland at non-Hodgkin lymphoma initial diagnosis: 2 pediatric cases. Arch. Pediatr., 13, 2006, s. 38-40.
8. Genden M. E. , Brett E.: Contemporary management of thyroid carcinoma. Cancer Therapy, 7, 2009, s. 7-20.
9. Ha, C. S., Shadle, K. M., Medeiros, L. J. et al.: Localized non-Hodgkin lymphoma involving the thyroid gland. Cancer, 91, 2001, s. 629-635.
10. Kapila, K., Pathan, S. K., George, S. S. et al.: Fine needle aspiration cytology of the thyroid in children and adolescents: experience with 792 aspirates. Acta Cytol., 54, 2010, s. 569-574.
11. Komorowski, R. A., Hanson, G. A., Garancis, J. C.: Anaplastic thyroid carcinoma following low-dose irradiation. Am. J. Clin. Pathol., 70, 1978, s. 303-307.
12. Mazzaferri, E. L.: An overview of the management of papillary and follicular thyroid carcinoma. Thyroid, 9, 1999, s. 421-427.
13. Reiners, C., Demidchik, Y. E., Drozd, V. M. et al.: Thyroid cancer in infants and adolescents after Chernobyl. Minerva Endocrinol, 33, 2008, s. 381-395.
14. Seybt, M. W., Terris, D. J.: Minimally invasive thyroid surgery in children. Ann. Otol. Rhinol. Laryngál., 120, 2011, s. 215-219.
15. Sigurdson, A. J., Ronckers, C. M., Mertens, A. C. et al.: Primary thyroid cancer after a first tumour in childhood (the Childhood Cancer Survivor Study): A nested case-control study. Lancet, 365, 2005, s. 2014-2023.
16. Sobin, L. H., Fleming, I. D.: TNM classification of malignant tumors, fifth edition (1997). Union Internationale Contre le Cancer and the American Joint Committee on Cancer. Cancer, 80, 1997, s. 1803-1804.
17. Sobin, L. H., Hermanek, P., Hutter, R. V.: TNM classification of malignant tumors. A comparison between the new (1987) and the old editions. Cancer, 61, 1988, s. 2310-2314.
18. Soh, E. Y., Clark, O. H.: Surgical considerations and approach to thyroid cancer. Endocrinol. Metab. Clin. North Am., 25, 1996, s. 115-139.
19. Soto-Perez-De-Celis, E., Gonzalez-Pezzat, I.: Anaplastic thyroid carcinoma. Intern. Med. J., 40, 2010, s. 383.
20. Steliarova-Foucher, E., Stiller, C. A., Pukkala, E. et al.: Thyroid cancer incidence and survival among European children and adolescents (1978-1997): report from the Automated Childhood Cancer Information System project. Eur J. Cancer, 42, 2006, s. 2150-2169.
21. Verburg, F. A., Mader, U., Kruitwagen, C. L. et al.: A comparison of prognostic classification systems for differentiated thyroid carcinoma. Clin. Endocrinol., 72, 2010, s. 830-838.
22. Vlček P., Neumann J.: Karcinom štítné žlázy, pooperační sledování nemocných. Praha, Maxdorf, 2002, s. 13-107.
23. Voisin, M., Tawil, E., Lebuis, F. F. et al.: Anaplastic epithelioma of the thyroid gland 6 years after cervical irradiation for malignant lymphoma. Can. Med. Assoc. J., 113, 1975, s. 648-652.
24. Zenaty, D., Aigrain, Y., Peuchmaur, M. et al.: Medullary thyroid carcinoma identified within the first year of life in children with hereditary multiple endocrine neoplasia type 2A (codon 634) and 2B. Eur J. Endocrinol., 160, 2009, s. 807-813.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)Article was published in
Otorhinolaryngology and Phoniatrics

2011 Issue 4
Most read in this issue
- Orbitocelulitidy a jejich léčba v dětském věku
- Transkonjunktivální přístup k blow-out frakturám očnice u dětí
- Hlasivková augmentácia autológnym tukom – prvé skúsenosti a predbežné výsledky
-
Chirurgická léčba nosní polypózy
Část III.: Symptomatické hodnocení efektu operace
