Léčba percepční ztráty sluchu reohemaferézou – první zkušenosti
Therapy of Percentual Hearing Loss by Rheohemapheresis – First Experience
Sudden hearing loss (sudden idiopathic sensorineural hearing loss, SISHL) is a major medical, social and economic problem. The etiology is not fully understood; the problem is arising presumably by the action of heterogeneous factors (viral infections, immunologic or vascular disorders etc.). Treatment of SISHL is generally not satisfactory, both in terms of corticosteroids or other options. Rheohemapheresis (RHF) offers a possibility of a rescue treatment. It is based on a rapid improvement of rheologic properties of blood that can favorably affect the viscosity and thus the flow of the microcirculation, coagulation or activity of the endothelium. In the years 2012 – 2013, we treated 16 patients in the age 34 – 72 years by means of our own modification of RHF, after treatment failure with corticoid infusion therapy. Hearing improvement was achieved significantly in 11 patients according to WHO rating, respectively in 12 diseased according to Fowler counting. 5 patients did not improve significantly, at one patient the hearing worsened. Most patients achieved an improvement at a frequency of 0.5 kHz. Tinnitus disappeared in two patients, and average tinnitus reduction was achieved 15.25 dB. Unfavorable prognostic factor showed to be the severity of hearing loss and age of the patient and the time of the incident. RHF side effects were not significant (two short-term non-serious reactions). RHF in our study showed a beneficial therapeutic effect even after a failed conventional therapy and subsequent initiation of treatment and was not associated with significant adverse risks. Treatment results of our group support the hypothesis that RHF may be an alternative rescue therapy in SISHL, especially in case of a vascular etiology, even after a failure of a standard therapy.
Keywords:
sudden sensorineural hearing loss (SISHL), heterogeneous factors, rheohemapheresis
Autoři:
J. Dršata 1; M. Bláha 2; Viktor Chrobok 1
; E. Rencová 3; M. Lánská 2
Působiště autorů:
Klinika otorinolaryngologie a chirurgie hlavy a krku, Fakultní nemocnice Hradec Králové, Univerzita Karlova v Praze, Lékařská fakulta v Hradci Králové
1; IV. interní hematologická klinika, Fakultní nemocnice Hradec Králové, Univerzita Karlova v Praze, Lékařská fakulta v Hradci Králové
2; Oční klinika, Fakultní nemocnice Hradec Králové, Univerzita Karlova v Praze, Lékařská fakulta v Hradci Králové
3
Vyšlo v časopise:
Otorinolaryngol Foniatr, 63, 2014, No. 3, pp. 163-169.
Kategorie:
Původní práce
Souhrn
Náhlá ztráta sluchu (sudden idiopathic sensorineural hearing loss, SISHL) představuje závažný medicínský, sociální a ekonomický problém. Etiologie není zcela objasněna; jde o syndrom, vznikající pravděpodobně působením heterogenních činitelů (virové infekce, imunologické nebo cévní poruchy aj.). Léčba SISHL není jednotná a obecně není uspokojivá, ať jde o kortikoidy či jiné možnosti. Reohemaferéza (RHF) nabízí možnost záchranné léčby SISHL. Principem RHF je pulzní zlepšení reologických vlastností krve, příznivé ovlivnění viskozity, průtoku mikrocirkulace a koagulačního systému a aktivity endotelu. V letech 2012 – 2013 jsme vlastní modifikací RHF léčili 16 nemocných ve věkovém rozmezí 34 – 72 let, když selhala infuzní léčba kortikoidy. Signifikantního zlepšení sluchu bylo dosaženo u 11 nemocných dle tónové audiometrie, resp. u 12 dle Fowlera. U 5 nemocných nedošlo k signifikantnímu zlepšení, u jednoho došlo ke zhoršení sluchu. Nejvíce nemocných dosáhlo zlepšení na frekvenci 0,5 kHz. Tinnitus vymizel u dvou nemocných, průměrně bylo dosaženo snížení tinitu o 15,25 dB. Nepříznivým prognostickým faktorem se ukázala tíže sluchové ztráty, věk nemocného a čas od vzniku příhody. Vedlejší účinky RHF byly nevýznamné (dvě krátkodobé nezávažné reakce). RHF prokázala příznivý terapeutický účinek i po neúspěšné konvenční terapii a pozdějším zahájení léčby a nebyla spojena s významnými nežádoucími riziky. Výsledky léčby našeho souboru podporují hypotézu, že RHF je alternativní záchrannou léčbou při SISHL, zejména cévní etiologie, pokud selhala standardní terapie.
Klíčová slova:
náhlá ztráta sluchu (SISHL), heterogenní činitelé, reohemaferéza
ÚVOD
Náhlá ztráta sluchu (sudden idiopathic sensorineural hearing loss, SISHL) je definována jako ztráta sluchu minimálně o 30 dB na 3 sousedících frekvencích, vzniknuvší náhle (v průběhu 72 hodin), typicky jednostranná. Může být spojena s tinitem, event. poruchou rovnováhy (35).
Incidence SISHL se pohybuje okolo 5-20/100 tis. ročně, ale lze ji jen obtížné určit, protože 50 – 65 % nemocných nepřichází k lékaři pro spontánní regresi symptomů a lze tak uvažovat mnohem vyšší skutečný výskyt (18, 36). Typický věk manifestace SSIHL je 50–60 let rovnoměrně podle pohlaví (36).
Ekonomický význam SISHL představuje pracovní neschopnost, investice prostředků zdravotního pojištění, pro nemocné znamená ztráta sluchu omezení kontaktu s okolím, případně stres způsobený tinitem. Porucha rovnováhy je spojena s rizikem pádu a poranění.
Diagnóza SISHL je stanovena z anamnézy a tónové audiometrie (definice SISHL). Rozhodujícím vyšetřením, vylučujícím organické postižení, je zobrazovací vyšetření (CT mozku s podáním kontrastní látky, v současnosti především magnetická rezonance /MRI/).
Léčba SISHL není všeobecně uspokojivá, analýzy z posledních let neprokazují přesvědčivý efekt ani u „zlatého standardu“ kortikoterapie (8, 10, 20, 38). Žádná z obecně užívaných léčebných metod SISHL neprokazuje uspokojivý efekt, což je motivací k dalšímu výzkumu tohoto onemocnění a hledání nových možností léčby.
Cílem sdělení je informovat o léčbě SISHL metodou vlastní modifikace reohemaferézy (RHF), jako záchranné léčby po selhání konvenční terapie. Studie, zabývající se touto léčbou v českých podmínkách, dosud nebyla publikována.
METODY A SOUBOR NEMOCNÝCH
Metoda léčby reohemaferézou
RHF v naší modifikaci (4,7) je adaptací dvojité plazmaferézy (double plasma filtration) na národní podmínky. Plazma se v dané modifikaci získává nikoliv filtrací, ale centrifugačními separátory, což je v našich podmínkách medicínsky i ekonomicky výhodnější. Krev je odebírána z periferní žíly, vysokoobrátkovou centrifugací je získána plazma zbavená buněčných elementů (separátor krevních tělísek Cobe-Spectra, Denver, USA), která je ve druhém stupni čerpána do vysokomolekulárního filtru (Evaflux 4A, Kuraray, Osaka, Japonsko). Filtr, obsahující ethylen-vinyl-alkoholová dutá vlákna s otvory o velikosti 0,03 mikrometru, umožňuje záchyt značného množství LDL-cholesterolu, lipoproteinu-a, fibrinogenu, α2-makroglobulinu a imunoglobulinů (zejména IgM). Průtok plazmy je kontinuální, antikoagulace prováděna heparinem; základní množství zpracovávané plazmy 1,5 tělního objemu je vypočteno počítačem separátoru Cobe. Technické detaily metody jsou obvyklé jako při jiných aferetických procedurách (3, 5, 7), schéma zapojení znázorňuje obrázek 1. Technika a bezpečnost procedury byla ověřena předchozí pilotní studií (9).
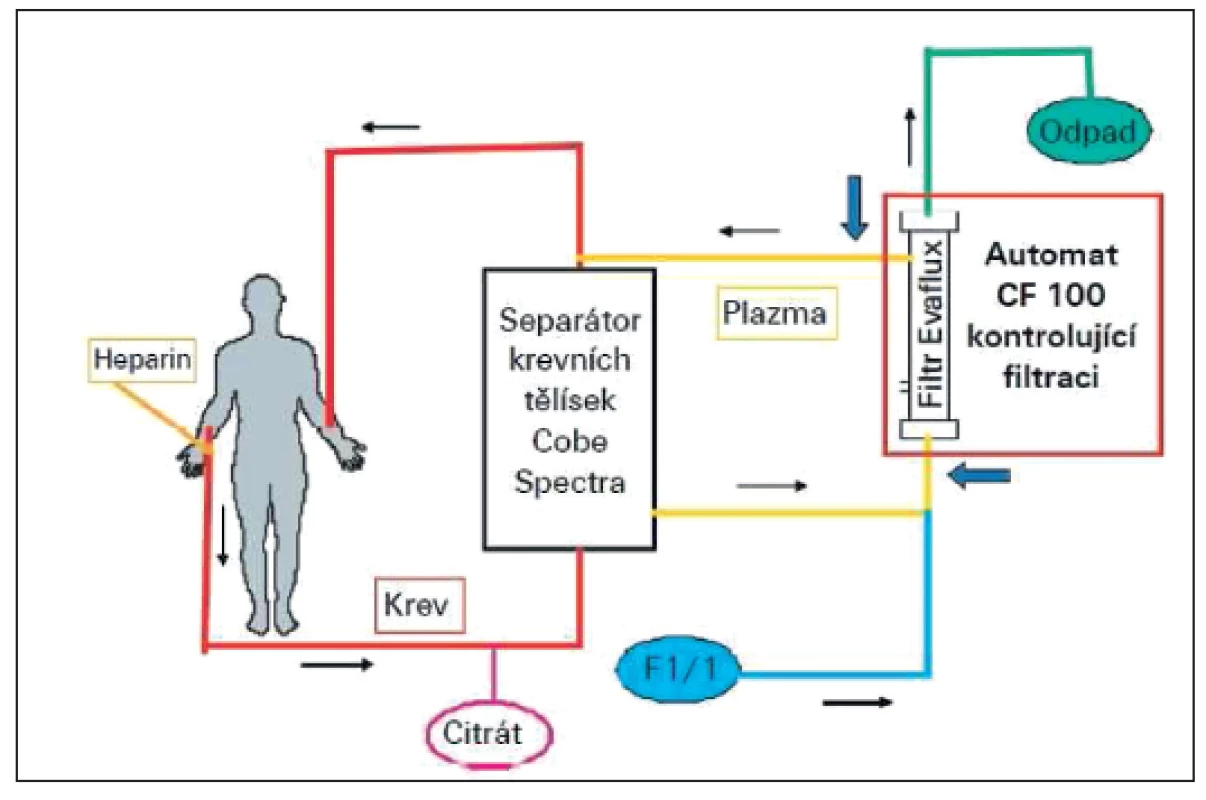
Léčba SISHL pomocí RHF, prováděná ve Fakultní nemocnici Hradec Králové (FNHK), má charakter výzkumného projektu jako prospektivní, nezaslepená, randomizovaná studie - RHF verzus konvenční terapie. Studie byla schválena ústavní Etickou komisí. Všichni pacienti podepsali Informovaný souhlas.
Primárním cílem studie bylo ověření, zda lze RHF použít jako účinnou možnost záchranné léčby SISHL, vhodnou pro použití v České republice. Sekundárním cílem projektu je hledání dosud nepublikovaných charakteristik (klinických, audiologických, laboratorních) u pacientů se SISHL.
Soubor nemocných
Do souboru byli zařazeni pacienti se SISHL po neúspěchu standardní léčby i.v. kortikoterapie dle doporučení Evropského manuálu (2) ve věku 18–80 let, se vznikem sluchové poruchy ne dříve než 30 dní před možným zahájením léčby RHF. Kontraindikací byla známá nevaskulární příčina sluchové poruchy (trauma, akutrauma, m. Ménière apod.), vážná komorbidita (zejména srdeční selhávání – ASA-IV); vzhledem k malým zkušenostem též gravidita a kojení u ženy.
V období červenec 2012 – listopad 2013 bylo léčeno RHF 16 nemocných (12 mužů a 4 ženy ve věkovém rozmezí 34–72 let: průměr 56 let; medián 57 let). Průměrná doba zahájení léčby byla 12,1 dní (5 – 25 dní; medián 9,5 dne) od deklarovaného vzniku příhody. Postižena byla pravá i levá strana ekvivalentně (8 : 8).
Vždy byla odebrána podrobná neurootologická anamnéza (vznik a okolnosti ztráty sluchu, subjektivní hodnocení sluchu, tinnitus, závratě, předchozí anamnéza). Jeden nemocný trpěl vážnou kardiovaskulární ko-morbiditou (stav po aorto-koronárním by-passu), ostatní v anamnéze deklarovali kardiovaskulární onemocnění negativní(n = 9; 56 %). Dva nemocní (oba s kardiovaskulární ko-morbiditou) měli insulindependentní kompenzovaný diabetes, tři nemocní byli léčeni pro hypercholesterolémii, u čtyř nemocných (25 %) byla zjištěna nadváha, resp. obezita (BMI > 28), tři nemocní (19 %) deklarovali kuřáctví. U všech bylo provedeno fyzikální vyšetření zaměřené zejména na kardiovaskulární onemocnění, vyšetření otoskopické, podrobné audiometrické a vestibulární vyšetření. Dále byla odebrána základní biochemická, hematologická a speciální laboratorní vyšetření uvedená níže (před a po RHF) a hodnocení stavu sítnicových cév. Pro sebehodnocení hendikapu pacientem byl použit dotazník Tinnitus Severity Index (TSI) ve vlastním překladu.
Vlastní procedura RHF byla, podobně jako v protokolu Ullrichové a kol. (43), aplikována dle klinické odpovědi v průběhu 5 – 10 dní v maximálně třech kúrách, za monitorace sluchu a sérologických parametrů. Kontroly pro hodnocení efektu léčby byly stanoveny 1 měsíc a 1 rok po aplikaci RHF. Zhodnocení efektu RHF pacientem a lékařem bylo provedeno ve 4stupňové škále odpovídající hodnocení z jiných pracovišť (24, 43). Za audiologicky signifikantní bylo stanoveno zlepšení o více než 5 % dle Fowlera, resp. více než 5 dB dle WHO (hranice subjektivní chyby). Nežádoucí účinky byly hodnoceny dle Common Terminology Criteria for Adverse Events (CTCAE, v. 4.03).
VÝSLEDKY
Výsledky laboratorních vyšetření
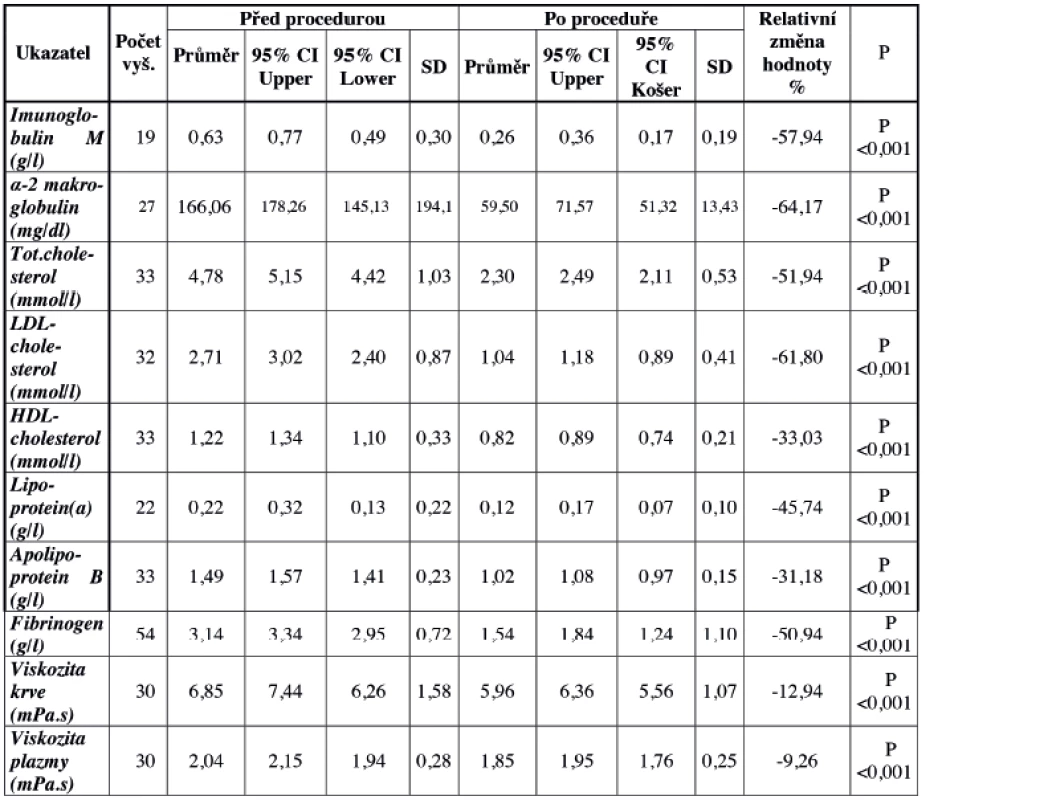
Základní biochemické ukazatele (minerály v séru, glykemie, kreatinin, aminotransferézy a další) nejsou RHF klinicky významně ovlivněny. Procedury byly reologicky účinné (bylo prokázáno významné snížení hodnot celkového i LDL-cholesterolu, triacylgycerolů, fibrinogenu, α2-mikroglobulinu, imunoglobulinu M a viskozity plazmy i plné krve). Hodnoty ukazuje v přehledu tabulka 1.
Výsledky léčby nemocných
Výsledky pátrání po etiologických činitelích: v anamnéze u 3 nemocných předcházel infekt („nachlazení“ – 2x v době vzniku SISHL, 1x týden předtím), u jednoho nespecifický prodrom (krátkodobé zalehnutí ucha během letu letadlem), zbylých 12 nemocných si nebylo vědomo žádné souvislosti se vznikem ztráty sluchu. Otoskopický nález byl u všech nemocných negativní, vyšetřením neurologickým, sluchovými potenciály (BERA) a MRI byla ve všech případech vyloučena organická příčina SISHL. U sedmi nemocných (44 %) byl současný ipsilaterální tinnitus (intenzita průměrně 3 body v rozmezí 0–7 bodů numerické ratingové škály TSI), dva nemocní deklarovali závratě v době vzniku příhody (oba bez tinitu a v době prvního kontaktu již bez vertiga; neurologické vyšetření a MRI vyloučilo centrální příčinu). Tři nemocní měli v anamnéze již předchozí léčbu SISHL.
Signifikantního zlepšení sluchu bylo dosaženo u 11 nemocných dle WHO, resp. u 12 dle Fowlera. Průměrně bylo dosaženo zlepšení 13 dB (WHO; maximum 42,5 dB; minimum -2,5 dB), resp. 13,45 % dle Fowlera (maximum 68,7 %; minimum -6,8 %) (graf 1). U 5 nemocných nedošlo k signifikantnímu zlepšení sluchu, z toho u jednoho nemocného došlo v době sledování ke zhoršení sluchu (v průměru o 3 dB, resp. 7 % Fowlera). Nejvíce nemocných dosáhlo zlepšení na frekvenci 0,5 kHz (graf 2). Tinnitus vymizel u dvou nemocných, průměrně bylo dosaženo snížení tinitu o 15,25 dB.


Nežádoucí příhody byly zaznamenány dvě, z nichž první byla jen krátkodobá nevolnost (grade 1: „mild“ dle CTCAE); druhá příhoda (grade 2: „moderate“) vznikla při prvém výkonu RHF u pacienta během výměny přívodní jehly pro špatný stav žil, kdy došlo k neurovegetativní reakci s nevolností, krátkodobou poruchou vědomí a hypotenzi, odeznělou bez následků po pozastavení výkonu. Další dvě procedury proběhly u stejného pacienta bez problémů.
DISKUSE
Etiologie SISHL není zcela objasněna a onemocnění je zřejmě uniformním projevem více možných příčin. Za hlavní patofyziologické mechanismy se pokládají infekce nitroušních struktur (32, 45), zejména neurotropními viry (42), autoimunitní poškození (14) a porucha mikrocirkulace vnitřního ucha (12, 30). Byly popsány i jiné nebo raritní případy – např. souvislost s traumaty (23), imunopatologií při těhotenství (45). Ve vaskulární hypotéze vzniku SISHL je významná skutečnost, že tepna zásobující hlemýžď vnitřního ucha(a. labyrinthi), je z funkčního hlediska konečná a nemá cévní spojky. Studie na zvířatech ukazují, že cévní zásobení je citlivé na změny a i omezené snížení prokrvení vnitřního ucha vede k poruše orgánu sluchu (25). U člověka jsou rizikovými faktory vzniku SISHL především arterioskleróza a její predispoziční faktory, zejména tzv. metabolický syndrom, tzn. kombinace tří a více z následujících faktorů: abdominální obezita, hypertenze, hyperglykémie nalačno, hypertriglyceridémie, snížení HDL a zvýšený BMI (33). Na riziku SISHL se mohou podílet dietní vlivy (28), data o souvislosti s obezitou nejsou známa. Vztah hyperlipidémie k SISHL je diskutabilní – samotná hyperlipidémie zřejmě k vzniku SISHL nepřispívá (17), ale další práce (31) svědčí pro možnou patogenetickou souvislost mezi hladinou LDL-cholesterolu a SISHL. Zvýšená hladina perilymfatického cholesterolu zvyšuje rigiditu kochleární membrány a omezuje funkci vláskových sluchových buněk (36). Diabetes mellitus 2. typu je nepříznivým faktorem pro vznik SISHL a závažnější postižení sluchu (13). U nemocných se SISHL byla prokázána též zvýšená hladina fibrinogenu, která hraje významnou roli u ischemických příhod srdečních a mozkových i u SISHL (22, 31, 36, 41, 42). Emboligenní vznik SISHL byl pozorován po kardiochirurgických operacích (32). Dalším možným vaskulárním mechanismem vzniku SISHL je syndrom hyperviskozity, který se vyskytuje nejčastěji u paraproteinémií (16).
Léčba SISHL není jednotná. Současné meta-analýzy různých způsobů léčby ukazují mírné zlepšení po léčbě ve srovnání s placebem (8,20). Při porovnání reologické léčby (pentoxiphyllin, prostacyklin PGI2, plazmaexpandéry) oproti placebu byl zjištěn mírný zisk (15,8 verzus 14,3 dB), ale rozdíly nebyly statisticky významné (20). Doporučení léčby v Evropě (2) i USA (36) diskutuje zejména kortikoterapii. Léčebný efekt kortikoidů u SISHL se předpokládá zejména protizánětlivý, přesný mechanismus účinku však není zcela znám. RHF je extrakorporální léčebná metodika, kdy se odstraňuje z plazmy exaktně definované spektrum vysokomolekulárních proteinů, jako jsou fibrinogen, alfa2–makroglobulin, LDL-cholesterol, fibronectin, von Willebrandův faktor a další. To vede k snížení viskozity plazmy i krve, a tím k lepšímu průtoku v mikrocirkulaci, ale i k snížení agregační aktivity tromboctů a zlepšení flexibility erytrocytů (6, 19, 34). Snižuje se aktivita některých koagulačních faktorů, zánětlivých markerů a endotelu (26). Účinnost metody je tedy předpokládána zejména v případech vaskulární hypotézy SISHL (19).
RHF v námi použité modifikaci je klinicky ověřena v České republice (5, 6) a v provedeních s použitím dvou filtrů (kdy se plazma získává filtrací - s názvem „reoferéza“) na zahraničních pracovištích (19). Rizika při dodržení výše uvedeného protokolu a v rukou zkušeného personálu lze pokládat za bezvýznamná. Všechny RHF jsou sledované ve světovém registru ve Švédsku a ve FNHK zachytili jsme jen 5,4 % nezávažných komplikací z počtu více než 1000 celkového počtu RHF. Dyskomfort z upoutání na lůžko či bolest nepřesahuje běžnou zátěž ve zdravotnictví (dva venózní vstupy jehlou). Cena jedné kúry RHF je 25 tis. Kč (materiál), léčba není v České republice hrazena zdravotními pojišťovnami.
Je nutno zmínit omezení při hodnocení výsledků léčby SISHL. Problémem je spontánní úprava v různém časovém období od vzniku SISHL u značného množství nemocných (36), kterou nelze odlišit od účinku léčby. Vzhledem k trvalým následkům neléčené SISHL však nelze čekat s léčbou na remisi. Ve studii Ullrichové (43 byla proto léčba zahajována až 72 hodin po vzniku příhody, kdy spontánní remise byla pozorována až u 50 % (16/32) nemocných. V našem souboru s podobnou metodikou byla RHF prováděna jako záchranná léčba po neúspěšné konvenční léčbě (kortikoterapie). Domníváme se proto, že konečný stav sluchu je výsledkem léčby, nikoliv spontánního zhojení.
Nepříznivým prognostickým faktorem při hodnocení léčby SISHL je čas od vzniku příhody (1,44). Vztah efektu léčby na času zahájení dokumentuje i naše pozorování (graf 3). U většiny nemocných (n = 11; 69 %) však byla zahájena léčba RHF včas, v rozmezí 5 – 10 dní, s průměrným zlepšením 15 dB (-3 – 43 dB). Nemocní podstoupivší léčbu RHF v pozdější době vykázali výsledky léčby horší (3 – 16 dB, průměr 8 dB).

Mezi hlavní prognostické faktory SISHL patří také tíže sluchové ztráty (27). Toto se projevilo i v našem souboru – u nemocných se ztrátou sluchu do 45 dB (n = 11; 69 %) bylo dosaženo průměrného zlepšení 15 dB, při vyšších ztrátách sluchu(n = 5; 31 %) byl zisk RHF pouze 9 dB (graf 4).

Starší věk je rovněž jedním z negativních prognostických faktorů SISHL (44). Pokud jde o zlepšení sluchu, bylo ovšem v našem souboru u nemocných do 55 let věku (n = 9; 56 %) dosaženo průměrného zisku léčby RHF průměrně 10 dB, kdežto u nemocných starších 55 let (n = 7; 44 %) bylo zjištěno vyšší průměrné zlepšení po léčbě RHF - 16 dB. U těchto nemocných však byla současně zjištěna kardiovaskulární ko-morbidita (dyslipidémie 3krát, ischemická choroba srdeční 2krát, diabetes 2krát, arteriální hypertenze 1krát). Lze spekulovat, že lepší výsledek RHF u starších nemocných našeho souboru by mohl souviset s příznivým ovlivněním kardiovaskulárních rizikových faktorů, které RHF prokazatelně snižuje (34).
Současný stav znalostí léčby SISHL lze shrnout jako neuzavřený. Pokud jde o reohemaferézu, řídí se většina zemí směrnicemi Americké společnosti pro hemaferézu (ASFA). ASFA r. 2013 renovovala indikace pro léčbu (Guidelines on the Use of Therapeutic Apheresis) (36). Zde byla SSIHL poprvé na základě pozitivních výsledků několika studií zařazena jako vhodná indikace k léčbě reoferézou – předchozí vydání v letech 2010 a dříve tuto indikaci nezahrnovala. SSIHL je zařazena do kategorie III (indikace po individuálním zvážení) a není metodou první volby. Clinical Practice Guideline pro SISHL (38) aferetické metody v léčbě SISHL nezmiňuje. Evropský manuál medicíny doporučuje aferézu plazmy zvážit při zvýšeném fibrinogenu a LDL-cholesterolu (2). Filtrace plazmy (double plasma filtration) jako alternativa konvenční empirické terapie je doporučována též dalšími autory (11, 15, 26,40). Metodika provádění aferézy však není jednotná a soubory léčených nemocných dosud nejsou dostatečně velké. V největší dosud provedené studii na 200 nemocných bylo dosaženo zlepšení sluchu po jednorázové aferéze LDL-cholesterolu a fibrinogenu, především u pacientů se zvýšenými hladinami těchto makromolekul (41).
ZÁVĚR
Reohemaferéza je léčba, založená na pulzním rychlém zlepšení reologických vlastností krve. Účinek léčby se proto předpokládá především u SISHL vzniklé na vaskulárním podkladě. Výsledky léčby našeho souboru nemocných svědčí proto, že rheohemaferéza má příznivý terapeutický účinek i po neúspěšné konvenční terapii a pozdějším zahájení léčby a není spojena s významnými nežádoucími riziky. Důležitým prediktivním faktorem úspěchu léčby přesto zůstává včasné zahájení léčby a tíže klinické symptomatologie.
Práce byla podpořena grantovým projektem MZ ČR č. NT/13475 „Léčba percepční ztráty sluchu reohemaferézou“.
Adresa ke korespondenci:
MUDr. Jakub Dršata, Ph.D.
Klinika otorinolaryngologiea chirurgie hlavy a krku LF UK a FN
Sokolská 581
500 05 Hradec Králové
e-mail: jakub.drsata@fnhk.cz
Zdroje
1. Aimoni, C., Bianchini, C., Borin, M. et al.: Diabetes, cardiovascular risk factors and idiopathic sudden sensorineural hearing loss: a case-control study, Audio. Neurootol., 15, 2010, 2, s. 111-115.
2. Anniko, M.: Otorhinolaryngology, Head and Neck Surgery (European Manual of Medicine). Springer, 2010, s. 114-115.
3. Bláha, M., Cermanová, M., Bláha, V. et al.: Safety and tolerability of long lasting LDL-apheresis in familial hyperlipoproteinemia. Ther Apher Dial, 11, 2007, 1, s. 9-15.
4. Bláha, M., Rencova, E., Bláha, V. et al.: Rheopheresis in vascular diseases. Int. J. Artif Organs, 31, 2008, 5, s. 456-457.
5. Bláha, M., Rencová, E., Bláha, V. et al.: The importance of rheological parameters in the therapy of microcirculatory disorders, Clin. Hemorheol. Microcirc., 42, 2009, 1, s. 37-46.
6. Bláha, M., Rencová, E., Langrová, H., Lánská, M., Bláha, V., Studnička, J., Rozsíval, P., Malý, R., Fátorová, I., Filip, S., Dršata, J., Hejsek, L., Malý, J.: The importance of rheological parameters in the therapy of the dry form of age-related macular degeneration with rheohaemapheresis. Clin. Hemorheol. Microcirc., 50, 2012, 4, s. 245-255.
7. Bláha, M.: Rheologické poruchy v onkologii. Část III.: Terapeutická plazmaferéza a její uplatnění v onkologii, Lék. Zpr. LF UK Hradec Králové, 47, 2002, 5-6, s. 161-167.
8. Conlin, E. A., Parnes, L. S.: Treatment of sudden sensorineural hearing loss: II. A Meta-analysis. Arch. Otolaryngol. Head Neck Surg., 133, 2007, 6, s. 582-586.
9. Dršata, J., Bláha, M., Chrobok, V. et al.: Treatment of sudden sensorineural hearing loss with rheohaemapheresis. Sborník abstrakt XVII. vědecké konference LF UK v Hradci Králové a FN Hradec Králové, 23. 1. 2013, Hradec Králové, LF HK, 2013, s. 27.
10. Eisenman, D., Arts, H. A.: Effectiveness of treatment for sudden sensorineural hearing loss, Arch. Otolaryngol. Head Neck Surg., 126, 2000, 9, s. 1161-1164.
11. Finger, R. P., Gostian, A. O.: Apheresis for idiopathic sudden hearing loss: Reviewing the evidence. J. Clin. Apheresis, 21, 2006, 4, s. 241-245.
12. Foden, N., Mehta, N., Joseph, T.: Sudden onset hearing loss – causes, investigations and management. Aust. Fam. Physician, 42, 2013, 9, s. 641-644.
13. Fukui, M., Kitagawa, Y., Nakamura, N. et al.: Idiopathic sudden hearing loss in patients with type 2 diabetes, Diabetes Research and Clinical Practice, 63, 2004, 3, s. 205-211.
14. Harris, J., Sharp, P.: Inner ear antibodies in patients with rapidly progressive sensorineural hearing loss. Laryngoscope, 1990, 100, s. 516-524.
15. Heigl, F., Hettich, R., Suckfuell, M. et al.: Fibrinogen/LDL apheresis as successful second-line treatment of sudden hearing loss: a retrospective study on 217 patients. Atheroscler Suppl, 10, 2009, 5, s. 95-101.
16. Chae, S. W., Cho, J. H., Lee, J. H. et al.: Sudden hearing loss in chronic myelogenous leukaemia implicating the hyperviscosity syndrome, J. Laryngol. Otol., 116, 2002, 4, s. 291-293.
17. Jones, N. S., Davis, A.: A prospective case-controlled study of patients presenting with idiopathic sensorineural hearing loss to examine the relationship between hyperlipidaemia and sensorineural hearing loss 1. Clinical Otolaryngology & Allied Sciences, 1999, 24, 6, s. 531-536.
18. Klemm, E., Deutscher, A., Mösges, R.: A present investigation of the epidemiology in idiopathic sudden sensorineural hearing loss. Laryngo-Rhino-Otologie, 88, 2009, s. 524-527.
19. Klingel, R., Heibges, A., Uygun-Kiehne, S., Fassbender, C., Mösges, R.: Rheopheresis for sudden sensorineural hearing loss. Atheroscler. Suppl., 10,2009, 5, s. 102-106.
20. Labus, J., Breil, J., Stutzer, H. et al.: Meta-analysis for the effect of medical therapy vs. placebo on recovery of idiopathic sudden hearing loss. Laryngoscope, 120, 2010, 9, s. 1863-1871.
21. Lánská, M., Bláha, M., Fátorová, I., Košťál, M., Mašín, V.: The activity of selected platelet and coagulation markers after LDL-pheresis and rheopheresis. Sborník abstrakt z XVI. vědecká konference LF UK, Hradec Králové, 25. 1. 2012, s. 45.
22. Lin, R. J., Krall, R., Westerberg, B. D., Chadha, N. K.,Chau, J. K.: Systematic review and meta-analysis of the risk factors for sudden sensorineural hearing loss in adults. Laryngoskope, 122, 2012, 3, s. 624-635.
23. Marthedal, E., Geib, A. J., McCoy, J.: An unusual case of sudden hearing loss in a young man. JAAPA, 26, 2013, 8, s. 38-41.
24. Michel, O., Jahns, T., Joost-Enneking, M. et al.: Das antiphlogistisch-rheologische Infusionsschema nach Stennert in der Behandlung von kochleovestibulären Störungen. HNO, 48, 2000, 3, s. 182-188.
25. Miller, J., Dengerink, H.: Control of inner ear blood flow. Am. J. Otolaryngol., 1998, 9, s. 302-316.
26. Mösges R., Köberlein J., Heibges A., Erdtracht B., Klin-gel R., Lehmacher W.: Rheopheresis for idiopathic sudden hearing loss: results from a large prospective, multicenter, randomized, controlled clinical trial. Eur. Arch. Otorhinolaryngol., 266, 2009, 7, 943-953.
27. Mosnier, I., Stepanian, A., Baron, G. et al.: Cardiovascular and thromboembolic risk factors in idiopathic sudden sensorineural hearing loss: A case-control study. Audio. Neurotik., 16, 2011, 1, s. 55-66.
28. Nakamura, M., Whitlock, G., Aoki, N. et al.: Japanese and Western diet and risk of idiopathic sudden deafness: a case-control study using pooled controls. Internat. J. Epidemiol, 30, 2001, 3, s. 608-615.
29. Nakashima, T., Yanagita, Y., Ohno, J., Kanzaki, T., Shi-tara, T.: Comparative study on sudden deafness by two nationwide epidemiological surveys in Japan.. Acta Otolaryngol. Stockh., 514, 1994, s. 14-16.
30. Ness, J. A., Stankiewicz, J. A., Kaniff, T. et al.: Sensorineural hearing loss associated with aortocoronary bypass surgery: A prospective analysis. Laryngoscope, 103, 1993, 6, s. 589-593.
31. Oreskovic, Z., Shejbal, D., Bicanic, G. et al.: Influence of lipoproteins and fibrinogen on pathogenesis of sudden sensorineural hearing loss. J. Laryngol. Otol., 125, 2011, 3, s. 258-261.
32. Pitkäranta, A., Vasama, J. P., Julkunen, I.: Sudden deafness and viral infections. Oto-Rhino-Laryngologia Nova, 9, 1999, 5, s. 190-197.
33. Plasse, H. M., Mittleman, M., Frost, J. O.: Unilateral sudden hearing loss after open heart surgery: A detailed study of seven CASE. Laryngoscope, 91, 1981, 1, s. 101-109.
34. Seidel, D.: LDL-apheresis in the treatment of coronary heart disease. Rationale for a specific adjuvant therapy. Z. Kardiol., 92, 2003; (Suppl 3), III, s. 6-27.
35. Schillaci, G., Pirro, M., Vaudo, G. et al.: Prognostic value of the metabolic syndrome in essential hypertension. Journal of the American College of Cardiology, 43, 2004, 10, s. 1817-1822.
36. Schwartz, J., Winters, J. L., Padmanabhan, A., Balo-gun, R. A., Delaney, M., Linenberger, M. L., Szczepiorkow-ski, Z. M., Williams, M. E., Wu, Y., Shaz, B. H.: Guidelines on the use of therapeutic apheresis in clinical practice-evidence-based approach from the Writing Committee of the American Society for Apheresis: the sixth special issue. J. Clin. Apher., 28, 2013, 3, s. 145-284.
37. Snow, J. B., Wackym, P. A., Ballenger, J. J.: Otorhino-laryngology. People‘s Medical Publishing House/B C Decker, 2009, s. 279-282.
38. Stachler, R. J., Chandrasekhar, S. S., Archer, S. M. et al.: Clinical practice guideline: sudden hearing loss. Otolaryngology-head and neck surgery: official journal of American Academy of Otolaryngology-Head and Neck Surgery, 146, 2012, 3 Suppl, s. S1-35.
39. Suckfüll, M., Thiery, J., Schorn, K. et al.: Clinical utility of LDL-apheresis in the treatment of sudden hearing loss: a prospective, randomized study. Acta Oto-Laryngologica, 119, 1999, 7, s. 763-766.
40. Suckfüll, M., Wimmer, C., Reichel, O. et al.: Hyper-fibrinogenemia as a risk factor for sudden earing loss. Otology & Neurotology, 23, 2002, 3, s. 309-311.
41. Suckfüll, M.: Fibrinogen and LDL apheresis in treatment of sudden hearing loss: a randomised multicentre trial, Lancet, 360, 2002, s. 1811-1817.
42. Suckfüll, M.: Perspectives on the pathophysiology and treatment of sudden idiopathic sensorineural hearing loss. Dtsch. Arztebl. Int., 106, 2009, 41, s. 669-675; quiz 676.
43. Ullrich, H., Kleinjung, T., Steffens, T. et al.: Improved treatment of sudden hearing loss by specific fibrinogen aphaeresis. J. Clinical Apheresis, 19, 2004, 2, s. 71-78.
44. Wei, X., He, J.: Analysis of prognostic factors for sudden sensorineural hearing loss. Lin Chung Er Bi Yan Hou Tou Jing Wai Ke Za Zhi, 25, 2011, 13, s. 599-601.
45.Wu, C. S., Yang, T. H., Lin, H. C., Sheu, J. J., Chu, D.: Sudden sensorineural hearing loss associated with chronic periodontitis: a population-based study. Otol. Neurotol., 34, 2013, 8, s. 1380-1384.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie OtorinolaryngologieČlánek vyšel v časopise
Otorinolaryngologie a foniatrie

2014 Číslo 3
Nejčtenější v tomto čísle
- Léčba percepční ztráty sluchu reohemaferézou – první zkušenosti
- Obličejové (kraniofaciální) epitézy
- Účinky laktoflóry podané intranazálně, výsledky primární studie
- Význam vaskulárního endotelového růstového faktoru (vascular endothelial growth factor - VEGF) pro metastázování adenoidně cystického karcinomu slinných žláz
