Radiofrekvenční elektrochirurgie v otorinolaryngologii
Radiofrequency Electrosurgery in Otorhinolaryngology
Technological progress gradually made it possible to use radiofrequency (RF) surgery in otorhinolaryngology. Electrosurgery was introduced into practice in 1926 by H. Cushing, a neurosurgeon and W. T. Bobek, a physicist. In the subsequent years Harris P. Mosher (1867–1954) used this device on the field of otorhinolaryngology for coagulation of bleeding in the nose. The introduction of RF electrosurgery methods was conditioned by the search of new procedures, which would speed the surgical intervention, decrease perioperative morbidity and improved healing. New electrosurgery devices make it possible. These kinds of instruments were therefore widely applied over the last years in open surgery, endoscopy interventions as well as in robotic surgery. The aim of the article is to draw attention to the historical evolution of RF surgery, technological progress and application of radiofrequency electrosurgery in otorhinolaryngology.
Keywords:
electrosurgery, cut, coagulation, desiccation, fulguration, coblation, head, neck.
Authors:
K. Matler 1; P. Klečka 1; Pavel Komínek 3
; I. Stárek 3; I. Janík 4
Authors‘ workplace:
ORL oddělení Nemocnice ve Frýdku-Místku, p. o., primář MUDr. P. Klečka
1; ORL klinika Fakultní nemocnice Ostrava, přednosta doc. MUDr. P. Komínek, Ph. D., MBA
2; ORL klinika Fakultní Nemocnice ÚP, Olomouc, přednosta prof. MUDr. I. Stárek, CSc.
3; Laserové léčebné centrum Ostrava, primář MUDr. I. Janík, Ph. D.
4
Published in:
Otorinolaryngol Foniatr, 62, 2013, No. 1, pp. 40-47.
Category:
Survey Articles
Overview
Technický pokrok postupně umožnil široké využití radiofrekvenční (RF) chirurgie v otorinolaryngologii. Elektrochirurgie byla zavedena do praxe v r. 1926 neurochirurgem H. Cuschingem a fyzikem W. T. Boviem. V následujících letech Harris P. Mosher (1867–1954) použil toto zařízení na poli otorinolaryngologie ke koagulaci krvácejících míst v nose.
Zavádění RF elektrochirurgických metod bylo podmíněno hledáním nových postupů, které by urychlily operace, snížily perioperační morbiditu a zlepšily hojení. Nové elektrochirurgické přístroje to umožňují. Proto došlo v posledních letech k jejich širokému rozšíření jak u otevřených operací, endoskopických výkonů i v robotické operativě. Cílem článku je poukázat na historický vývoj RF chirurgie, technologický pokrok a aplikace radiofrekvenční elektrochirurgie v otorinolaryngologii.
Klíčová slova:
elektrochirurgie, řez, koagulace, desikace, fulgurace, koblace, hlava, krk.
ÚVOD
Pokrok v chirurgii je veden snahou o co nejméně invazivní výkon s co možná nejmenší perioperační morbiditou, rychlým a dobrým hojením rány, zkrácením operační doby a rekonvalescence. Ne nedůležitým aspektem je i cena operačního výkonu. Elektrochirurgické přístroje dosahují při řezu účinnou hemostázu, šetří čas, který by jinak byl potřebný k ligaci cév. Snižují incidenci vzniku pooperačních hematomů a séromů. Umožňují také dosáhnout požadovaného tkáňového efektu, kterého nemůže být dosaženo klasickým skalpelem.
Elektrochirurgie využívá princip konverze elektrické energie procházející tkání na tepelnou. Elektrický proud prochází tkáněmi cestou iontů obsažených ve tkáňových tekutinách. Díky elektrickému odporu tkání nabité částice kolidují a jejich kinetická energie se mění v tepelnou, samotná elektroda zahřívána není. Tepelným účinkem ve tkáni je dosaženo požadovaného chirurgického efektu.
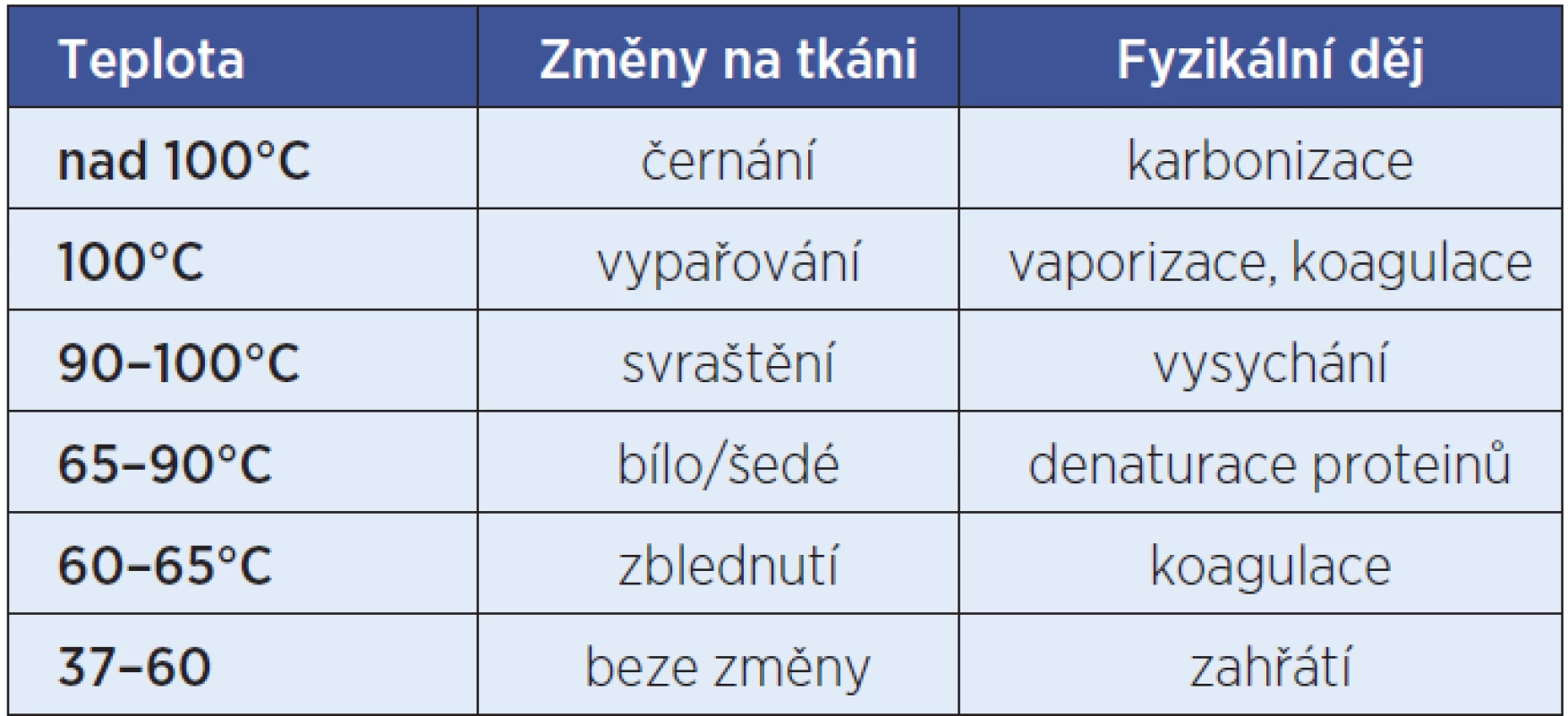
Výsledný tepelný účinek na tkáň je ovlivněn množstvím energie odevzdané tkáni, dobou, po kterou dochází k přeměně energie, velikostí plochy, na které dochází k přeměně energie, a odporem tkáně. V závislosti na dosažené teplotě pak dochází ve tkáních ke změnám (tab. 1).
V elektrochirurgické praxi se užívají dva základní systémy – monopolární a bipolární.
Ideální řezací nástroj rozděluje tkáň precizně, okamžitě, bez krvácení a umožňuje rychlé hojení tkáně. Při hledání takového nástroje bylo použito různých principů: radiofrekvenční proud, laser, ultrazvuk (14). Elektrochirurgický nástroj, pokud je užíván správně, má mnoho z těchto vlastností. Pokud je nástroj používán nedbale, riskuje chirurg obojí, jak okamžitou komplikaci, tak špatné hojení. Nadměrná energie a/nebo nadměrná koagulace způsobí zbytečnou karbonizaci a destrukci tkáně, která může podněcovat infekci, prodloužit hojení a zhoršit jizvení (24). V ORL lze elektrochirurgické přístroje použít k řezání a hemostáze a také k destrukci tkání uložených na povrchu nebo v hloubce.
ELEKTROCHIRURGIE V ORL
1.Řez
V otorinolaryngologii je stále nejvíce používán monopolární elektrochirurugický řez. Elektrochirurgický řez je bezkontaktní. Radiofrekvenční energie se do tkání přenáší jiskřením. K tepelné konverzi v buňkách dochází velmi rychle. Nitrobuněčná tekutina se intenzívně mění v páru, která roztrhne buněčnou stěnu, buňky doslova explodují. V místě působení energie dojde k narušení integrity tkáně, k řezu.
Současné elektrochirurgické jednotky nabízejí režimy monopolárního řezu s variabilním nastavením simultánní koagulace (režimy cut/coag, cut 2, 3, blend). Zjednodušeně řečeno se jedná o směsnou křivku řezacího a koagulačního proudu. Při řezu dochází dle tvaru křivky k menšímu či většímu tepelnému poškození okrajů řezu, a tím k menšímu či většímu krvácení. Jejich možnosti jsou dále rozšířeny celou paletou elektrod různých tvarů a délek. Jemnému řezu vyhovuje nejlépe jehlová elektroda s malým průřezem. Čím je plocha elektrody menší, tím je hustota proudu v ráně větší, a tím větší je tepelný účinek. Existují elektrody o různé velikosti hran. Pootočením takové elektrody v ráně je dosaženo různé hustoty proudu, a tedy různého řezacího a koagulačního účinku. Touto elektrodou je možno řezat jako klasickým skalpelem s variabilní hemostázou a příznivým hojením rány (obr. 1).

Výhodou je řez se simultánní koagulací. Zkrátí se tak operační doba, jsou menší peroperační krevní ztráty, přehlednější operační pole. Nevýhodou je, že elektrický proud prochází pacientem. Při nastavení příliš vysoké energie, použití silnější elektrody, pomalého pohybu elektrodou a dotyku elektrody s tkání dochází k většímu laterálnímu poškození okrajů. Je dosaženo dobrého koagulačního účinku, ale horšího a prodlouženého hojení rány.
Elektrochirurgický shaving
Jde o metodu chirurgického snesení epidermální nebo dermální léze horizontálním seříznutím kličkou. Řez obvykle dosahuje do střední vrstvy dermis bez poškození subkutánních tkání. Technika je vhodná pro kožní léze s minimální dermální komponentou (tab. 2, tab. 3). Excize lézí ve tváři by se měla provádět v režimu „cut“ (elektrický proud o vysoké frekvenci s nízkou voltáží), aby se zabránilo nadměrné tvorbě jizevnaté tkáně vznikající při termálním efektu koagulace. Kličkou lze také snášet drobné slizniční léze (fibromy, papilomy, hemangiomy) bez nutnosti sutury. Výhodou je snášení drobných lézí v hůře přístupných lokalitách bez nutnosti koagulace (obr. 2 – obr. 5).


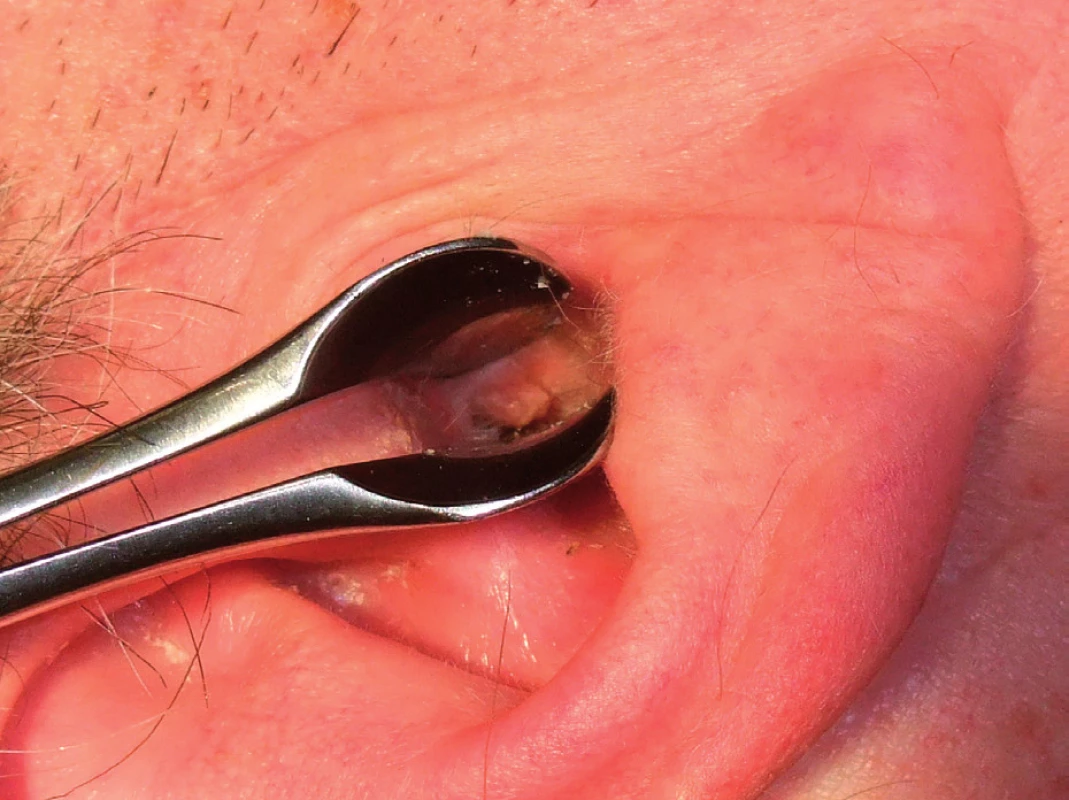
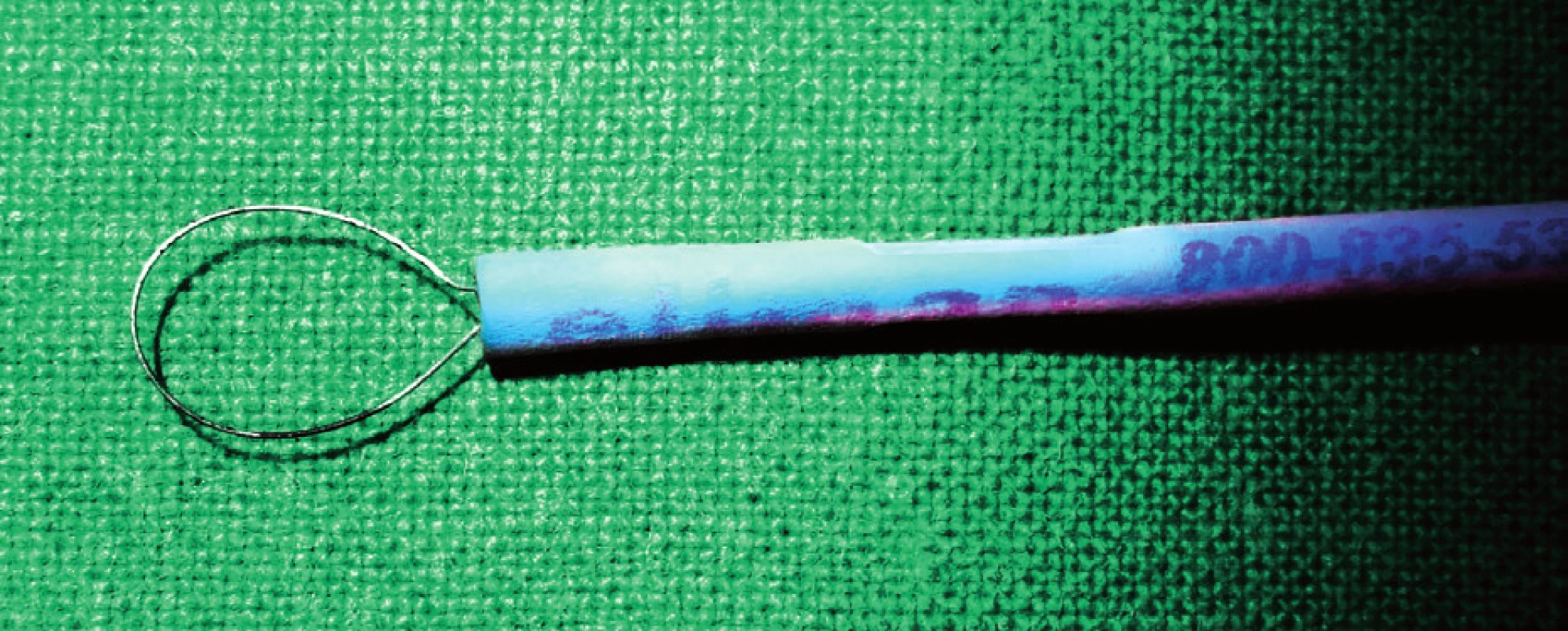
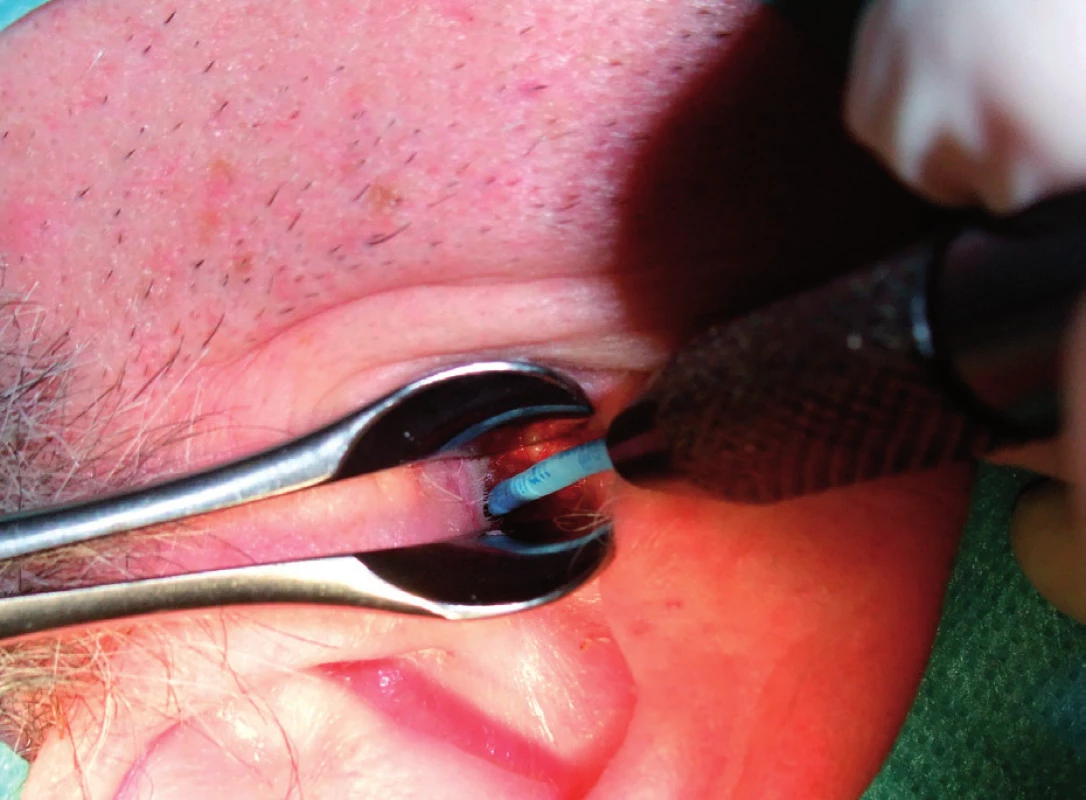
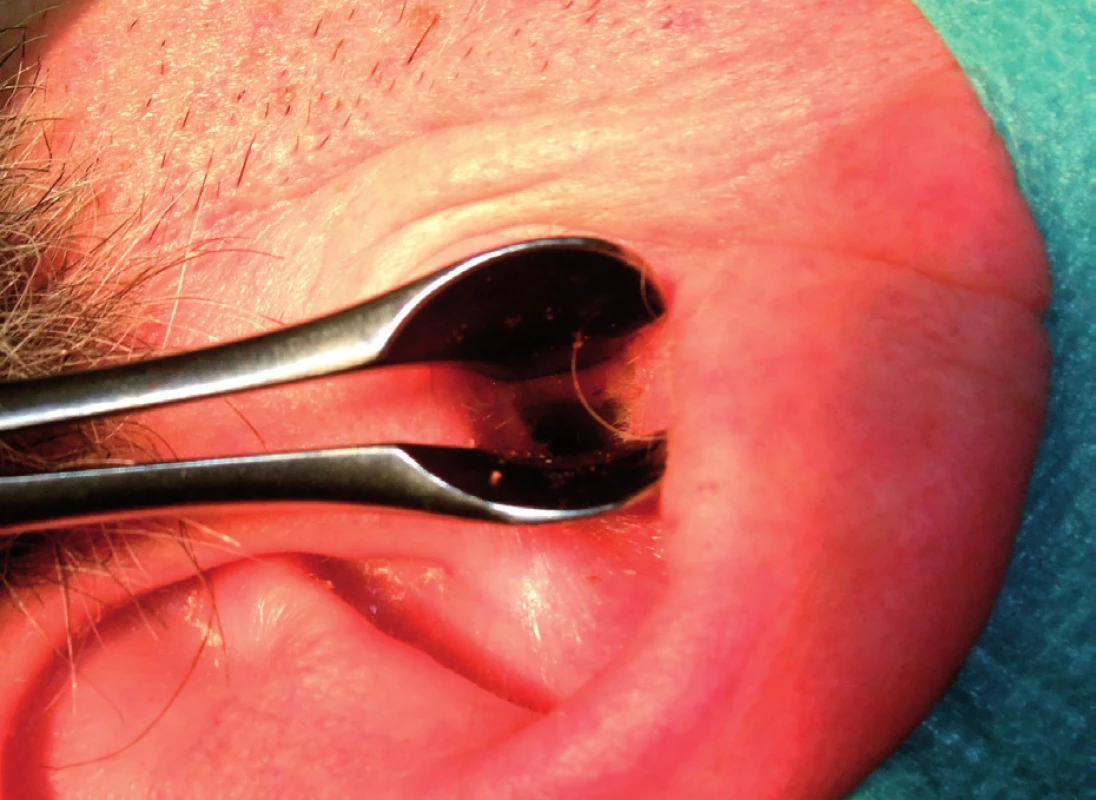
Resekce tonzilární tkáně
V enorální chirurgii je používán elektrochirurgický řez k resekci tonzilární tkáně, tonzilotomii či tonzilektomii. Již v roce 1890 Pymchon popsal tonzilektomii s použitím elektrokauteru, a to elektricky zahřátým platinovým drátkem. V dotazníkové práci P. Krishna a kol. (20) byla nejčastější metodou používanou v USA k tonzilektomii monopolární elektrochirurgie.
Podle práce autorů publikovaných v Cochrane databese není důkazů o tom, že by byla elektrochirurgická disekce lepší než klasicky prováděná tonzilektomie, i když existují důkazy, že při ní dochází k menším peroperačním krevním ztrátám, ale pooperační bolest je větší a riziko pooperačního krvácení je obdobné (28). K podobným závěrům dospěla i řada jiných autorů (21).
Radiofrekvenčně asistovaná uvulopalatoplastika (RAUP – radiofrequency asisted uvulopalatoplasty)
Jde o další možnost využití radiofrekvenční elektrodisekce v enorální chirurgii. RAUP je alternativou laser-asistované uvulopalatoplastiky (LAUP – laser-asisted uvulopalatoplasty) používané v terapii chrápání. Při správném nastavení, nejčastěji řez se simultánní koagulací, by měla být hodnota výstupní energie nastavena na nejnižší úroveň, která ještě umožňuje plynulý řez tkání.
Adenoidektomie
Adenoidektomie prováděná radiofrekvenční kyretou umožňuje odstranění adenoidní tkáně precizně, snadno, s minimálním krvácením a krátkou operační dobou (35). Durr v roce 2004 ve své práci uvádí, že elektrochirurgická adenoidektomie je ve srovnání s shaverem asistovanou adenoidektomií srovnatelná a levnější.
Laryngeální endoskopická chirurgie
Pro laryngeální endoskopickou chirurgii existují jemné monopolární elektrody určené k řezu. O elektrochirurgické chordektomii referoval Basterra v roce 2006.
2. Hemostáza
Stavění krvácení lze provést jak v monopolárním, tak bipolárním systému.
2.1. Monopolární systém
V monopolárním systému lze koagulovat cévy desikací nebo fulgurací. William Clark v roce 1914 pod mikroskopem pozoroval svrašťování buněk vystavených elektrickému proudu dehydratací. Efekt, kdy došlo k destrukci buněk dehydratací dříve než došlo k jejich karbonizaci, nazval desikací (8).
- Počátkem 20. století Simon Pozzi použil vysokofrekvenční proud o vysokém napětí a nízkém proudu k léčbě kožních nádorů. Techniku pojmenoval fulgurace. Doyen vylepšil tuto techniku přidáním zemnící elektrody pod pacienta. Zjistil, že to pomáhá proudu penetrovat do tkáně hlouběji. První použili slovo fulgurace Walter deKeating-Hart a Simon Pozze v roce 1907 (fulgurace vychází z latinského termínu fulgur pro jiskření), aby popsali povrchovou karbonizaci tkáně (30).
- Desikace je elektrochirurgická kontaktní metoda, při níž je elektroda o relativně velkém povrchu přiložena na krvácející tkáň. Je při ní používán proud podobný jako při řezu, ale o nižší intenzitě. Teplo vzniká pomaleji, šíří se tkání do hloubky, dochází ke koagulaci tkáně. Tento druh stavění krvácení se používá u povrchového krvácení (krvácení z venektasií nosního septa, z povrchově ulcerovaného tumoru). Používá se v léčbě teleangiektazií a pavoučkových névů. Tuto metodu lze použít při koagulaci tkáně či cévy uchopené pinzetou, přiložením elektrody k pinzetě.
- Fulgurace je elektrochirurgická nekontaktní metoda. Elektroda o relativně velkém povrchu (nejčastěji kuličková elektroda) je přiložena těsně nad krvácející tkáň. Používá se proud s vyšším napětím. Intenzita proudu musí být volena tak, aby proud překonal odpor vzduchové mezery, která působí jako elektrický izolátor. Dojde k elektrickému výboji, vytvoření elektrického oblouku. Jiskry směřují k místům s nejmenším elektrickým odporem, k cévám. K největším termickým změnám dochází v povrchové vrstvě tkáně. Má velmi destruktivní účinek. Fulguraci lze v ORL použít ke stavění krvácení z venektazií na nosním septu, teleangiektazií při Rendu-Oslerově nemoci, při krvácení povrchových nádorových ulcerací (obr. 6).
- Argonová plazmová koagulace (APC, argon plasma coagulation) byla poprvé použita v otevřené chirurgii koncem 70. let minulého století (26). Záhy byla využívána v endoskopické chirurgii. Argonová plazmová koagulace je obdobou fulgurace. Místo vzduchové mezery je používán proud inertního argonového plynu. APC je monopolární elektrochirurgická technika, která využívá elektrických výbojů argonového plynu v atmosféře ke koagulaci tkáně. Argon je biochemicky inertní, má malý elektrický odpor a je relativně levný. Výboje jsou generovány mezi aktivní elektrodou a léčenou tkání. K jejich vytvoření je používán střídavý proud o napětí 4 kV a frekvenci 350 kHz. Vzdálenost mezi elektrodou a tkání je 2–10 mm. Protože hloubka koagulace je několik mm než dojde k vytvoření izolační vrstvy koagulované tkáně, je její použití vhodné pro povrchovou léčbu. Proto se využívá k hemostáze a tkáňové devitalizaci, zejména v endoskopické chirurgii. Použití v ORL je podobné jako u fulgurace. Argonová plazmová koagulace se používá u endoskopického stavění krvácení v jícnu. Bylo popsáno použití APC k dosažení hemostázy při tonzilektomii (2).
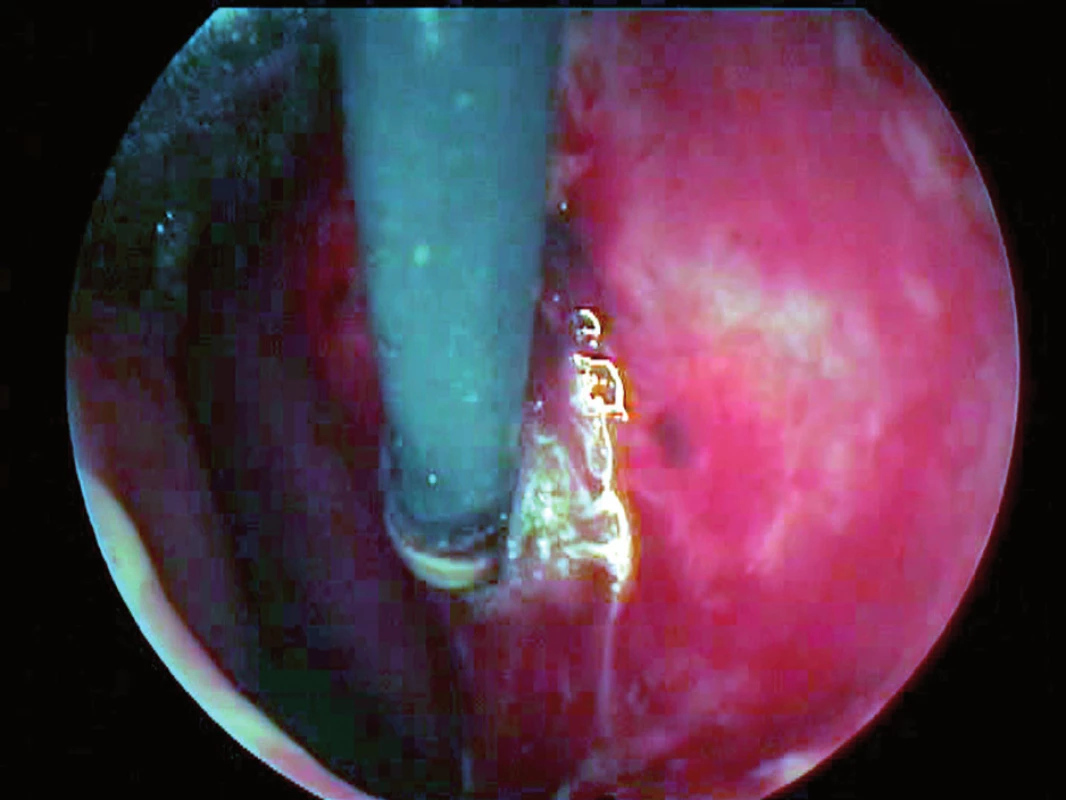
2.2. Bipolární systém
Klasickým příkladem hemostázy v bipolárním systému je „pinzetová“ bipolární elektrokoagulace, která je dnes standardní součástí téměř všech chirurgických výkonů. Koagulace v probíhá pouze mezi dvěma elektrodami v hrotech bipolárního nástroje (pinzety). Jeden z hrotů přivádí proud, druhý uzavírá elektrický okruh a odvádí proud zpět do elektrochirurgické jednotky. Je při ní využíván proud o malé intenzitě. Při její aplikaci dochází ke koagulaci tkáně bez dalšího šíření tepla do bezprostředního okolí. Bipolární pinzetou je možno koagulovat cévy do průměru 2 mm. Umožňuje koagulaci cév s minimálním poškozením nebo stimulací periferní nervové tkáně v okolí (např. při parotidektomii). Bipolární elektrokoagulace se používá při stavění krvácení při endoskopických výkonech v nosní dutině či laryngu. Elektrody mohou být součástí endoskopického sání nebo mohou být jako samostatné nástroje.
V roce 1998 uvedla na trh firma Valleylab (Valleylab, Tyco Healthcare Group LP5920 Longbow Drive Boulder, Colorado 80301-3299 USA) hemostatický systém LigaSure. Princip technologie je založen na současném tepelném působení radiofrekvenčního proudu a mechanického tlaku na stěnu cévy. Metodu pojmenovala systém pečetění cév (vesell sealing system). Systém koaguluje cévy do průměru až 7 mm (6). Technologii na obdobném principu představila firma Starion (Starion Instruments Corp.; Sunnyvale, Kalifornia, USA) – Tissue Welding™ technology (technologie svařování tkáně). Původně kardiovaskulární nástroj byl modifikován pro použití v ORL (ENTceps, Starion), který umožnil jeho použití při tonzilektomii. Metoda pečetění cév byla pospána u operací štítných žláz, parotidektomií a tonzilektomií. Její výhodou je zkrácení operační doby (33).
3. Povrchově destrukční metody
Elektrochirurgii lze využít k léčbě povrchově uložených lézí. Jedná se o cílenou tepelnou destrukci tkáně. K povrchové tkáňové destrukci se používají monopolární elektrochirurgické metody popsané výše u hemostázy jako desikace, fulgurace a argonová plazmová koagulace.
William Clark již v roce 1914 rutinně používal elektrochirurgický proces k odstranění malignit kůže, hlavy a krku, plic a děložního čípku. Proces nazýval termální desikace. Desikace je kontaktní eletrochirurgická metoda. Používá se v léčbě povrchových epidermálních lézí jako jsou bazaliomy, hemangiomy, veruky, kapilární névy, kondylomata, mollusca contaminosa, seborhoické keratózy, akantokeratózy.
Nastavení energie u kožních lézí je nízké, 10–20 W. Příkladem využití APC v ORL při povrchové tkáňové destrukci je objemová tkáňová redukce hypertrofické sliznice dolních lastur (3). APC se používá v ORL v paliativní onkologii k zmenšení masy tumorózní tkáně a hemostáze při krvácení z nádorových vředů (16). Bergler W. a kol. popsali v roce 1997 použití APC v laryngální endoskopické chirurgii k terapii recidivující papilomatózy.
4. Koblace
Poměrně novou metodou je tkáňová koblace, bi nebo multipolární systém využívající účinky excitovaných částic plazmy. Jedná se o multipolární elektrochirurgický nástroj. Na hrotu pracovního nástroje je multipolární systém, který je oplachován médiem, nejčastěji fyziologickým roztokem. Radiofrekvenční proud excituje ionty média, vzniká tzv. plazma. Energie emitovaná excitovanými částicemi narušuje vazbu mezi buňkami a dochází k rozpadu tkáně za nízké teploty 40–60°C. Rozrušená tkáň je simultánně odsávána.
Používá se v chirurgii tonzil. Tonzilární tkáň je odstraňována enkapsulárně. Její výhody proti ostatním metodám jsou však sporné (5). Ve Friedmanově retrospektivní studii (13) měla koblační tonzilotomie menší pooperační morbiditu v porovnání s RF ablací tonzil.
Lowe v národní studii Anglie a Severního Irska v r. 2004, do které bylo zařazeno celkem 13 554 pacientů, uvádí vyšší riziko krvácení u pacientů operovaných monopolární chirurgií a koblací ve srovnání s klasickou operací chladnými nástroji se simultánní bipolární koagulací (23).
Jiní autoři při srovnání klasické TE se simultánní bipolární elektrokoagulací a koblací nezjistili rozdíl v pooperační morbiditě, pooperačním krvácení a délkou operace (1).
Koblace se používá při chirurgických intervencích na měkkém patře a kořeni jazyka. Bylo popsáno použití koblace u operací dolních nosních lastur v léčbě hypertrofické rýmy a operace nosních polypů. Eloy v roce 2009 ve své práci uvádí, že při operaci nosní polypózy koblační technikou jsou peroperační krevní ztráty statisticky menší ve srovnání s polypektomií asistovanou shaverem (12). Použití koblační techniky v endonazální operativě nosních dutin a lební baze popsal v roce 2010 Kostrzewa (19).
5. Termoparacentéza
Paracentézu v léčbě chronické sekretorické mediootitidy je možno provést monopolární nebo bipolární elektrodou. Jedná se o obdobu laserové paracentézy – termoparacentézu. V roce 1867 provedl Voltolini paracentézu pomocí galvanického kauteru. O 100 let později, v r. 1978, Saito paracentézu pomocí jehly zahřívané elektrokauterem zopakoval. Tepelná perforace velikosti 1/8 bubínku zůstala pro ventilaci otevřená až 3 měsíce. Mono a bipolární radiofrekvenční paracentézu popsal Tolsdorf v r. 1997.
Termoparacentéza je mikrochirurugická operační technika. Její výhodou je minimální nekróza okrajů rány, bez krvácení. Ke zhojení perforace dochází po 3–4 týdnech, středouší tak zůstává na rozdíl od klasické paracentézy otevřené pro dostatečnou ventilaci po 3–4 týdny (38).
6. Radiofrekvenční objemová redukce tkáně
Od počátku 90. let minulého století dochází k rozvoji radiofrekvenční objemové redukci tkáně (RFVTR – radiofrequency volumetric tissue reduction). Tato metoda má řadu synonym: RFITT – radiofrequency induced thermotherapy, RFA – radiofrequency ablation, RFTA – radiofrequency termoablation.
Princip je založen na hluboké kontaktní desikaci. Elektroda je zanořena do tkáně. Radiofrekvenční proud pomalu zahřívá tkáň, kterou prochází. Dochází k vysoušení buněk, desikaci. Následně je vytvořena termální léze, která je v průběhu hojení nahrazena jizevnatou tkání (32). K RFVTR bývá používána monopolární nebo bipolární elektroda. Nevýhodou monopolární elektrody je, že proud prochází pacientem. Další možnou nevýhodou je, že se proud v tkáni šíří nerovnoměrně, a to cestou nejmenšího elektrického odporu (cévy). Tvar léze tak může být nepředvídatelný.
V poslední době se také používá tepelně kontrolovaná radiofrekvenční termoablace (TCRF, TCRFA, TCRFVT) (36). Součástí hrotu elektrody je termostat nebo je elektroda ochlazována fyziologickým roztokem tak, aby teplota elektrody nepřesáhla 100°C (Cool-tipTM RF tissue ablation system, Valeylab). Někteří autoři nezbytnost tepelně kontrolované RFVTR zpochybňují (37).
RFVTR se v ORL nejčastěji používá k terapii hypertrofické sliznice dolních lastur (RF turbinoplastika), operaci krčních mandlí, k redukci tkání měkkého patra a kořene jazyka v léčbě poruch dýchání ve spánku.
Od té doby, kdy Li v roce 1998 poprvé publikoval výsledky RFVTR v terapii hypertrofie dolních lastur, byla bezpečnost a účinnost této metody dobře demonstrována s přihlédnutím nejen k subjektivnímu zlepšení, ale také k objektivním změnám nosní funkce (34, 39).
RF turbinoplastiku lze provést v lokální anestezii. Nevyžaduje nosní tamponádu. Nedochází k poruše mukociliární funkce. Nedochází ke zvýšené tvorbě krust. Pacient může jít po výkonu domů. Pooperačně způsobuje pouze malý diskomfort a má malé riziko komplikací (18). Dlouhodobé výsledky RF turbinoplastik publikovali ve své práci autoři Lin H. C. a kol.v roce 2010. Práce byla zaměřena na sledování subjektivních parametrů (nosní obstrukci, nosní sekreci, kýchání, svědění nosu a svědění očí). Ačkoliv časem docházelo ke horšení výsledků, i po 5 letech po operaci bylo zlepšení symptomů signifikantní. Fischer a kol. popsali v roce 2006 metodu RFVTR u nosní polypózy. Podle autorů je RFVTR dobře tolerovaná jednodenní chirurgická metoda prováděná v lokální anestezii a mohla by být metodou volby u recidivující nosní polypózy.
Pro odstranění nebo zmenšení krčních mandlí bylo jako alternativa tradiční tonzilektomie vyvinuto několik operačních technik, většinou založených na elektrochirurgii. Tyto techniky jsou úspěšné v odstranění tonzil a v menším pooperačním krvácení, ale ne v redukci pooperační bolesti (27). Obdobně je tomu i u RFVTR tonzil (10). RFVTR měkkého patra (somnoplastika) byla poprvé v terapii chrápání popsaná v roce 1998 Powelem a kol. (31). Pozdější studie ukázaly, že tato metoda je hodnotným nástrojem v léčbě chrápání a poruch dýchání během spánku a že je spojena s nízkou pooperační morbiditou (9). Powel a kol. později v r. 1997 popsali RFVTR kořene jazyka jako efektivní a bezpečnou metodu v zmenšení objemu kořene jazyka (32, 29) (obr. 7).
Byla popsána i radiofrekvenční redukce objemu kořene jazyka transcervikálně nebo pomocí endoskopu. Autoři Cihelek S. a kol. nezaznamenali žádnou pooperační komplikaci, proto považují použítí endoskopu za bezpečnější (4, 7). RFVTR je také používána v onkologii k paliativní léčbě nádorů k redukci tumorózní masy (22). Tato metoda byla také popsána Cunninghamem v roce 2010 v léčbě linguální štítné žlázy.
ZÁVĚR
Používání RF elektrochirurgie v otorinolaryngologii umožňuje zkrátit operační dobu, snižuje peroperační krevní ztráty a v mnoha případech zmenšuje pooperační morbiditu. Zavádění elektrochirurgických metod do praxe je vedeno snahou o zkrácení operační doby, zmenšení peroperačních krevních ztrát, zlepšení pooperační morbidity, zkrácení doby hojení a rekonvalescence. V řadě elektrochirurugických operací tomu tak je. Pomocí RF elektrochirurgie lze provádět některé výkony ambulantně v lokální anestezii. U některých operací dochází k menším peroperačním krevním ztrátám, ale pooperační morbidita je stejná jako u jiných metod.
Adresa pro korespondenci:
MUDr. Karel Matler
ORL oddělení
Nemocnice ve Frýdku-Místku, p.o.
E. Krásnohorské 321
738 18 Frýdek Místek
e-mail: k.matler@centrum.cz
Sources
1. Bäck, L., Paloheimo M., Ylikoski, J.: Traditional tonsillectomy compared with bipolar radiofrequency thermal ablation tonsillectomy in adults A pilot study Arch. Otolaryngol. Head Neck Surg., 127, 2001, s. 1106–1112.
2. Bergler, W., Huber, K., Hammerschmitt, N., Hörmann, K.: Tonsillectomy with argon plasma coagulation: Evaluation of pain and hemorrhage. Laryngoscope, 111, 2001, s. 1423–1429.
3. Bergler, W. F., Sadick, H., Hammerschmitt, N., Oulmi, J., Hörmann, K.: Long-term results of inferior turbinate reduction with argon plasma coagulation. Laryngoscope, 111, 2001, s.1593–1598.
4. Blumen, M. B., Coquille, F., Rocchicioli, C., Mellot, F., Chabolle, F.: Radiofrequency tongue reduction through a cervical approach: A pilot study. Laryngoscope, 116, 2006, 10, s. 887–893.
5. Burton, M. J., Doree, C.: Coblation versus other surgical techniques for tonsillectomy. Cochrane Database of Systematic Reviews, 3, 2007.
6. Carbonell, A. M.,. Joels, Ch. S., Kercher, K. W.,. Matthews, B. D., Sing, R. F., Heniford, B. T.: A comparison of laparoscopic bipolar vessel sealing devices in the hemostasis of small, medium, and large-sized arteries. Journal of Laparoendoscopic & Advanced Surgical Techniques, 13, 2003, 6, s. 377–380.
7. Civelek, S., Cakir, B., Emre, I., Ozcelik, M., Turgut, S.: Glidescope video laryngoscope-assisted tongue base radiofrequency for the treatment of obstructive sleep apnea: Pilot study. J. Otolaryngol. Head Neck Surg., 39, 2010, 4, s. 329–334.
8. Clark, W. A.: The desiccation treatment of congenital and new growths of the skin and mucous membranes. JAMA, 63, 1914, 11, s. 925–929.
9. Coleman, S. C., Smith, T. L.: Midline radiofrequency tissue reduction of the palate for bothersome snoring and sleep disordered breathing: A clinical trial. Otolaryngol. Head Neck Surg., 122, 2000, s. 387–394.
10. Coticchia. J. M., Yun, R. D., Nelson, L., Koempel, J.: Temperature-controlled radiofrequency treatment of tonsillar hypertrophy for reduction of upper airway obstruction in pediatric patients. Arch. Otolaryngol. Head Neck Surg., 132, 2006, 4, s. 425–430.
11. Cushing, H.: Electrosurgery as an aid to the removal of intracranial tumors. Surg. Gynecol. Obstet., 47, 1928, s. 751–784.
12. Eloy, J. A., Walker, T. J., Casiano, R. R., Ruiz, J. W.: Effect of coblation polypectomy on estimated blood loss in endoscopic sinus surgery. Am. J. Rhinol. Allergy, 23, 2009, 5, s. 535–539.
13. Friedman, M., LoSavio, P., Ibrahim, H., Ramakrishnan, V.: Radiofrequency tonsil reduction: safety, morbidity, and efficacy. Laryngoskope, 113, 2003, s. 882–887.
14. Glover, J. L., Bendick, P. L., Link,W. J.: The use of the termal knifes in surgery: electrosurgery, lasers, plasmascalpel. Curr. Probl. Surg., 15, 1978, s. 1–78.
15. Goycoola, M. V., Cubillod, P. M., Martinez, G. C.: Tonsillectomy with a suction coagulator. Laryngoscope, 92, 1982, s. 818–819.
16. Hauser, U., Hoffmann, T. K., Balló, H., Bier, H.: Argon plasma coagulation (APC) in palliative surgery of head and neck malignancies. Laryngoskope, 112, 2002, 7, s. 1275–1280.
Histomorphologic study of nasal turbinates after surgical treatment: A comparison of laser surgery and radiofrequency-induced thermotherapy effects in animals. Acta Oto-Laryngologica, 129, 2009, 5, s. 550–555.
17. Hockstein, N. G., Weinstein, G. S., O'malley, Jr. B. W.: Maintenance of hemostasis in transoral robotic surgery. ORL J. Otorhinolaryngol. Relat. Spec., 67, 2005, 4, s. 220–224.
18. Kezirian, E. J., Powell, N. B., Riley, R. W., Hester, J. E.: Incidence of complications in radiofrequency treatment of the upper airway. Laryngoscope, 115, 2005, 7, s. 1298–1304.
19. Kostrzewa, J. P., Sunde, J., Riley, K. O., Woodworth, B. A.: Radiofrequency coblation decreases blood loss during endoscopic sinonasal and skull base tumor removal. ORL J. Otorhinolaryngol. Relat. Spec., 72, 2010, 1, s. 38–43.
20. Krishna, P., LaPage, M. J., Hughes, L. F., Lin, S. Y.: Current practice patterns in tonsillectomy and perioperative care. Int. J. Pediatr. Otorhinolaryngol., 68, 2004, 8, s. 779–784.
21. Leinbach, R. F., Markwell, S. J., Colliver, J. A., Lin, S. Y.: Hot versus cold tonsillectomy: a systematic review of the literature. Otolaryngol. Head Neck Surg., 129, 2003, 4, s. 360–364.
22. Liukko, T., Mäkitie, A. A., Markkola, A., Ylikoski, J., Bäck, L.: Radiofrequency induced thermotherapy: an alternative palliative treatment modality in head and neck cancer. Eur. Arch. Otorhinolaryngol., 263, 2006, 6, s. 532–536.
23. Lowe, D., van der Meulen, J.: Tonsillectomy technique as a risk factor for postoperative haemorrhage. Lancet, 364, 2004, s. 697–702.
24. Madden, J. E., Edlich, R. F., Custer, J. R., Panek, J. H., Thual, J., Wangensteen, O. H..: Studies in the management of the contaminated wound. IV. Resistence to the infection of surgical wounds made by knife, electrosurgery and laser. Am. J. Surg., 119, 1970, s. 222–224.
25. Matler, K., Klečka P., Janík, I., Komínek, P.: Základy radifrekvenční elektrochirurgie. Otorinolaryng. a Foniat. /Prague/, 59, 2010, 3, s. 156–163.
26. Morrison, Jr. C. F.: Inventor; valleylab inc., assignee. Electrosurgical method and apparatus for initiating an electrical discharge in an inert gas flow. United States Patent 4040426, 1977.
27. Parsons, S. P., Cordes, S. R., Comer, B.: Comparison of posttonsillectomy pain using the ultrasonic scalpel, coblator, and electrocautery. Otolaryngol. Head Neck Surg., 134, 2006, s. 106–113.
28. Pinder, D. K., Hilton, M. P.: Dissection versus diathermy for tonsillectomy. Cochrane Database of Systematic Reviews, 2001, 4.
29. Plzák, J., Zábrodský, M., Kastner, J., Klozar, J., Betka, J.: Uvulopalatofaryngoplastika kombinovaná s radiofrekvenční termoterapií kořene jazyka v léčbě obstrukčního syndromu spánkové apnoe. Otorinolaryng. a Foniat. /Prague/, 58, 2009, 3, s. 140–143.
30. Pollack, S. V., Carruthers, A., Grekin, R. C.: The history of electrosurgery. Dermatol Surg., 26, 2000, 10, s. 904–908.
31. Powell, N. B., Riley, R. W., Troell, R. J., Li, K., Blumen, M. B., Guilleminault, C.: Radiofrequency volumetric tissue reduction of the palate in subjects with sleep-disordered breathing. Chest, 113, 1998, 5, s. 1163–1174.
32. Powell, N. B., Riley, R. W., Troell, R. J., Blumen, M. B., Guilleminault, C.: Radiofrequency volumetric reductionof the tongue: a porcine pilot study for the treatment of obstructive sleep apnea syndrome. Chest, 111, 1997, 5, s. 1348–1355.
33. Prokopakis, E. P, Lachanas, V. A., Vardouniotis, A. S., Velegrakis, G., A.: The use of the Ligasure vessel sealing system in head and neck surgery: A report on six years of experience and a review of the literature. B-ENT, 6, 2010, 1, s. 19–25.
34. Rhee, C. S., Kim, D. Y., Won, T. B. et al.: Changes of nasal function after temperature controlled radiofrequency tissue volume reduction for the turbinate. Laryngoscope, 111, 2001, 1, s. 153–158.
35. Shehata, E. M., Ragab, S. M., Behiry, A. B., Erfan, F. H., Gamea, A. M..: Telescopic-assisted radiofrequency adenoidectomy: A prospective randomized controlled trial. Laryngoscope, 115, 2005, 1, s. 162–166.
36. Stuck, B. A., Starzak, K., Verse, T., Hörmann, K., Maurer, J. T.: Complications of temperaturecontrolled radiofrequency volumetric tissue reduction for sleep-disordered breathing. Acta Otolaryngol., 123, 2003, 4, s. 532–535.
37. Taliaferro, C.: Submucosal radiosurgical uvulopalatoplasty for the treatment of snoring: Is monitoring of tissue impedance and temperature necessary? Otolaryngology Head and Neck Surg., 124, 2001, s. 46–50.
38. Tolsdorff, P.: Bipolar thermoparacentesis: A new method of heat-myringotomie for middle ear ventilation. XVI. World Congress of Otorhinolaryngology, Head and Neck Surgery, 1997, Sydney, International Proceedings Divisions, s. 1053–1058.
39. Zborayová, K., Ryška, A., Lánský, M., Čelakovský, P., Janušková, V., Vokurka, J.: Histomorfologic study of nasal turbinates after surgical treatment: A comparison of laser surgery and radiofrequency-induced thermotherap effects in animals. Acta Oto-Laryngologica, 129, 2009, 5, s. 550–555.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)Article was published in
Otorhinolaryngology and Phoniatrics

2013 Issue 1
-
All articles in this issue
- Výživa u pacientů s nádory hlavy a krku
- Zkušenosti s lokální kortikoterapií náhlých poruch sluchu kochleárního původu
- Současné možnosti magistraliter přípravy v otorinolaryngologii
- Invertovaný sinonazální papilom – současné principy chirurgické léčby
- Dekompresia saccus endolymphaticus v liečbe Menierovej choroby
- Endoskopická transkarunkulární mediální orbitotomie jako přístup k ošetření posttraumatického krvácení z a. ethmoidalis anterior
- Radiofrekvenční elektrochirurgie v otorinolaryngologii
- Doporučený diagnostický a terapeutický postup pro pracoviště zajišťující diagnostiku a chirurgickou léčbu poruch dýchání ve spánku u dospělých pacientů
- Doporučený diagnostický a terapeutický postup pro pracoviště zajišťující diagnostiku a chirurgickou léčbu poruch dýchání ve spánku u dětských pacientů do 15 let
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Současné možnosti magistraliter přípravy v otorinolaryngologii
- Invertovaný sinonazální papilom – současné principy chirurgické léčby
- Radiofrekvenční elektrochirurgie v otorinolaryngologii
- Zkušenosti s lokální kortikoterapií náhlých poruch sluchu kochleárního původu

