Slizniční pemfigoid - úskalí diagnostiky
Mucosal Pemphigoid – Diagnostic Obstacles
Pemphigoid belongs to a group of autoimmune diseases, characterised by the presence of autoantibodies against structural components of the dermal-epidermal junction, with the formation of subepithelial blisters. Clinical manifestation is very variable and can be associated with diagnostic delay. We report a case of 83years-old female with oral mucosa involvement in mucous membrane pemphigoid and review of the current literature. This case report emphasizes the importance of direct immunofluorescence as a diagnostic tool.
Keywords:
bullous pemphigoid, mucous membrane pemphigoid, oral cavity, immunofluorescency
Authors:
Jana Krtičková 1
; V. Radochová 2; D. Hadži Nikolov 3; Z. Dufek 1; Jana Šatanková 1
Authors‘ workplace:
Klinika otorinolaryngologie a chirurgie hlavy a krku, Fakultní nemocnice Hradec Králové, Lékařská fakulta v Hradci Králové Univerzity Karlovy v Praze, přednosta prof. MUDr. V. Chrobok, CSc., Ph. D.
1; Stomatologická klinika, Fakultní nemocnice Hradec Králové, Lékařská fakulta v Hradci Králové Univerzity Karlovy v Praze, přednosta doc. MUDr. R. Slezák, CSc.
2; Fingerlandův ústav patologie, Fakultní nemocnice Hradec Králové, Lékařská fakulta v Hradci Králové Univerzity Karlovy v Praze, přednosta prof. MUDr. A. Ryška, Ph. D.
3
Published in:
Otorinolaryngol Foniatr, 63, 2014, No. 4, pp. 239-242.
Category:
Case History
Overview
Pemfigoid patří do skupiny puchýřnatých autoimunitních onemocnění, charakterizovaných přítomností autoprotilátek proti proteinům dermo-epidermální junkce, s tvorbou subepiteliálních puchýřů. Klinický obraz bývá proměnlivý a stanovení diagnostiky pak může být pozdní. Cílem kazuistického sdělení je prezentace případu 83leté pacientky s postižením sliznice ústní dutiny jako projevem slizničního pemfigoidu a současně uvedení literárního přehledu k dané problematice. V diagnostice puchýřnatých onemocnění zdůrazňujeme nezastupitelnost imunofluorescenčního vyšetření.
KLÍČOVÁ SLOVA:
bulózní pemfigoid, slizniční pemfigoid, ústní dutina, imunofluorescencenční vyšetření
ÚVOD
Pemfigoid zařazujeme do skupiny autoimunitních puchýřnatých onemocnění, typických tvorbou autoprotilátek proti proteinům dermo-epidermální junkce. V roce 1953 Lever rozlišil klinicky i histopatologicky pemfigus od pemfigoidu (13). Popsal akantolýzu a intraepidermální patologii charakteristickou pro pemfigus a termín pemfigoid ustanovil pro patologii subepidermálně. Později Jordon a kol. objevili autoprotilátky u bulózního pemfigoidu (13, 14). Od té doby je detekce protilátek rozhodující pro stanovení diagnózy. Rozeznáváme několik typů - bulózní pemfigoid, slizniční (jizevnatý) pemfigoid a gestační pemfigoid.
KAZUISTIKA
Třiaosmdesátiletá pacientka se v dubnu 2013 dostavila na ambulanci Kliniky otorinolaryngologie a chirurgie hlavy a krku FN Hradec Králové. Udávala občasné pálení v ústech, polykací obtíže a hmotnostní úbytek. Anamnesticky byl zjištěn stav po cholecystektomii a levostranné nefrektomii pro litiázu před mnoha lety. V březnu 2013 podstoupila ablaci prsu a exenteraci axily vpravo pro karcinom, bez nutnosti pooperační radioterapie. Dále je sledována pro arteriální hypertenzi a astma. Pacientka užívá bronchodilatantia, inhibitory protonové pumpy, inhibitory aromatázy, kalium chloratum, vitamin D3 a analoga vasopresinu.
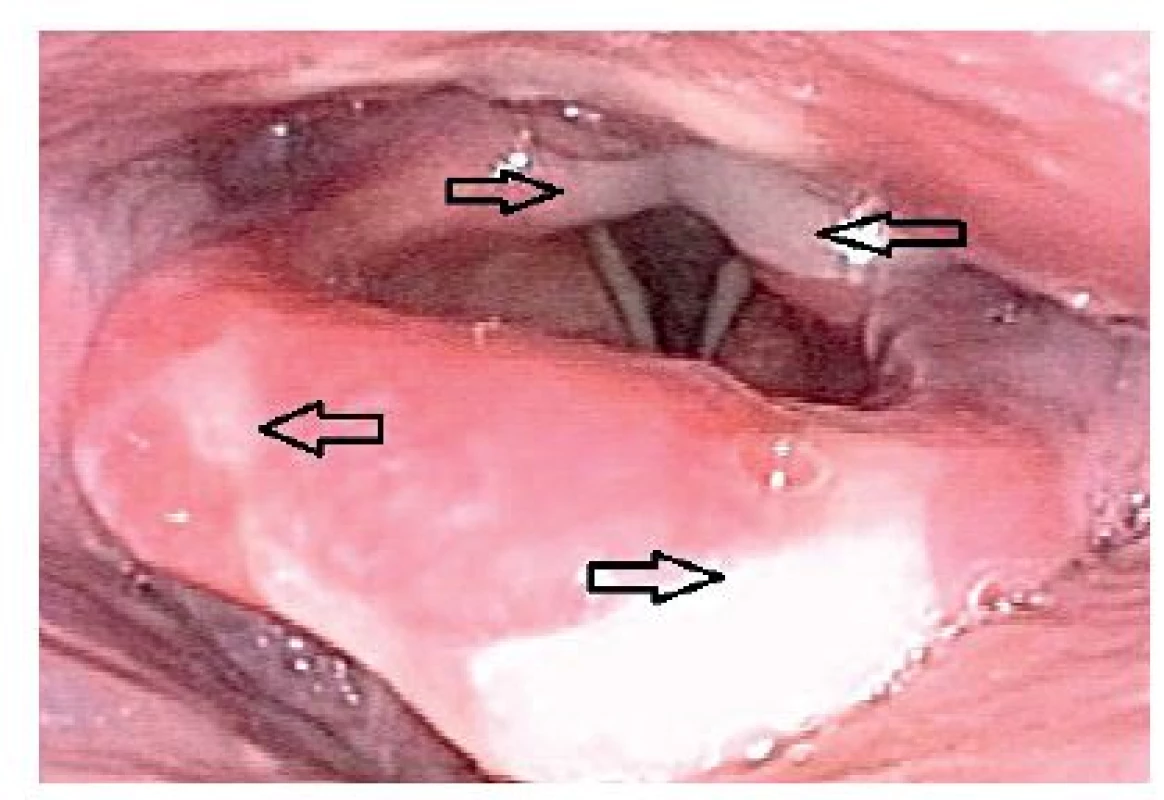
Ataky zhoršeného polykání a tvorbu povlaků v ústech byly dle pacientky dávány do souvislosti s otlaky od zubní protézy a trvaly „roky“. Vyšetřením jsme zjistili klidnou ústní dutinu. Na lingvální a částečně i na laryngeální ploše epiglotis, dále na levé aryepiglotické řase a obou arytenoidních hrbolech byly patrné bělavé eroze, hlasivky a piriformní recesy byly klidné (obr. 1). Vyšetřující lékař vyslovil podezření na systémové onemocnění, provedl kultivační vyšetření, které nepotvrdilo mykotickou afekci. RTG-kontrastní vyšetření polykacího aktu a pasáž jícnem byly v normě.
Vzorek z epiglotis, odebraný v lokální anestezii za pomocí fibroskopie, histologicky prokázal fragmenty pravidelně vyzrávajícího dlaždicobuněčného epitelu, úlomek smíšeně zánětlivě inflitrované nespecifické granulační tkáně a drobný fragment fibrinózně leukocytární pablány, dysplastické změny ani maligní nádorové struktury nebyly zastiženy. Při další ambulantní kontrole ke kompletaci výsledků výše uvedených vyšetření jsme pozorovali zhoršení ve smyslu rozsáhlého postižení. Byly pozorovány eroze na bukální sliznici, na pravé straně epiglotis a v hypofaryngu. Důkladnou revizí dosavadní anamnézy jsme zjistili následující údaje: od r. 2009 byla pacientka sledována na gynekologii pro recidivující tvorbu puchýřů na vnitřní straně velkých stydkých pysků, léčba lokálními přípravky byla bez většího efektu. Gynekolog odeslal pacientku na kožní pracoviště, kde v diferenciální diagnóze bylo pomýšleno na kandidózu vulvy, puchýřnatá onemocnění, včetně m. Behçet, benigní familiární pemfigus, event. malignitu. Na gynekologii pak byla odebrána histologie, kdy nebylo možné stanovit jednoznačnou diagnózu vzhledem k absenci povrchového dlaždicobuněčného epitelu. Stříbření dle Grocota neprokázalo přítomnost mykotických organismů. Gynekologem byla doporučena kontrola v čase a eventuálně zopakování odběru. Oční vyšetření v r. 2009 neprokázalo patologické změny. V březnu 2011 pacientka opět vyšetřena na kožním pracovišti pro stejné obtíže, tvořily se puchýře v genitální oblasti. Nyní bylo vysloveno podezření na diagnózu lichen sclerosus et atrophicus, doporučena byla lokální dermatologická externa s antimykotickým, antibiotickým a imunosupresivním účinkem. V prosinci 2012 na kožním pracovišti byl proveden další odběr z oblasti genitálii. Histologicky se jednalo o částice bez epiteliálního krytu, v horním koriu zmnožení a dilatace cév, difuzně smíšený zánětlivý infiltrát. Pro onemocnění lichen sclerosus a atrophicus mikroskopický nález nesvědčil, ale bylo podezření, že může jít o vzácnou jednotku vulvitis ZOON, někdy také označována jako vulvární purpura.
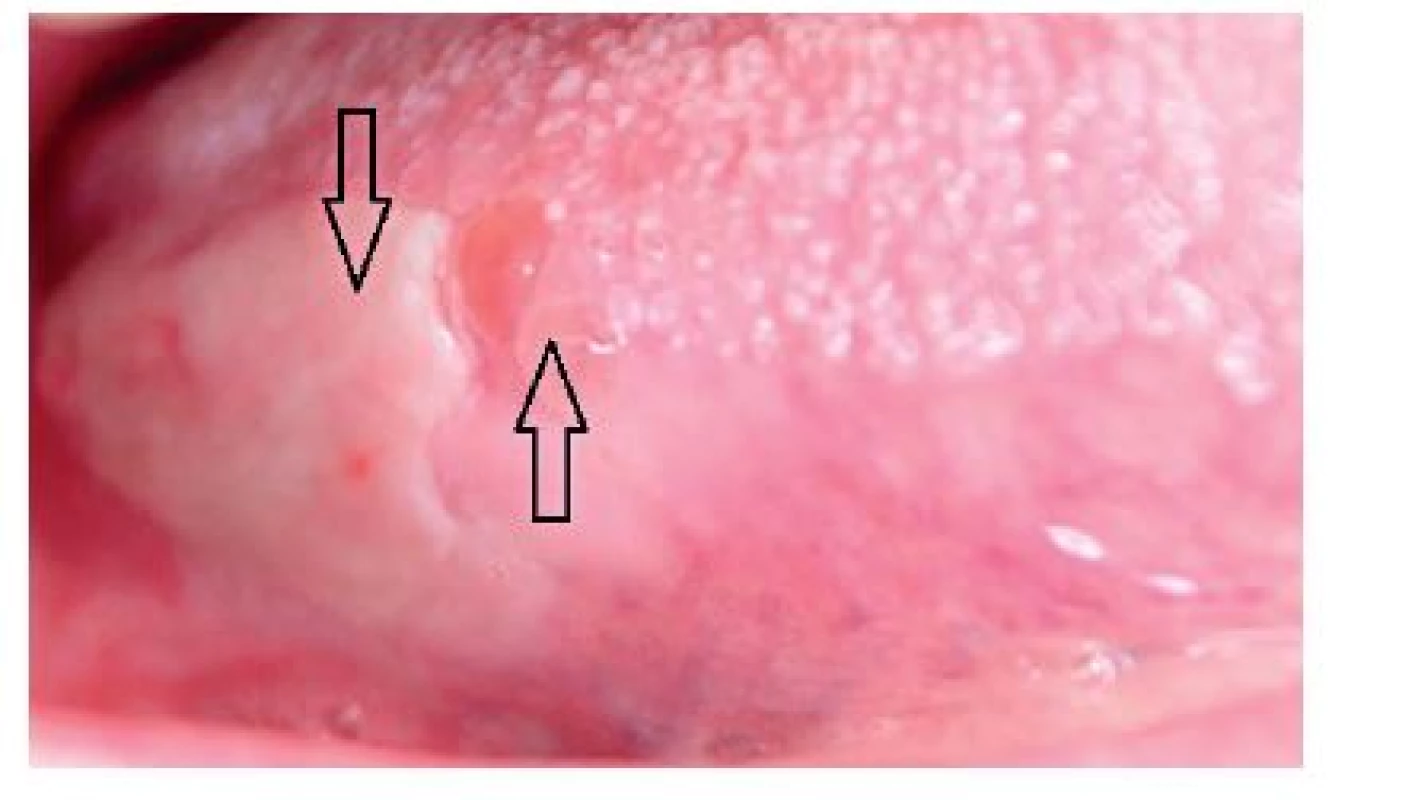
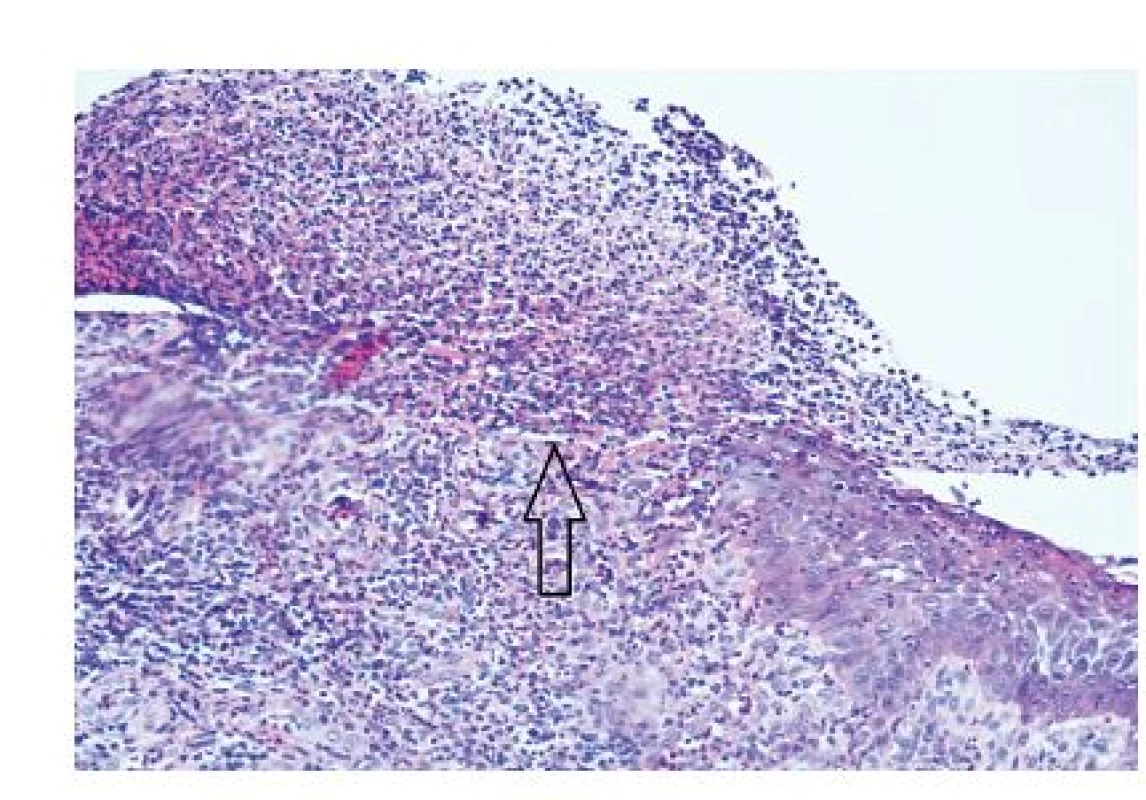
Po získání anamnézy podezření na systémové onemocnění zesílilo a pacientka byla konzultována na oddělení orální medicíny Stomatologické kliniky FN Hradec Králové. Stomatologem byla vyslovena suspekce na pemfigoid, v diferenciální diagnostice zvažován pemfigus vulgaris. Puchýře a eroze na hraně jazyka vpravo jsou patrné na obr. 2. Byla provedena biopsie z postižené oblasti a z klinicky zdravé sliznice ústní. Jeden vzorek byl vložen do formalínu, k barvení hematoxylin-eosin pro světelnou mikroskopii, druhý vzorek odeslán nefixovaný pro přímé imunofluorescenční vyšetření. Bioptický vzorek byl na povrchu krytý pravidelným dlaždicobuněčným epitelem, který byl při jednom okraji exulcerován (obr. 3). Ve stromatu částice byl převážně chronický zánětlivý infliltrát s tvorbou lymfoidních agregátů. Mikroskopický nález byl dosti diskrétní, v zásadě však neodporoval klinické diagnóze puchýřnatého onemocnění s tvorbou puchýřů, např. pemfigoidu či pemfigu. Imunofluorescenčním vyšetřením protilátek byla prokázána pozitivita C3 a IgG, zjištěna lineární fluorescence proti bazální membráně epitelu, nález svědčil pro pemphigoid (obr. 4).

Po stanovení diagnózy byla pacientka léčena methylprednisolonem v dávce 48 mg za den s postupným snižováním dávky po 8 mg. Po 1 měsíci léčby byla léčena dávkou 8 mg methylprednisolonu za den. Dávka byla dále po 3 měsících snížena na 4 mg methylprednisolonu za den, kterou pacientka dosud užívá. Další snižování dávky již bylo provázeno rekurencí lézí v ústn dutině, proto byla dávka ponechána na 4 mg denně dlouhodobě. Cílem terapie je stanovit co nejnižší hladinu imunosupresivní terapie tak, aby nedocházelo ke vzniku patologických eflorescencí. Vzhledem k distribuci lézí v orofaryngu nebyla zvažována lokální terapie typu gelu či adhezivní kortikoidní pasty. Při perorální kortikoterapii byly léze zcela zhojeny. Půl roku od zahájení léčby pacientka neudává polykací, kožní ani gynekologické obtíže. Nadále bude sledována na stomatologické klinice.
DISKUSE
Slizniční pemfigoid je definován jako autoimunitní onemocnění s tvorbou protilátek proti komponentám dermo-epidermální junkce, s převahou slizničního postižení. Termín jizvící pemfigoid byl dříve užíván jako synonymum pro slizniční pemfigoid, nyní je ale považován za vzácnou variantu, kdy nejsou sliznice přednostně postiženy a léze se hojí jizvou (28). Slizniční pemfigoid se objevuje častěji u starší populace (20, 28).
Projevy slizničního pemfigoidu jsou variabilní, nacházíme je v ústní dutině (23), nosní dutině (35), oblasti oka (5, 26, 32), faryngu, laryngu (4, 8, 17, 18, 35), trachey i bronchů (3), jícnu (2, 16), anogenitální oblasti (6). Klinické projevy jsou různě těžké, od občasných slizničních výsevů, až po těžké, stenozující postižení jícnu (2) či jizevnatých změn oka, se zhoršením zraku (5, 28, 32). Změny v laryngu mohou vést k dušnosti a nutnosti provedení tracheostomie (8, 19, 30).
Právě proměnlivost klinického obrazu činí diagnózu slizničního pemfigoidu obtížnou (25), na onemocnění musí pomýšlet stomatolog (11, 21), gastroenterolog (15), gynekolog (22, 24), oční lékař (26) i otorinolaryngolog (7, 34).
Pro diagnostiku slizničního pemfigoidu je podstatná klinická převaha slizničního postižení a pozitivní nález při imunofluorescenčním vyšetření (9, 10, 31). Podstatou metody je vazba diagnostických protilátek s konjugátem, označeným fluoresceinisothiocyanátem na antigenní struktury ve tkáních, které lze prokázat ve fluorescenčním mikroskopu. Rozlišujeme imunofluorescenci přímou, s detekcí antigenů v tkáních pacienta. Dále imunofluorescenci nepřímou, kdy detekujeme cirkulující protilátky v séru nemocného. V případě suspekce na pemphigoid je k vyšetření přímou imunofluo-rescencí nutné odebrat biopsii mimo viditelnou lézi, vzorek se odesílá ve vlhké komůrce ihned na příslušné pracoviště. Imunofluorescence ukáže depozita IgG a C3 komplementu.
V diferenciální diagnostice je nutné zvažovat i jiná onemocnění. Velice podobný klinický obraz jako slizniční pemfigoid může mít erozivní forma orálního lichen planus, pemfigus, lineární IgA dermatóza a některé jiné, méně často se vyskytující choroby.
Pro orální lichen planus jsou typické bělavé retikulární či bělavé plakovité změny v okolí erozí a typická je proměnlivost klinického obrazu. Přítomna může být deskvamativní gingivitida. Histopatologicky lze zastihnout chronický kulatobuněčný, lymfocytární zánětlivý infiltrát v submukóze, přestupující a narušující bazální membránu slizničničního epitelu a také bazální vrstvu epiteliálních buněk.
Pemfigus se v ústní dutině projevuje různě rozsáhlými erozemi a ulceracemi. Primární morfou je intraepiteliální puchýř, který velice rychle praská za vzniku bolestivých erozí. Někdy lze pozorovat tzv. přímý Nikolského fenomén, projevující se vznikem nového puchýře na sliznici v místě vystavenému předchozímu mírnému tlaku. Postižení bývá velice bolestivé, často znemožňuje příjem potravy a může vést k malnutrici a hubnutí. Deskvamativní gingivitida může být přítomna. Diagnóza je stanovena na podkladě přímého imunofluorescenčního vyšetření nefixované tkáně, kde je patrné vychytávání patologických autoprotilátek v mezibuněčných prostorách dlaždicobuněčného epitelu kůže a sliznic.
Lineární IgA dermatóza je charakteristická vznikem drob-ných puchýřků, které se postupně mění v eroze. Imuno-fluorescenční vyšetření prokazuje granulární depozita IgA a C3 složky komplementu uložené v papilách pod bazální membránou dlaždicobuněčného epitelu epidermis a ústní sliznice.
Méně často se vyskytujícím onemocněním může být chronická ulcerózní stomatitida. Klinický obraz této choroby je velice podobný orálnímu lichen planus. Imunofluorescenční vyšetření prokazuje přítomnost autoprotilátek cílených proti antigenům jader epitelií ústní sliznice a současně přítomnost depozit fibrinogenu při bazální vrstvě orálního epitelu.
V léčbě slizničního pemfigoidu jsou používány topické steroidy, dále v kombinaci s tetracyklinem či dapsonem, celkově podávané kortikoidy a imunosupresiva. V případě postižení očí je uváděna léčba kombinací cyklofosfamidu, dapsonu, mykofenolové kyseliny, intravenózně podaných imunoglobulinů či kortikoidů (12, 23, 28, 29). U velmi těžkých případů se využívá plazmaferézy či léčba monoklonálními protilátkami (17, 33).
ZÁVĚR
Slizniční pemfigoid není onemocnění časté a jeho klinické projevy mohou být proměnlivé. Otorinolaryngolog by měl na danou jednotku pomýšlet, včasnou diagnostikou a léčbou lze předejít dlouhodobým obtížím pacienta.
Adresa ke korespondenci:
MUDr. Jana Krtičková
Klinika ORL a chirurgie hlavy a krku LF UK a FN
Sokolská 581
500 05 Hradec Králové
e-mail: hrdinja1@fnhk.cz
Sources
1. Alavi, A., Lowe, J., Walsh, S., Jurlink, D., Mortaz-Hedjri, S., Shear, N. H.: Corticosteroid-induced hyperglycemia is increased 10- fold in patients with pemphigus. Int. J. Dermatol., 51, 2012, 10, s. 1248-1252.
2. Barbosa, L. N, Silva, R. S., Verardino, G. C., Gripp, A. C., Alves, M. F.: Mucous membrane pemphigoid with severe esophageal stricture. An. Bras. Dermatol., 86, 2011, 3, s. 565-568.
3. Bonifazi, M., Zuccatosta, L., Poidomani, G., Ranaldi, R., Gasparini, S.: Bullous pemphigoid with the unusual complication of tracheobronchial involvement. Chest, 143, 2013, 1, s. 236-238.
4. Čoček, A., Hahn, A., Průcha, I.: Autoimunitní puchýřnaté cho-roby hrtanu. Otorinolaryng. a Foniat. /Prague/, 49, 2000, 2, s. 114-116.
5. Dacosta, J.: Ocular cicatricial pemphigoid masquerading as chronic conjunctivitis: a case report. Clin. Ophthalmol., 6, 2012,12, s. 2093-2095.
6. Goldstein, A. T., Anhalt, G. J., Klingman, D., Burrows, L. J.: Mucous membrane pemphigoid of the vulva. Obstet. Gynecol., 105, 2005, 5, s. 1188-1190.
7. Herman, J., Stárek, I., Tichý, M.: Erythema multiforme v ORL. Otorinolaryng. a Foniat. /Prague/, 61, 2012, 2, s. 79-82.
8. Higgins, T. S., Cohen, J. C., Sinacori, J. T.: Laryngeal mucous membrane pemphigoid: a systematic review and pooled-data analysis. Laryngoscope,120, 2010, 3, s. 529-536.
9. Jedličková, H.: Dermoepidermální junkce a cílové antigeny bulózního pemfigoidu. Čes.-slov. Derm, 2000, 2, s. 80-84.
10. Jedličková, H.: Imunofluorescenční vyšetření v dermatologii. Čes.-slov. Derm, 86, 2011, 4, s. 175-184.
11. Kaprálová, S.: Nejčastější příčiny stomatodynií našich pacientů. Prakt. zub. Lék., 59, 2011, 4, s. 78-84.
12. Kourosh, A. S., Yancey, K. B.: Therapeutic approaches to patients with mucous membrane pemphigoid. Dermatos. Clin., 29, 2011, 4, s. 637-641.
13. Lever, W. F.: Pemphigus. Medicine, 32, 1953, s. 1-123.
14. Liu, Z., Diaz, L. A.: Bullous pemphigoid: end of the century overview. J. Dermatol. 28, 2001, 11, s. 647-650.
15. Lukáš, K., Žák, A.: Diferenciální diagnostika refrakterní refluxní choroby jícnu. Čas. Lék. Čes., 147, 2008, s. 599-606.
16. Maharshak, N., Sagi, M., Santos, E., Sprecher, E., Goldberg, I.:Oesophageal involvement in bullous pemphigoid. Clin. Exp. Dermatol., 38, 2013, 3, s. 274-275.
17. Miziara, I. D., Sperandio, F., Bohadana, S. C., Braga, N., Romano, F. R., Miniti, A.: Cicatricial pemphigoid: report of five cases. Nose Throat, 81, 2002, 7, s. 442-448.
18. Murono, S., Nakanishi, Y., Fujimoto, M., Yoshizaki, T.:Hypopharyngeal presentation of cicatricial pemphigoid: Videofluorographic and direct laryngoscopic findings. J. Laryngál. Otol., 127, 2013, 4, s. 429-431.
19. Ojha, J., Bhattacharyya, I., Stewart, C., Katz, J.: Cicatricial pemphigoid with severe gingival and laryngeal involvement in an 18year-old female. Oral Surg. Oral Med. Oral Pathol. Oral Radiol. Endod, 104, 2007, 3, s. 363-367.
20. Parker, S. R., Mac Kelfresh, J.: Autoimmune blistering diseases in the elderly. Clin Dermatol., 29, 2011, 1, s. 69-79.
21. Paulusová, V., Radocha, J., Slezák, R.: Projevy anémií v dutině ústní. Prakt. Lék., 93, 2013, 1, s. 4-9.
22. Pešek, J. Bouda, J., Rokyta, Z.: Lichen sclerosus. Prakt. Gyn, 13, 2009, 3, s. 153-157.
23. Petruzzi, M.: Mucous membrane pemphigoid affecting the oral cavity: short review on etiopathogenesis, diagnosis and treatment. Immunopharmacol. Immunotoxicol., 34, 2012, 3, s. 363-367.
24. Procházka P., Resl V.: Diferenciální diagnostika ulcerací na genitálu. Prakt. Lék., 92, 2012, 9, s. 499-504.
25. Della Torre, R., Combescure, C., Cortés, B., Marazza, G., Beltraminelli, H., Naldi, L., Borradori, L.: Clinical presentation and diagnostic delay in bullous pemphigoid: A prospective nationwide cohort. Br. J. Dermatol., 167, 2012, 5, s. 1111-1117.
26. Radford, C. F., Rauz, S., Williams, G. P., Saw, V. P., Dart, J. K.: Incidence, presenting features, and diagnosis of cicatrising conjunctivitis in the United Kingdom. Eye, 26, 2012, 9, s. 1199-1208.
27. Shetty, S., Ahmed, A. R.: Treatment of bullous pemphigoid with rituximab: Critical analysis of the current literature. J. Druha. Dermatol., 12, 2013, 6, s. 672-677.
28. Schmidt, E., Zillikens, D.: Pemphigoid diseases. Lancet, 381, 2013, s. 320-332.
29. Staines, K., Hampton, P. J.: Treatment of mucous membrane pemphigoid with the combination of mycophenolate mofetil, dapsone, and prednisolone: a case series. Oral Surg. Oral Med. Oral Pathol. Oral Radiol., 14, 2012, 1, s. 49-56.
30. Stevens, M. S., Chang, A., Simpson, C. B.: Supraglottic stenosis: etiology and treatment of a rare condition. Ann. Otol. Rhinol. Laryngol., 122, 2013, 3, s. 205-209.
31. Suresh L, Neiders, M. E.: Definitive and differential diagnosis of desquamative gingivitis through direct immunofluorescence studies. J. Periodontol., 83, 2012, 10, s. 1270-1278.
32. Thorne, J. E., Anhalt, G. J., Jabs, D. A.: Mucous membrane pemphigoid and pseudopemphigoid. Ophthalmology, 111, 2004, 1, s. 45-52.
33. Venning, V. A., Taghipour, K., Mohd Mustapa, M. F., Highet, A. S., Kirtschig, G.: British Association of Dermatologists‘ guidelines for the management of bullous pemphigoid. Br. J. Dermatol., 167, 2012, 6, s. 1200-1214.
34. Vilkusová L., Komínek P., Zeleník K., Dvořáčková J.: Pemphigus vulgaris. Otorinolaryng. a Foniat. /Prague/, 57, 2008, 4, s. 230-233.
35. Whiteside, O. J., Martinez Devesa, P., Ali, I., Capper, J. W.: Mucous membrane pemphigoid: nasal and laryngeal manifestations. J. Laryngol. Otol., 117, 2003, 11, s. 885-888.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)Article was published in
Otorhinolaryngology and Phoniatrics

2014 Issue 4
Most read in this issue
-
Anomálie první žaberní štěrbiny
(cysty, fistuly, sinusy) - Slizniční pemfigoid - úskalí diagnostiky
- Úloha sialoendoskopie v miniinvazivní léčbě sialolitiázy
- Možnosti chirurgického využití Thulium laseru v otorinolaryngologii u dětských pacientů
